Дифузний токсичний зоб (ДТЗ) — аутоімунне захворювання, при якому аутоантигеном є рецептор до ТТГ (рТТГ). Його активація антитілами АТ-рТТГ призводить до збільшення секреції ГЩЗ і появи симптомів гіпертиреозу, стимулює ріст щитоподібної залози і розвиток її системи кровопостачання. Запуск механізмів клітинної відповіді проти даного антигену, що наявний у фібробластах очниць і шкіри призводить до розвитку симптомів захворювання поза щитоподібною залозою. Тиреоїдна офтальмопатія — група очних симптомів, індукованих імунним запаленням м’яких тканин очниць у перебігу ДТЗ, що призводить до транзиторного або стійкого пошкодження органу зору. Злоякісний екзофтальм — тяжка форма прогресуючої інфільтраційно-набрякової офтальмопатії з особливо високим ризиком стійких ускладнень.
1. Яскраві або помірно виражені симптоми гіпертиреозу →розд. 9.2; у осіб літнього віку можуть проявлятися лише симптоми з боку серця. Як правило, ДТЗ має перебіг з періодами загострення і ремісії, з наявністю судинного зобу і характерним судинним шумом, може зустрічатися екзофтальм (явна офтальмопатія не є обов'язковою умовою для постановки діагнозу ДТЗ), рідше — симптоми аутоімунного запалення шкіри — претібіальна мікседема (тиреоїдна дермопатія — патогномонічний симптом, але рідкісний) і тиреоїдна акропахія (потовщені і закруглені дистальні фаланги пальців рук; дуже рідкісний симптом).
2. Офтальмопатія: проявляється одночасно з гіпертиреозом, чи пізніше протягом 18 міс., може випереджувати інші симптоми гіпертиреозу, рідко є єдиним симптомом ДТЗ; як виключення, може супроводжувати гіпотиреоз. Хворі скаржаться на біль в очних яблуках, печіння, сльозотечу, зниження гостроти зору, відчуття піску під повіками, світлобоязнь і диплопію; при об'єктивному обстежені виявляються екзофтальм, набряк повік і періорбітальних тканин, гіперемія кон'юнктиви і обмеження рухливості очних яблук. Загроза втрати зору з'являється, коли розвиваються виразки рогівки внаслідок неповного заплющення повік та компресії зорового нерву (спочатку погіршення кольорового зору).
ДТЗ може перебігати як явний або субклінічний первинний гіпертиреоз →розд. 9.2, що супроводжується ознаками аутоімунного запалення, які проявляються клінічно , або виявляються допоміжними методами дослідження.
1. Лабораторні дослідження:
1) знижений рівень ТТГ у сироватці і підвищений (рідше — нормальний) рівень вільних ГЩЗ (зазвичай, досить визначення FT4; якщо знаходиться у межах норми — слід визначити FT3). При явному гіпертиреозі значне переважання зростання FT3 над зростанням FT4 є несприятливою прогностичною ознакою — відповідь на антитиреоїдне лікування є гіршою. У фазі ремісії результати гормональних досліджень знаходяться у межах норми;
2) підвищення рівня антитіл АТ-рТТГ — підтверджує діагноз (визначте до початку або протягом перших 3 міс. антитиреоїдного лікування), нормалізація свідчить про імунологічну ремісію захворювання;
3) інші лабораторні дослідження — як при гіпертиреозі →розд. 9.2.
2. Візуалізаційні дослідження: УЗД щитоподібної залози — гіпоехогенність паренхіми, щитоподібна залоза найчастіше збільшена; наявність вузлів щитоподібної залози не виключає ДТЗ. КТ очниць (не потребує введення контрастної речовини): оцінка м’яких тканин очниць, їх кісткових стінок (що важливо при плануванні декомпресійної операції) і потовщення зовнішніх м'язів очних яблук. МРТ очниць: оцінка набряку або фіброзу м’язів очного яблука.
1. Діагноз ДТЗ достовірний у наступних випадках:
1) явний або субклінічний гіпертиреоз і підвищення АТ-рТТГ;
2) гіпертиреоз, що супроводжується тиреоїдною офтальмопатією з вираженими змінами у м’яких тканинах очниць або тиреоїдною дермопатією;
3) гіпертиреоз із судинним зобом, підтвердженим при УЗД (дифузна гіпоехогенність паренхіми) — якщо немає можливості визначення антитіл АТ-рТТГ;
4) ізольована тиреоїдна офтальмопатія і підвищення рівня АТ-рТТГ.
2. Діагноз ДТЗ вірогідний, якщо:
1) виникають рецидиви гіпертиреозу, розділені періодами еутиреозу, що тривали >6 міс. без прийому анититиреоїдних ЛЗ;
2) у родині пацієнта з гіпертиреозом зустрічаються випадки ДТЗ тиреоїдиту Хашимото, або пацієнт має інше аутоімунне захворювання.
Ізольованого підвищення рівня антитіл АТ-рТТГ недостатньо для постановки діагнозу ДТЗ (можуть визначатися у родичів пацієнтів з ДТЗ, у яких не розвиваються симптоми захворювання).
Має значення не тільки саме виявлення запалення тканин очниць і встановлення діагнозу «тиреоїдна офтальмопатія», але, передусім, оцінка, чи тяжкість симптомів вимагає застосування лікування (потребує повного офтальмологічного обстеження і, часто, КТ орбіт).
Класифікація тиреоїдної офтальмопатії бере до уваги активність імунного запалення (за EUGOGO, 2008):
1) із загрозою втрати зору — нейропатія зорового нерву або пошкодження рогівки;
2) тяжка або помірна — ретракція повік ≥2 мм, помірні або тяжкі зміни у м’яких тканинах очниць, екзофтальм ≥3 мм вище норми, стійка або періодична диплопія;
3) легка — незначна ретракція повік <2 мм, незначні зміни у періорбітальних м'яких тканинах, екзофтальм <3 мм вище норми, минуща диплопія, ушкодження рогівки, що минає під впливом зволожувальних засобів.
Оцінка активності тиреоїдної офтальмопатії на підставі вираженості ознак запалення: кількість балів за шкалою Clinical Activity Score (CAS) відповідає сумі виявлених симптомів (симптом наявний — 1 бал; симптом відсутній — 0 балів):
1) спонтанний ретробульбарний біль;
2) біль при погляді вгору або вниз;
3) гіперемія повік;
4) гіперемія кон'юнктив;
5) набряк повік;
6) запалення слізного м'ясця та/або півмісяцевої складки кон'юнктиви;
7) набряк кон'юнктив. На активну ТО вказує значення CAS ≥3/7.
Диференційна діагностика ДТЗ з іншими причинами гіпертиреозу →рис. 9.2-1, табл. 9.2-1. Підвищення рівня антитіл АТ-рТТГ підтверджує активність аутоімунного процесу при ДТЗ.
|
Критерії |
Дифузний токсичний зоб |
Неаутоімунний гіпертиреоз (вузловий токсичний зоб, одиничний автономний вузол) |
|
анамнез |
рецидиви гіпертиреозу; AITD, або інші аутоімунні хвороби в родині чи у самого пацієнта |
нетоксичний зоб в анамнезі |
|
симптоми гіпертиреозу |
немає диференційно-діагностичних ознак | |
|
зобa |
ознаки судинного зобуб |
вузловий зоб або одиничний вузол |
|
очні симптоми |
ознаки орбітопатії (імунного запального процесу), маніфестна орбітопатія — у 20–30 %, злоякісний екзофтальм — у 2–3 % |
очні симптоми, що виникають внаслідок збудження симпатичної нервової системи (ретракція повік) — не заперечують діагноз |
|
претібіальний набряк |
у 1–3 % |
не спостерігається |
|
лабораторні дослідження функції щитоподібної залози |
↓ ТТГ, ↑ FT4 (рідше ↑ FT3), без диференційних ознак | |
|
↑ TRAb |
у 95 % |
відсутні |
|
↑ АТПОв |
у 70 % |
у 15 % пацієнтів (старшого віку) |
|
УЗД щитоподібної залози |
дифузна гіпоехогенність паренхімиб |
вогнищеві ураження |
|
сцинтиграфія щитоподібної залози |
без виражених вогнищевих змін, часто виявляються дрібні неоднорідні нагромадження маркеру |
виявляються ділянки автономної активності і неактивні ділянки |
|
a Відсутність зобу не є диференційною ознакою. б У 1/4 хворих можуть бути наявні вузли. в ознака зі значно меншою чутливістю і специфічністю, аніж TRAb | ||
Очні симптоми, що супроводжують неаутоімунний тяжкий гіпертиреоз (визначальне значення має концентрація АТ-рТТГ); якщо екзофтальм однобічний — лімфома очниці, метастази пухлин, гранульома (псевдотумор очниці).
Не існує ефективного етіотропного лікування ДТЗ, застосовується симптоматична терапія гіпертиреозу і офтальмопатії →рис. 9.2-3.
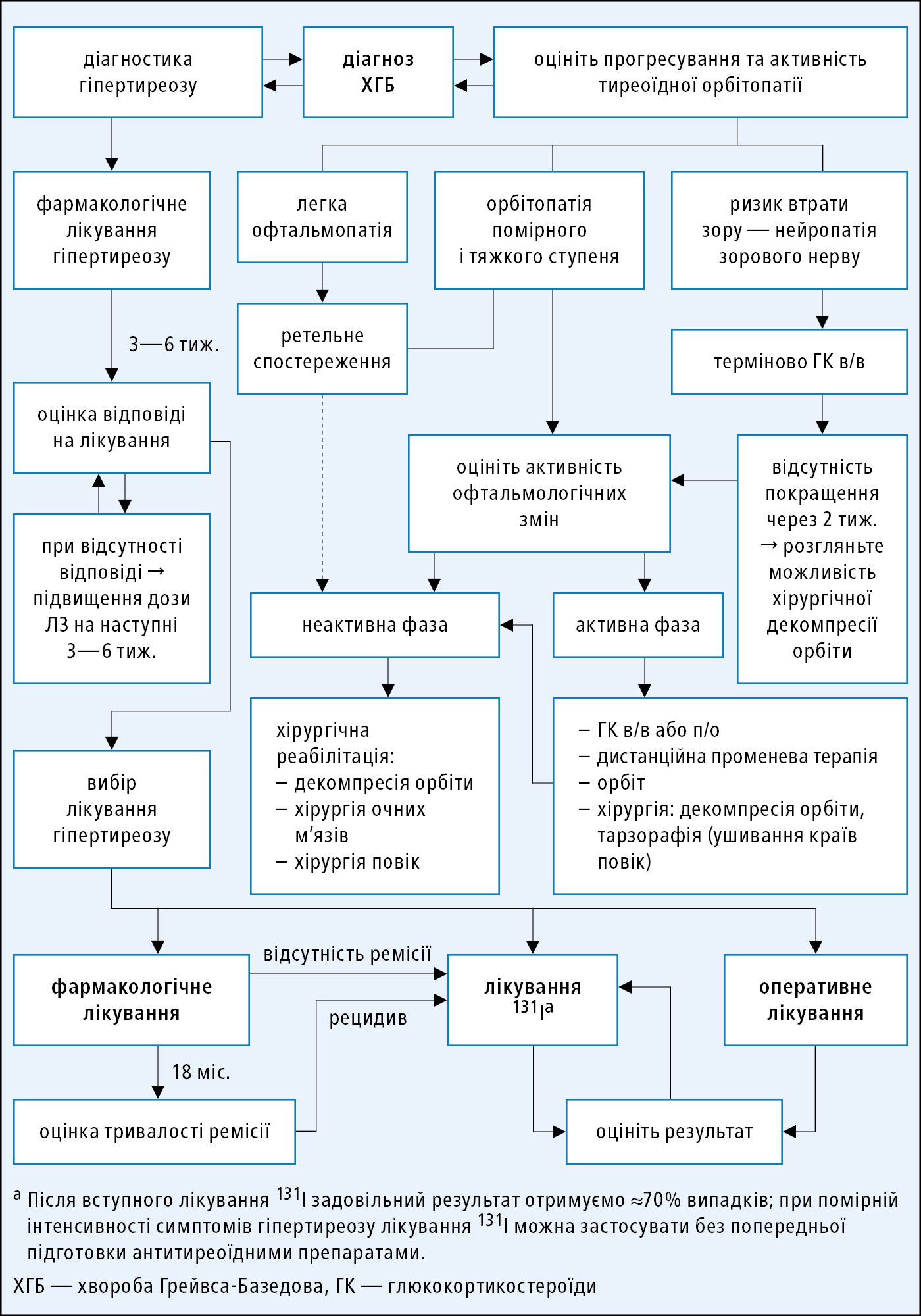
Рисунок 3. Алгоритм лікування дифузного токсичного зобу
Першою метою є якнайшвидше досягнення еутиреозу і визначення разом з пацієнтом подальшої тактики лікування. Якщо основним методом лікування є фармакотерпія, необхідно намагатися досягти стійкої імунологічної ремісії. Позитивною прогностичною ознакою є нормалізація АТ-рТТГ, а також зменшення об'єму зобу та регресія ознак судинного зобу (знижується стимулюючий вплив антитіл АТ-рТТГ і зникає лімфоцитарна інфільтрація) — непрямі ознаки імунологічної ремісії. Рецидив гіпертиреозу, як правило, є показанням до радикального лікування — радіоактивним йодом або оперативного.
Загальні принципи антитиреоїдної терапії →розд. 9.2. Оптимальнаий час тривалість фармакологічного лікування — 18 міс., або, принаймні, 12 міс., якщо метою є досягнення стійкої імунологічної ремісії.
1. Схеми антитиреоїдного лікування ДТЗ
1) класична — тіамазол (доза →розд. 9.2) необхідно приймати до досягнення еутиреозу (≈3–6 тиж.), найчастіше — у дозі 20 мг/добу, потім поступово дозу знижувати до підтримуючої (протягом ≈18 міс.); тільки у випадку алергії на тіамазол, якщо лікування необхідне — пропілтіоурацил; Д →розд. 9.2) — час досягнення еутиреозу, як правило, довший;
2) лікування незмінною дозою тіамазолу — напр., 10 мг/добу, зазвичай у разі, якщо симптоми гіпертиреозу виражені незначно.
2. Прояви неефективності фармакотерапії:
1) відсутність гормональної ремісії — незважаючи на застосування антитиреоїдних препаратів рівні ГЩЗ не нормалізуються або підвищуються при спробі знизити дозу ЛЗ;
2) відсутність початкової імунологічної ремісії — концентрація антитіл АТ-рТТГ зберігається >10 МЕ/л після 6 міс. фармакотерапії (регресія симптомів гіпертиреозу не гарантує досягнення імунологічної ремісії);
3) відсутність стійкої імунологічної ремісії — підвищений рівень антитіл АТ-рТТГ після 12 міс. лікування свідчить про високий ризик рецидиву (75–90 %), незважаючи на еутиреоз;
4) рецидив гіпертиреозу після досягнення гормональної та імунологічної ремісії; якщо період ремісії після закінчення лікування тривав ≥1 року – істинний рецидив.
3. Медикаментозна підготовка до радикального лікування:
1) перед оперативним лікуванням — протягом 4–6 тиж. (принаймні 2 тиж.) — перевага надається тіамазолу з огляду на коротший час досягнення еутиреозу;
2) перед лікуванням 131І — протягом 1–3 міс. — перевага надається тіамазолу через менше пригнічення чутливості щитоподібної залози до іонізуючого випромінювання (необхідно вчасно відмінити →розд. 9.2).
4. Тактика дій у разі вагітності у жінок, які лікувалися антитиреоїдним ЛЗ з приводу ДТЗ: після підтвердження вагітності у жінки, яка лікувалася низькими дозами тіамазолу (≤5–10 мг/добу) чи пропілтіоурацилу (≤100–200 мг/добу) і знаходиться у стані еутиреозу, слід зважити можливість відміни антитиреоїдного ЛЗ (візьміть до уваги перебіг хвороби, тривалість даного курсу лікування, результати останніх гормональних досліджень та концентрацію АТ-рТТГ), надалі кожні 1–2 тижні обстежуйте пацієнтку та контролюйте концентрації ТТГ і FT4. Якщо утримується стан клінічного та біохімічного еутиреозу, можна у ІІ та ІІІ триместрах подовжити інтервал між контролями до 2–4 тиж. При наявності ДТЗ, а також у жінок, які перенесли радикальне лікування гіпертиреозу, слід визначити концентрацію АТ-рТТГ (поінформуйте акушера у разі її підвищення — дані антитіла можуть стимулювати щитоподібну залозу плоду).
Загальні принципи →розд. 9.2. Це метод вибору при радикальному лікуванні гіпертиреозу у перебігу ДТЗ (в дозі ≥10–15 мКі) →табл. 9.2-3. У ≈3/4 випадків достатньо одноразового прийому 131І, в решті — необхідний прийом другої дози, зазвичай, через 6 міс. Пацієнтів з великим зобом, компресією трахеї і звуженням дихальних шляхів необхідно лікувати в умовах стаціонару (можливе короткочасне збільшення об'єму щитоподібної залози через набряк). При тяжкій активній або помірній офтальмопатії терапія 131І протипоказана. При легкій активній орбітопатії лікування 131І проводиться під захистом кортикостероїдами (з огляду на ризик транзиторного загострення) — преднізон 0,3–0,5 мг/кг/добу з 1–3-го дня після прийому 131І протягом місяця, надалі поступове зниження дози, таким чином, щоб відмінити препарат протягом ≤3 міс.
|
Причина гіпертиреозу |
ББ |
T |
131I |
Оп | |
|
дифузний токсичний зоб (ДТЗ) |
перший епізод |
||||
|
черговий рецидив |
|||||
|
a |
|||||
|
активна тиреоїдна орбітопатія помірного або тяжкого ступеня |
|||||
|
зі встановленим діагнозом або з підозрою на злоякісний вузол |
б |
||||
|
рецидив ДТЗ після оперативного лікування у минулому |
|||||
|
вузловий токсичний зоб |
невеликий зоб без стиснення дихальних шляхів, доброякісний процес |
||||
|
великий зоб, після біопсії вогнищевих уражень — доброякісний процес |
|||||
|
зоб зі встановленим діагнозом або з підозрою на злоякісний вузол |
б |
||||
|
одиничний автономний вузол |
прицільна ТАПБ — доброякісне ураження або підозра на фолікулярну неоплазію без факторів ризику злоякісності |
в |
|||
|
встановлено діагноз раку щитоподібної залози (дуже рідко) |
б |
||||
|
йод-індукований гіпертиреоз
|
аміодарон-індукований гіпертиреоз |
г |
|||
|
інші випадки |
|||||
|
тиреоїдит |
підгострий |
||||
|
тихий або післяпологовий (латентний) |
|||||
|
на початкових стадіях тиреоїдиту Хашімото |
|||||
|
гіпертиреоз у вагітниxд |
e |
||||
|
субклінічний гіпертиреоз |
є | ||||
|
відсутність показів ад’ювантний метод метод, який застосовується метод, якому надається перевага протипоказаний метод | |||||
|
a З метою захисту перед збільшенням тяжкості орбітопатії призначають ГК п/о, найчастіше преднізон у дозі 0,3–0,5 мг/кг м. т./добу (напр., 30 мг/добу) протягом 1 міс., а в подальшому поступово зменшують дозу таким чином, щоб відмінити ЛЗ протягом 3-х міс. б Після оперативного лікування раку в цілому необхідно приймати 131I. в Лікування 131I допускається також у випадку підозри на фолікулярну пухлину щитоподібної залози при прицільній ТАПБ, якщо немає клінічних ознак злоякісності. Ризик раку в істинному одиничному гарячому вузлі становить 2 % (його слід диференціювати від одиничної автономної ділянки при токсичному вузловому зобі). г Залежно від типу; при I типі часто показане додаткове призначення перхлорату натрію, при II типі передусім застосовують ГК. д Диференціюйте з тиреотоксикозом вагітних, який рідко потребує лікування. e Використовуйте тільки в тому разі, якщо лікування необхідне, і у значно нижчих дозах; в I триместрі вагітності — бажано застосувати пропілтіоурацил. є Лише, якщо показання до операції виникають через компресію або встановлення діагнозу злоякісного зобу. ББ — β-блокатор, 131I — лікування радіоактивним йодом, Оп — операція на щитоподібній залозі, ТАПБ –тонкоголкова аспіраційна пункційна біопсія, T — тіонаміди (препарат першого ряду — тіамазол) | |||||
Безсумнівним показанням до операції є супутній вузол з цитологічними або клінічними ознаками злоякісності (ризик раку щитоподібної залози при ДТЗ аналогічний, як при інших формах вузлового зобу, і становить 2–7 %). Перевага оперативному лікуванню надається у випадку супутньої тяжкої офтальмопатії та у випадку зобу великих розмірів (>80 мл) з симптомами компресії, особливо якщо у його межах виявляються великі вогнища, що не накопичують йод. Об'єм залишених фрагментів щитоподібної залози суттєво корелює з ризиком рецидиву ДТЗ, тому все частіше виконують тотальну або гранично субтотальну тиреоїдектомію, проте з огляду на підвищений ризик розвитку стійких ускладнень це не є загальноприйнятим методом. Неминучим наслідком операції є гіпотиреоз (принаймні субклінічний), що вимагає замісної терапії.
Стійкий ефект неможливий без ефективного лікування гіпертиреозу. Саме лише досягнення ремісії гіпертиреозу може призвести до значного зменшення або ремісії офтальмопатії протягом 2–3 міс. Протизапальне лікування ГК необхідно розпочинати на ранніх стадіях, у фазі активного запалення. Показанням для початку лікування може бути швидке наростання симптомів офтальмопатії. Лікувальна тактика залежить від тяжкості офтальмопатії:
1) з загрозою втрати зору → необхідно негайно розпочати лікування ГК в/в, та розглянути можливість хірургічного лікування (орбітальна декомпресія);
2) тяжка або помірна → необхідно розпочати імуносупресивну терапію ГК (якщо хвороба активна — CAS ≥3/7) або розглянути можливість хірургічного лікування (якщо хвороба неактивна);
3) легка → симптоми захворювання не впливають істотно на повсякденне життя і не створюють підстав до застосування імуносупресивного або оперативного лікування; симптоматичне лікування.
ГК є препаратами першого вибору при тяжкій або помірній офтальмопатії після ретельної оцінки та підтвердження активної фази захворювання. Застосовуються ГК в/в — пульс-терапія метилпреднізолоном у сумарній дозі 4,5–8,0 г, напр., 1 г щотижня протягом 6 тиж. або по 0,5 г 2 × на тиж. протягом 1–4 тиж., а пізніше 0,25–0,5 г/тиж. до 8–12 тиж.); рідше п/о (ефективність нижча, а ризик побічних наслідків вищий) — преднізон 1 мг/кг/добу протягом 6–8 тиж., надалі з поступовим зниженням протягом 3 міс.
Ад’ювантний метод. Поєднання ГК-терапії і променевої терапії дає кращий і триваліший ефект, ніж використання тільки одного з цих методів; єдиним протипоказанням є діабетична ретинопатія.
Єдиний метод лікування стійких наслідків офтальмопатії — після закінчення активної фази захворювання. Часто — багатоетапне, з орбітальною декомпресією та лікуванням косоокості, що виникає у результаті фіброзу окорухових м'язів, та з операціями на повіках. Виконання екстреної орбітальної декомпресію слід зважити при появі симптомів компресії зорового нерву і неефективності інтенсивної імуносупресивної терапії, яка тривала впродовж 1–2 тиж.
1. Гіпертиреоз: без лікування з часом розвивається спонтанна ремісія, але раніше можуть з'явитися небезпечні для життя ускладнення →розд. 9.2. Фармакологічне лікування усуває симптоми надлишку ГЩЗ і прискорює настання ремісії, але у ≈50 % випадків виникає рецидив захворювання. Концентрація антитіл АТ-рТТГ нормалізується у більшості пацієнтів вже після ≈6 міс. лікування, але це не дає впевненості, що досягнена ремісія буде тривалою. Ризик рецидиву — вищий у чоловіків і у осіб у віці <20-ти р., а також у пацієнтів з великим зобом і високим стартовим співвідношенням FT3/FT4. Гіпотиреоз розвивається завжди після оперативного лікування і дуже часто — після успішного лікування радіоактивним йодом; також може розвинутися при ДТЗ після тривалого фармакологічного лікування.
2. Тиреоїдна офтальмопатія: без лікування може зникнути без стійких наслідків, особливо при легкій формі, але при активній тяжкій формі ризик незворотного пошкодження тканин очниць (порушення рухливості очних яблук та гостроти зору, і навіть сліпота) — великий, особливо при злоякісному екзофтальмі. Своєчасне лікування (в активній фазі хвороби) часто дозволяє уникнути серйозних наслідків. Якщо екзофтальм, ураження м'яких тканин і м'язів очного яблука значно виражені або, якщо розвивається ураження рогівки або компресія зорового нерву — існує великий ризик стійкого пошкодження органу зору та стійких змін у зовнішньому вигляді пацієнта. Косоокість і екзофтальм корегуються хірургічним шляхом після закінчення активної фази захворювання.