Mecanismo y consecuencias
La quemadura química puede estar producida p. ej. por detergentes, cosméticos, diluyentes, blanqueadores, desinfectantes, destapadores de tuberías, amoníaco, pesticidas, fertilizantes o anticorrosivos. Las quemaduras más graves son aquellas provocadas por bases, que penetran rápidamente en las estructuras oculares. Los ácidos lesionan el ojo en menor grado, ya que las proteínas de la córnea se ligan a ellos, actuando como barrera química y la córnea coagulada impide la penetración de los ácidos. La lesión del limbo corneal en el que se sitúan las células madre (indispensables para una constante renovación del epitelio corneal) y la penetración del agente químico en el interior del globo ocular se asocia a un peor pronóstico para la visión: conduce a alteraciones de la renovación del epitelio corneal causando su vascularización, pérdida de translucidez y formación de leucoma.
La quemadura térmica está producida con frecuencia por el contacto directo con líquidos calientes, gases o metal fundido, y los daños por lo general se limitan a las estructuras superficiales del ojo. La radiación ultravioleta provoca daños puntuales del epitelio corneal. Un dolor muy intenso aparece varias horas (hasta >10) después de la exposición de los ojos desprotegidos, p. ej. al arco de soldadura, sol (sobre todo en caso de una exposición prolongada a la superficie del agua que refleja los rayos solares o a la nieve a grandes alturas), lámparas en centros de bronceado y otras fuentes de radiación UV.
Síntomas y signos: la quemadura de los ojos provoca un fuerte dolor, lagrimeo y espasmo de los párpados. La quemadura con ácidos o bases, leve o moderada, produce: lesión del epitelio corneal (desde defectos puntuales diseminados hasta la descamación total del epitelio [pero sin isquemia del limbo corneal]), cambios conjuntivales (edema grave, congestión, equimosis), reacción inflamatoria leve del segmento anterior de la membrana vascular del ojo, leve edema palpebral y quemaduras de la piel. Las quemaduras graves provocan: edema extenso y palidez de las conjuntivas (que se asemeja a carne de pescado hervida), quemadura del limbo corneal (y la formación de áreas de isquemia), opacidad de la córnea y su edematización (toma el aspecto de porcelana e impide o limita la visión de las estructuras más profundas del ojo), reacción inflamatoria de la sección anterior de la membrana vascular moderada o grave, aumento de la presión intraocular y quemaduras de piel alrededor de los ojos.
Quemaduras químicas
Actuación en el sitio del suceso
1. Antes del enjuague del ojo, puede ser útil la colocación de un retractor palpebral (→fig. 25.26-1) y la administración de un anestésico local, p. ej. solución de proparacaína al 0,5 %. Si no se dispone del retractor palpebral → colocarse guantes y separar los párpados con los dedos.
2. Enjuagar enseguida el ojo durante ≥30 min con abundante cantidad de solución BBS Plus, solución de Ringer, eventualmente con NaCl al 0,9 %. Si el único líquido a disposición es el agua no estéril, es mejor usarla enseguida que esperar un líquido estéril. El chorro de agua del grifo se puede dirigir hacia el ojo con las manos plegadas; el agua de la ducha o de la manguera del jardín se puede verter en el ojo a baja presión; el agua de un vaso o de una taza hay que verterla en el ojo varias veces con la cabeza flexionada hacia atrás.
3. Limpiar el fórnix del saco conjuntival con aplicadores de algodón (p. ej. bastoncillos para limpiar los oídos) humedecidos, para de este modo retirar mecánicamente todas las partículas de la sustancia urente. Se debe invertir el párpado superior (→fig. 25.26-1) para visualizar el fórnix superior del saco conjuntival.
Actuación en la ambulancia y en el hospital
1. Continuar enjuagando el saco conjuntival hasta que el pH (verificado p. ej. con tiras para el examen de orina) durante ≥30 min mantenga el valor de 7,0. Se puede utilizar un equipo de infusión por goteo, colocando el drenaje unido a la botella del líquido de tal manera que la solución fluya hacia el sitio conjuntival. Revisar el fórnix del saco conjuntival: retirar todos los cuerpos extraños visibles.
2. No colocar un apósito sobre el ojo quemado para no disminuir la pérdida de calor que se libera en la reacción exotérmica, ni limitar el lagrimeo fisiológico.
3. Administrar localmente antibióticos en gotas, p. ej. gentamicina, tobramicina o fluoroquinolona.
4. Administrar un analgésico sistémico (paracetamol, AINE, eventualmente tramadol).
5. Administrar un fármaco dilatador de la pupila de acción larga, p. ej. atropina al 1 %, escopolamina al 0,1-0,25 %, aplicar las gotas 3 × d. No utilizar fenilefrina (gotas al 10 %), debido a su acción vasoconstrictora, lo que puede agravar la isquemia del limbo conjuntival.
6. Administrar VO acetazolamida 250 mg 4 × d o 500 mg 2 × d para disminuir la presión intraocular.
7. Referir al oftalmólogo.
Quemaduras térmicas y causadas por radiación ultravioleta
1. Colocar 1 gota de anestésico local, p. ej. proparacaína al 0,5 %. No entregar un anestésico local para su uso en casa.
2. Enjuagar el ojo, también para enfriar su superficie, con una solución estéril de NaCl al 0,9 %, solución de Ringer, BBS Plus.
3. Aplicar en el saco conjuntival un medicamento dilatador de la pupila de acción corta, p. ej. tropicamida al 0, 5 % o 1 %. La atropina actúa hasta 8-14 días, por eso no se debe utilizar en el tratamiento de alteraciones que se puedan curar en 24 h.
4. Administrar un antibiótico local 4-6 × d, preferiblemente en forma de ungüento, p. ej. tobramicina, neomicina u ofloxacino.
5. Administrar un analgésico sistémico. Explicar al paciente que después de que pase el efecto del medicamento el dolor volverá, sin que sea necesaria una nueva consulta médica: las pérdidas del epitelio posteriores a la quemadura por radiación UV se curan en 24-48 h. En caso de otras quemaduras el tiempo de curación dependerá de la profundidad y el grado de la quemadura.
6. Indicar el control oftalmológico al día siguiente. No es necesario tapar el ojo.
FIGURASArriba
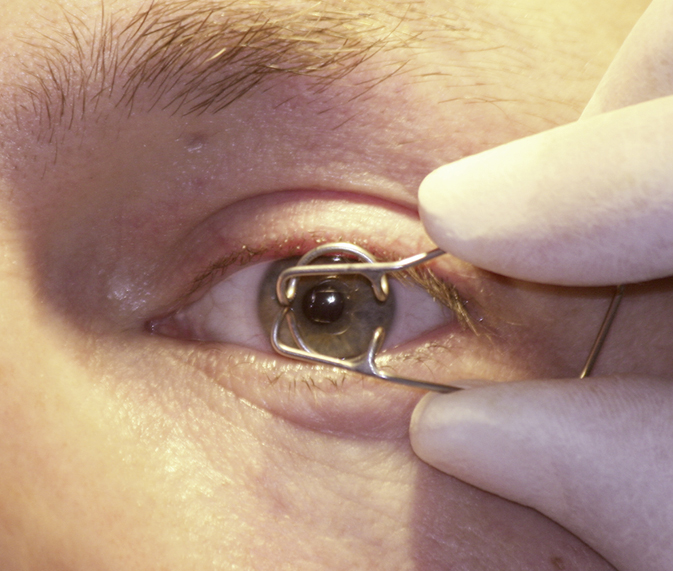
Fig. 25.26-1. Colocación de espéculo palpebral
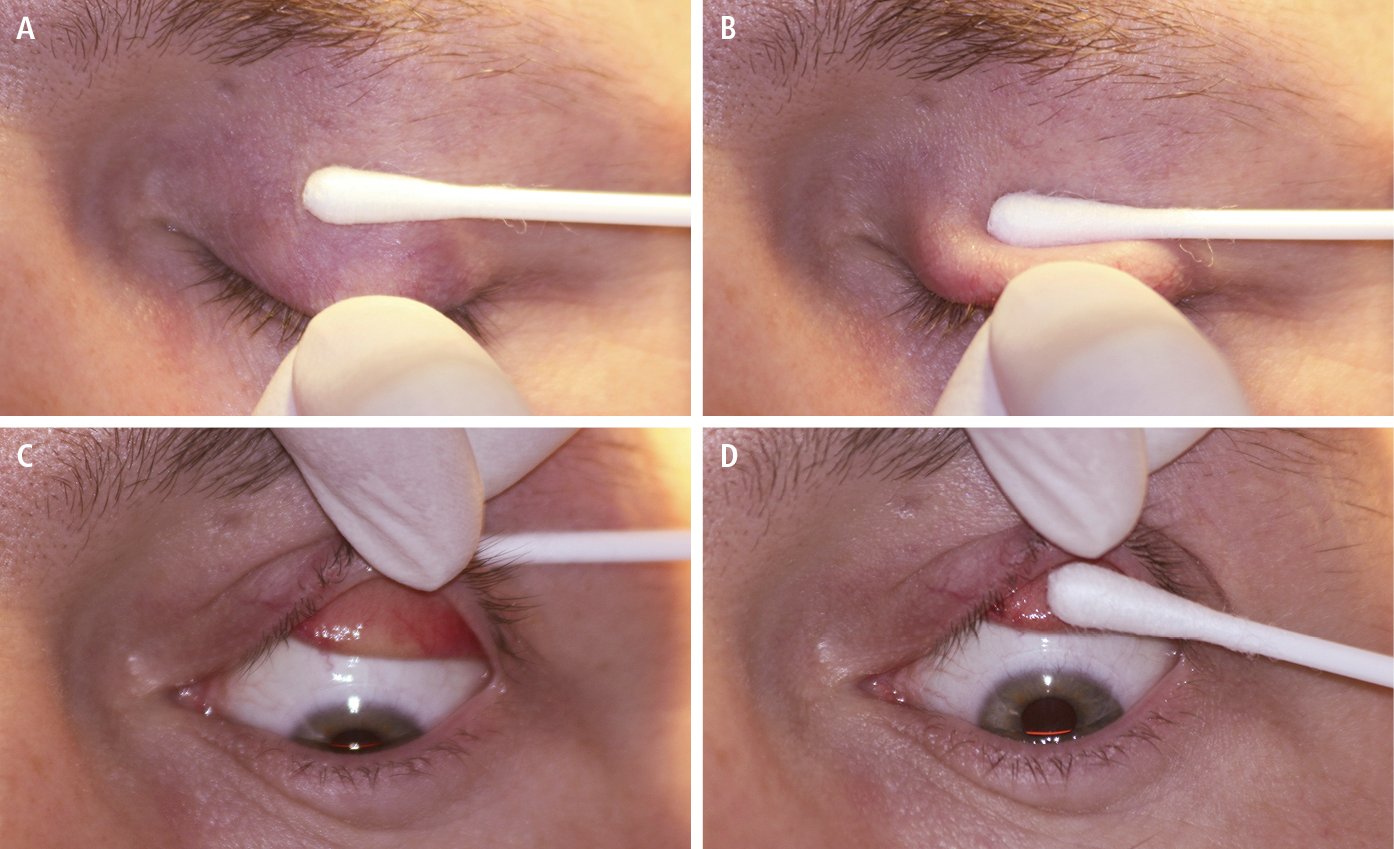
Fig. 25.26-1. Método de invertir el párpado superior
 Español
Español
 English
English
 українська
українська






