Консультація: Tadeusz Przybyłowski
Скорочення: АХП — астма-ХОЗЛ перехрест, іГК — інгаляційний(і) глюкокортикоїд(и), ЛЗ — лікарський засіб, ОФВ1 — об’єм форсованого видиху за першу секунду, ФЖЄЛ — форсована життєва ємність легень, ХОЗЛ — хронічне обструктивне захворювання легень, LABA (long acting β2-agonists) — β2-агоністи тривалої дії, LAMA (long acting anticholinergics) — антихолінергічні лікарські засоби тривалої дії, mMRC (modified Medical Research Council) — модифікована шкала для оцінки тяжкості задишки Medical Research Council, NIV (non-invasive ventilation) — неінвазивна вентиляція, PaCO2 — парціальний тиск вуглекислого газу в артеріальній крові, PaO2 — парціальний тиск кисню в артеріальній крові, SAMA (short acting muscarinic antagonist) — антихолінергічний лікарський засіб короткої дії, SpO2 — насичення гемоглобіну артеріальної крові киснем, виміряне пульсоксиметром, SABA (short-acting β2-agonist) — інгаляційний β2-агоніст короткої дії
У грудні 2019 були опубліковані оновлені клінічні настанови Глобальної ініціативи з хронічного обструктивного захворювання легень (Global Initiative for Chronic Obstructive Lung Disease — GOLD) на 2020 рік. У цій статті представлена найважливіша практична інформація з цього документу. У клінічні настанови не було внесено значних змін. Рекомендації щодо фармакологічного лікування хронічного обструктивного захворювання легень (ХОЗЛ), включаючи його коригування в залежності від наявності задишки і загострень, залишилися без змін, але була надана додаткова інформація для обґрунтування цих рекомендацій. Важлива зміна в клінічних настановах, підкреслена авторами, — уточнення ролі немедикаментозного лікування. Розділ про астма-ХОЗЛ перехрест (АХП) був вилучений із настанов. Співіснування астми і ХОЗЛ є частим і клінічно значущим, проте автори клінічних настанов GOLD підкреслюють, що це окремі захворювання, незважаючи на те, що у них є спільні деякі патофізіологічні механізми і деякі клінічні ознаки (напр., еозинофілія або гетерогенна відповідь на введення бронхолітиків).
Визначення ХОЗЛ і принципи його діагностики не змінилися. ХОЗЛ діагностується на підставі спірометрії, проведеної після введення бронхолітика: через 10–15 хвилин після введення 400 мкг сальбутамолу або через 30–45 хвилин після введення 160 мкг іпратропію броміду (або обох цих лікарських засобів [ЛЗ]). ХОЗЛ діагностується, якщо співвідношення об'єму форсованого видиху за першу секунду (ОФВ1) до форсованої життєвої ємності легень (ФЖЄЛ) становить <0,7.
Спірометрію слід проводити пацієнтам із симптомами, що вказують на ХОЗЛ (задишка, хронічний кашель і/або відкашлювання мокроти), і/або експозицією до факторів ризику цього захворювання в анамнезі (тютюнопаління, професійні фактори). При діагностичній тактиці перераховано, серед іншого, причини хронічного кашлю, які слід диференціювати з ХОЗЛ. Вони діляться на:
1) пов'язані з грудною кліткою — астма, рак легенів, туберкульоз, бронхоектази, лівошлуночкова серцева недостатність, інтерстиціальні захворювання легенів, муковісцидоз;
2) екстраторакальні — хронічний алергічний риніт і стікання секрету по задній стінці глотки, синдром кашлю, пов'язаний з верхніми дихальними шляхами, гастроезофагеальний рефлюкс і побічні ефекти ЛЗ (напр. інгібіторів ангіотензинперетворюючого ферменту).
Було наголошено на важливості якості спірометричного дослідження і перераховано деякі основні критерії доброї якості дослідження. Це зокрема правильна форма кривої потік-об'єм (гладка, без нерівностей), тривалість паузи між вдихом і видихом менше 1 секунди, тривалість видиху, достатня для досягнення плато на кривій видиху (було відзначено, що у пацієнтів із тяжкою формою ХОЗЛ цей час може складати >15 с). Для оцінки слід використовувати найвищі значення ОФВ1 і ФЖЄЛ з будь-якої з 3-х технічно прийнятних кривих; значення ОФВ1 і ФЖЄЛ з цих 3-х кривих повинні відрізнятися не більше ніж на 5 % або 150 мл (в залежності від того, яка з різниць є більшою). Щоб оцінити співвідношення ОФВ1/ФЖЄЛ, слід використовувати значення з технічно правильної кривої з найбільшою сумою ОФВ1 і ФЖЄЛ. Також слід перевірити, чи лабораторія використовує відповідні належні значення.
Принципи оцінки і класифікації ХОЗЛ не змінилися. Загальна оцінка включає:
1) проведення спірометрії у пацієнта після інгаляції бронхолітика; на підставі результату цього дослідження визначається ступінь тяжкості обструкції (табл. 1);
2) наявність і вираженість симптомів, які оцінюються за допомогою:
а) CAT-тесту (COPD Assessment Test; www.catestonline.org) — результат ≥10 (діапазон 0–40) вказує на значну вираженість симптомів,
б) опитувальника CCQ (Clinical COPD Questionnaire) — результат >1–1,5 вказує на значну вираженість симптомів.
|
Ступінь тяжкості обструкції |
ОФВ1 після інгаляції бронхолітика |
|
легка (GOLD 1) |
≥80 % |
|
помірна (GOLD 2) |
50–79 % |
|
тяжка (GOLD 3) |
30–49 % |
|
дуже тяжка (GOLD 4) |
<30 % |
Також можна використовувати шкалу mMRC (modified Medical Research Council), але слід враховувати, що вона призначена тільки для оцінки задишки (результат ≥2 вказує на значну вираженість).
3) наявність і ступінь тяжкості перенесених загострень і ризик подальших загострень (ризик загострень збільшується в т.ч. зі ступенем порушення функції легенів і з перенесеними загостреннями).
4) наявність і вираженість супутніх захворювань.
Хворих розподіляють до груп A–D в залежності від наявності симптомів та ризику загострень ХОЗЛ (рис.).
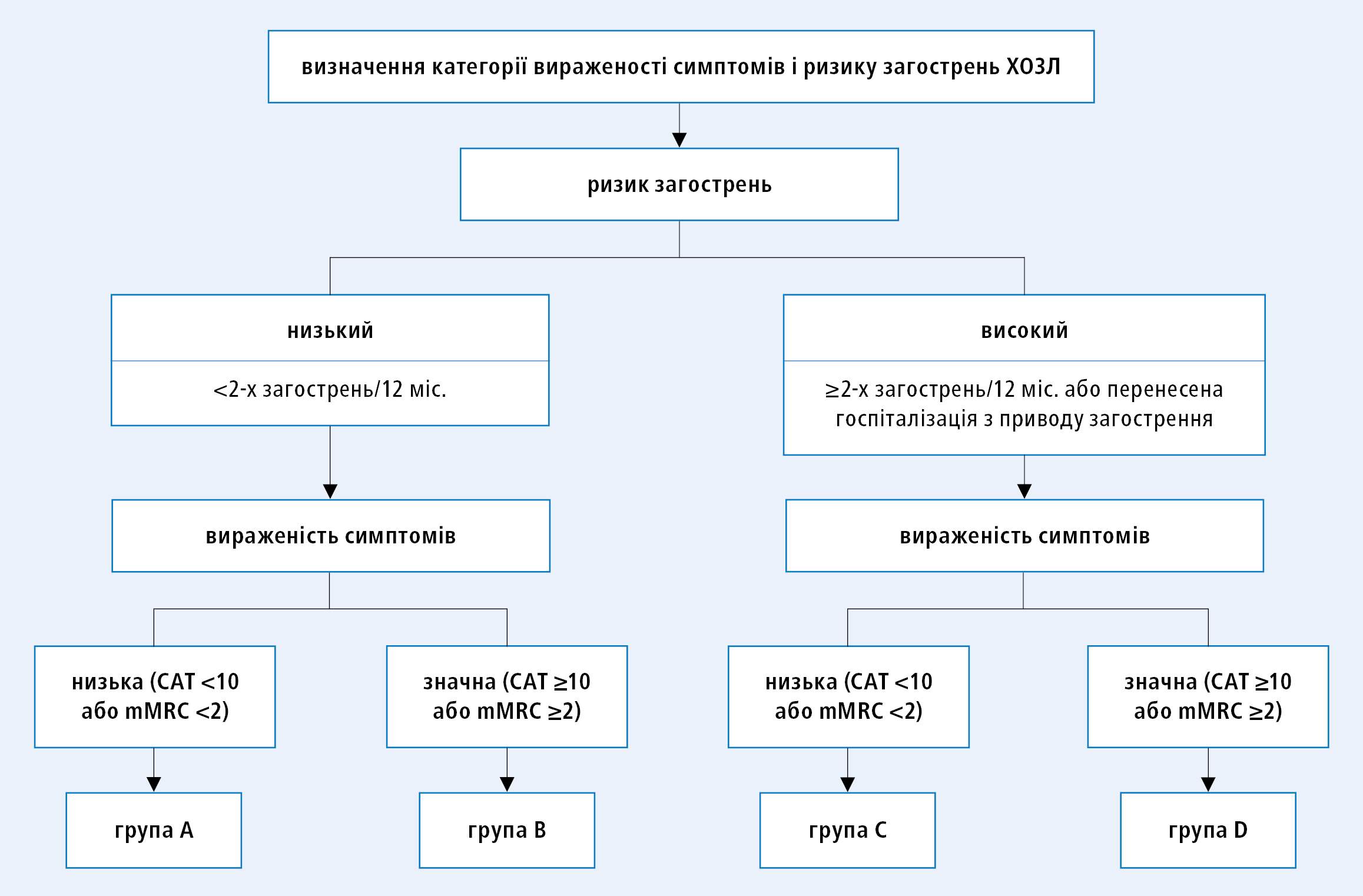
Рисунок 1. Визначення категорії вираженості симптомів і ризику загострень ХОЗЛ
Після первинної оцінки пацієнтів із ХОЗЛ слід:
1) пояснити пацієнтові природу захворювання і вплив експозиції до факторів ризику на прогресування ХОЗЛ — відповідно до клінічних настанов GOLD розуміння пацієнтом суті хвороби має принципове значення;
2) запровадити заходи по зниженню впливу факторів ризику, в першу чергу куріння тютюну;
3) запропонувати вакцинацію проти грипу та пневмококів;
4) дати пацієнту поради щодо здорового способу життя, включаючи правильну дієту і фізичні вправи (важливо, щоб пацієнт розумів, що фізичні вправи безпечні і корисні при ХОЗЛ), і того, як справлятися з задишкою;
5) розробити письмовий план дій.
У клінічних настановах багато уваги приділяється проблемі дотримання рекомендацій і передусім правильній техніці інгаляції, підкреслюючи важливість навчання і тренування у користуванні інгаляторами. Близько ⅔ пацієнтів роблять помилки в техніці інгаляції! В одному зі згаданих обсерваційних досліджень із залученням пацієнтів із ХОЗЛ, виписаних зі стаціонару, було виявлено, що лише 23 % пацієнтів дотримувалися рекомендації щодо використання інгалятора і техніки інгаляції. Обсерваційні дослідження показали зв'язок між неправильною технікою інгаляції ЛЗ і гіршим контролем симптомів. Фактори, пов'язані з гіршою технікою інгаляції у хворих на астму та ХОЗЛ, включають: похилий вік, прийом ЛЗ з різних інгаляторів і відсутність належного навчання щодо користування інгалятором. Варто попросити пацієнта принести на прийом власний інгалятор і продемонструвати, як він ним користується. Потім слід виправити потенційні виявлені помилки. Важливо періодично перевіряти техніку інгаляції. Пацієнтам, яким важко освоїти правильну техніку інгаляції, може знадобитися зміна типу інгалятора. Перед потенційною зміною лікування, яке здається неефективним, завжди слід оцінювати правильність техніки інгаляції і дотримання пацієнтом лікарських рекомендацій.
Припинення тютюнопаління
Ключове значення в цьому випадку має припинення куріння тютюну — це найважливіше втручання для ХОЗЛ і подальшого прогнозу пацієнта. Ефективні як консультування, так і замісна нікотинова терапія і фармакотерапія (вареніклин, бупропіон або нортриптилін). Варто пам'ятати, що навіть короткострокове (3-хвилинне) консультування, яке закликає курця кинути курити, збільшує відсоток людей, що кидають курити. Ефективність та безпека використання електронних сигарет при лікуванні тютюнової залежності достовірно не підтверджені (Пошкодження легень, асоційоване з вживанням е-сигарет). Використання електронних сигарет ймовірно пов'язано з ризиком виникнення гострої дихальної недостатності (у США з приводу цього синдрому понад 2000 осіб вже були госпіталізовані, а кілька десятків людей померли). Клінічні настанови щодо ведення осіб із тютюновою залежністю — Тактика ведення осіб із нікотиновою залежністю. Підсумок клінічних настанов American College of Cardiology.
Профілактичні щеплення
У пацієнтів із ХОЗЛ вакцинація проти грипу знижує ризик тяжких інфекцій нижніх дихальних шляхів (що вимагають госпіталізації) і ризик смерті. Вакцинація проти пневмококів (вакцини PCV13 і PPSV23) знижує ризик загострень ХОЗЛ і негоспітальної пневмонії; показана всім пацієнтам з ХОЗЛ у віці ≥65 років, а вакцина PPSV23 також рекомендується для пацієнтів молодшого віку з серйозними супутніми захворюваннями (включаючи захворювання серця або легенів).
Респіраторна реабілітація
Респіраторну реабілітацію слід розглядати як важливий компонент ведення пацієнтів із ХОЗЛ. Вона зменшує задишку, поліпшує самопочуття і переносимість фізичного навантаження. Також знижує вираженість тривоги і депресії. Найкращі результати досягаються з програмами тривалістю 6–8 тижнів (наявні дані показують, що продовження реабілітації до 12 тижнів не дає додаткових переваг). Слід підкреслити, що при відповідній інтенсивності і програмі вправ ефективність програм реабілітації, що проводяться в стаціонарі, при амбулаторному лікуванні та вдома у пацієнта, є схожою. Програми вправ можуть включати: тренування на витривалість, інтервальні тренування, вправи для збільшення м'язової сили (бажано як верхніх, так і нижніх кінцівок), тренування дихальних м'язів, а також нервово-м'язову електростимуляцію. Частоту і інтенсивність вправ слід підбирати індивідуально для кожного пацієнта. У пацієнтів із недавнім загостренням (<4-х тижнів від госпіталізації) респіраторна реабілітація знижує ризик повторної госпіталізації. Рекомендується почати респіраторну реабілітацію якомога швидше після виписки пацієнта, проте з невідомих причин початок реабілітації до виписки зі стаціонару може негативно вплинути на виживаність. У клінічних настановах підкреслюється, що респіраторна реабілітація є одним із найбільш економічно ефективних методів лікування ХОЗЛ.
Навчання хворого, інтегрована терапія і телемедицина
Саме по собі навчання — без інших втручань — не поліпшує результати лікування, проте втручання, засновані на участі пацієнтів у лікуванні (під наглядом медичного працівника), поліпшують їх стан здоров'я і зменшують частоту звернень у відділення невідкладної допомоги та кількість госпіталізацій. Поки що не вдалося продемонструвати переваги, пов'язані з використанням методів інтегрованого лікування (координація всього догляду за пацієнтом кваліфікованим медичним працівником) і телемедицини.
Паліативне лікування
Пацієнтам з термінальною стадією ХОЗЛ показано паліативне лікування. Було виявлено, що для зменшення задишки ефективним є використання опіатів, нервово-м'язової електростимуляції, вібрації грудної клітки, оксигенотерапії і вентиляторів, що направляють потік повітря на обличчя пацієнта. У пацієнтів із гіпотрофією дієтичні втручання можуть збільшити силу дихальних м'язів і поліпшити загальний стан здоров'я. У пацієнтів, які швидко втомлюються, поліпшення фізичної витривалості може бути досягнуто шляхом навчання, спрямованого на їх участь у лікуванні, застосування реабілітації та дієтичних втручань. Питання тактики ведення на кінцевому етапі життя слід обговорити з хворими з дуже тяжкою стадією ХОЗЛ та їх сім'ями, щоб пацієнт міг сам вирішити, чи проводити в майбутньому реанімацію і застосовувати штучну вентиляцію легенів, і вказати, де він хотів би померти (вдома чи в лікарні).
Тривала оксигенотерапія
Показання до тривалої оксигенотерапії залишилися незмінними (парціальний тиск кисню в артеріальній крові [PaO2] <55 мм рт. ст. або насичення гемоглобіну киснем [SpO2] <88 %, виявлені 2 рази з інтервалом у 3 тиж., або PaO2 55–60 мм рт. ст. або SpO2 88 % і легенева гіпертензія, периферичні набряки або гематокрит >55 %). У пацієнтів, відібраних до цього методу лікування, використання кисню протягом ≥15 годин на добу збільшує виживаність. Оксигенотерапію слід скорегувати таким чином щоб досягти SpO2 ≥90 %, а потім через 2–3 місяці слід провести контроль пацієнта.
Неінвазивна вентиляція
Неінвазивна вентиляція легенів є стандартним лікуванням у пацієнтів із загостреннями ХОЗЛ, що протікає з гострою тотальною дихальною недостатністю, тоді як у пацієнтів у стабільній фазі ХОЗЛ вона може принести користь тільки окремим пацієнтам із хронічною гіперкапнією. Переваги застосування цього методу лікування були продемонстровані в першу чергу у пацієнтів після недавньої госпіталізації, особливо зі стійкою вираженою гіперкапнією протягом дня (парціальний тиск вуглекислого газу в артеріальній крові [PaCO2] ≥52 мм рт. ст.).
В окремих пацієнтів позитивний ефект приносить інвазивне лікування:
1) хірургічні операції легеневої редукції — у пацієнтів із тяжкою емфіземою, що переважає у верхніх головних частках, і з обмеженою фізичною витривалістю, незважаючи на реабілітацію;
2) буллектомія — у пацієнтів з великими буллами (їх видалення пов'язано зі зменшенням задишки і поліпшенням функції легень та переносимості фізичного навантаження);
3) трансплантація легень — у ретельно відібраних пацієнтів із дуже тяжкою ХОЗЛ поліпшує якість життя, фізичну витривалість і здатність виконувати фізичне навантаження;
4) бронхоскопічні процедури легеневої редукції — в окремих пацієнтів із тяжкою емфіземою ці втручання (імплантація клапанів, використання котушок або абляція нагрітим повітрям) поліпшують фізичну витривалість, стан здоров'я і функцію легенів.