Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуПереклад:
Postępowanie w stanach nagłych u dzieci
під редакцією
Marii Gruba i Jarosława Gucwy
Скорочення: АЗД (AED — automated external defibrillator) — автоматичний зовнішній дефібрилятор, ЕКГ — електрокардіограма, ЕКМО [extracorporeal membrane oxygenation — ECMO] — екстракорпоральна мембранна оксигенація, ЗК — зупинка кровообігу, м.т. — маса тіла, РЗК — раптова зупинка кровообігу, СЛР — серцево-легенева реанімація, BLS (Basic Life Support) — базові реанімаційні заходи, ROSC (Return of Spontaneous Circulation) — відновлення спонтанного кровообігу, VF/pVT (Ventricular fibrillation/pulseless ventricular tachycardia) — фібриляція шлуночків/безпульсова шлуночкова тахікардія.
• новонароджений — від народження до 1-місячного віку
• немовля — від 1-го місяця життя до 1-го року життя
• дитина — від 1-го року життя до пубертатного періоду.
Не обов’язково вказувати точний вік дитини. Якщо рятувальник визначає, що постраждалою є дитина, слід використовувати алгоритми ведення пацієнтів педіатричного профілю.
УВАГА! Більшість випадків зупинки кровообігу у дітей виникають з гіпоксії, тому негайний початок BLS – і, отже, оксигенація крові – є пріоритетом.
1. Переконайтеся, що оточення є безпечним як для вас, так і для дитини.
2. Перевірте реакцію дитини, адекватну до віку:
• легко стимулюйте її і/або запитайте вголос: «Як ти себе почуваєш?»
• ніколи не струшуйте немовля або дитину, якщо ви підозрюєте в неї травму шийного відділу спинного мозку.
Якщо відповіді на поставлені запитання немає, показана стимуляція больовим подразником (наприклад, пощипування мочки вуха, тильної поверхні кисті тощо).
3a. Якщо дитина відповідає словами або рухами:
• залиште її у тому положенні, в якому ви її знайшли (за умови, якщо це безпечно для неї)
• оцініть її стан і надайте допомогу в разі потреби
• регулярно перевіряйте загальний стан дитини.
3б. Якщо дитина не реагує:
• голосно кличте на допомогу — якщо є інші люди, попросіть викликати кваліфіковану допомогу із зазначенням точного місця події, типу інциденту, кількостію постраждалих та їх стану, а також номеру телефону, з якого ви дзвоните
• відновіть прохідність дихальних шляхів дитини, відхиливши голову та припіднявши нижню щелепу наступним чином (рис. 1):
- спочатку залиште дитину в тому ж положенні, в якому ви її знайшли, покладіть руку на чоло дитини і обережно відхиліть її голову назад
- одночасно покладіть подушечку пальця (або пальців) під підборіддя дитини та підніміть його; не тисніть на м’які тканини під підборіддям, оскільки це може заблокувати дихальні шляхи
- якщо у вас все ще виникають труднощі з відновленням прохідності дихальних шляхів, спробуйте метод висунення нижньої щелепи, тобто помістіть вказівні пальці обох рук за нижньою щелепою дитини і висуньте її вперед (рис. 2)
- проведення обидвох вказаних способів може виявитись простішим, якщо дитину обережно перевернути на спину.
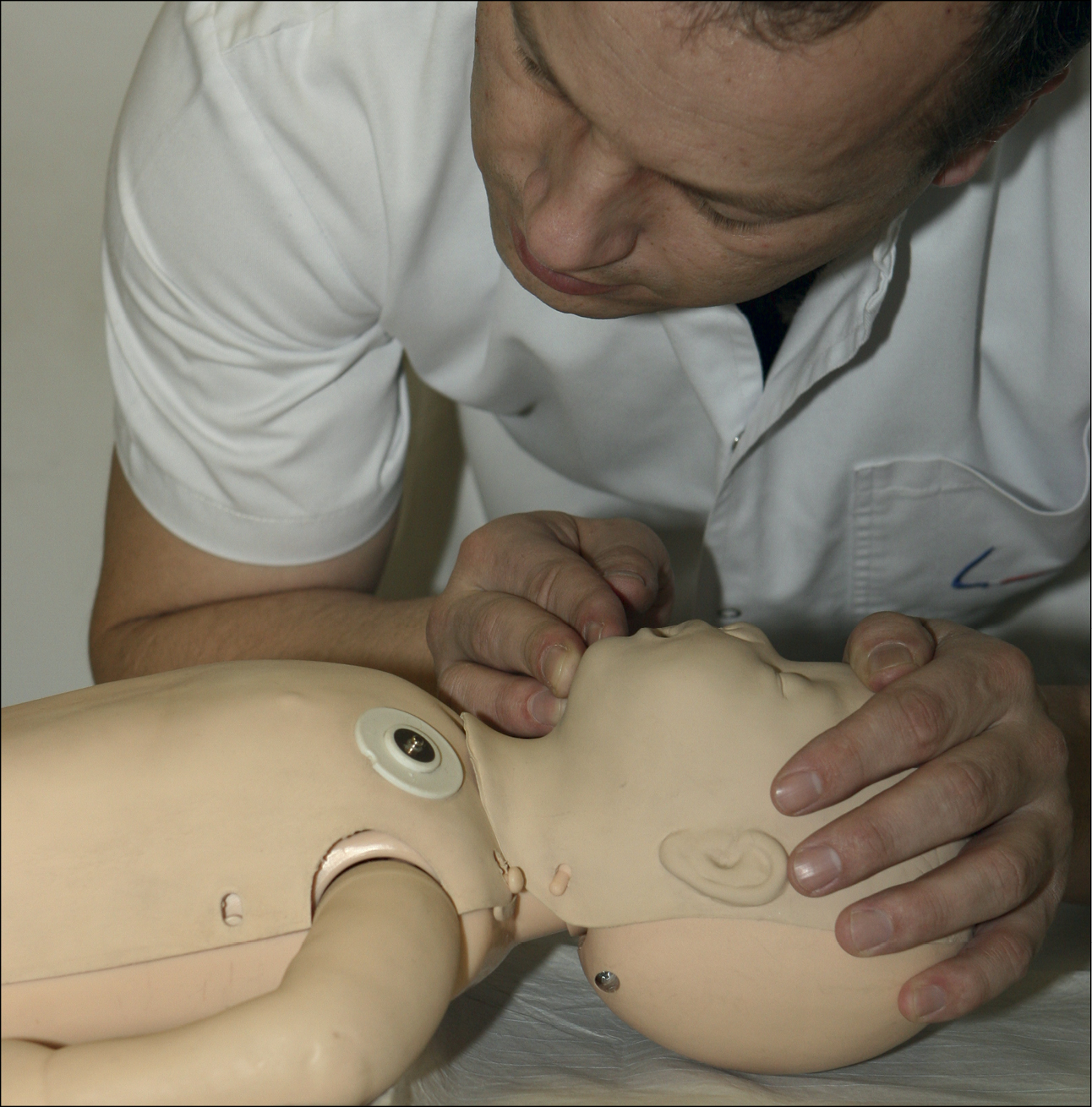
Рисунок 1. Техніки відновлення прохідності дихальних шляхів у дітей віком <1 року
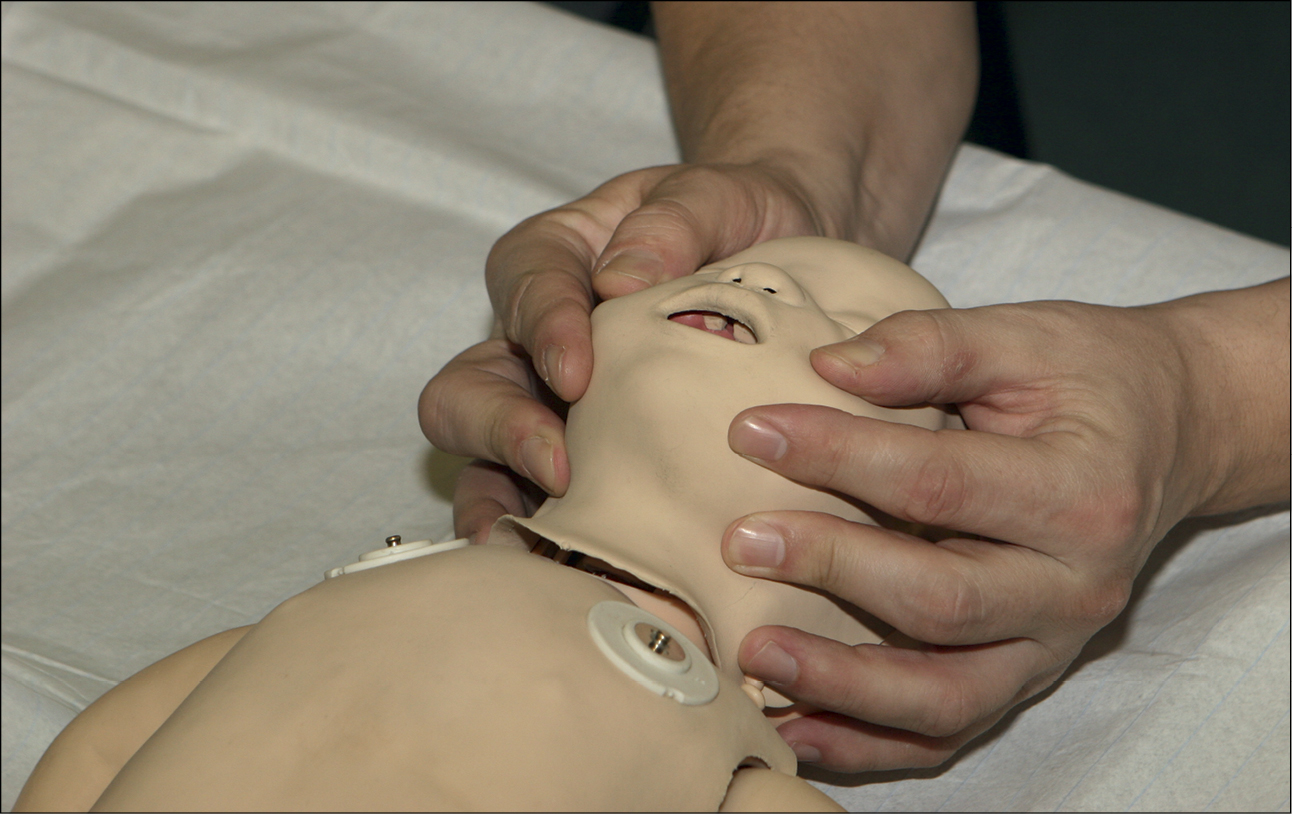
Рисунок 2. Метод висування нижньої щелепи
Якщо ви підозрюєте травму в області шиї, спробуйте відновити прохідність дихальних шляхів, використовуючи тільки метод висування нижньої щелепи. Якщо цей спосіб виявився неефективним, додайте незначне відхиляння голови назад, поки дихальні шляхи не стануть прохідними. У пацієнтів із травмою в області шиї допускається невелике відхиляння голови назад, якщо висування нижньої щелепи неефективне.
4. Утримуючи прохідність дихальних шляхів, оцініть зором, слухом і дотиком, чи наявне правильне дихання (наблизивши своє обличчя до обличчя дитини та спостерігаючи за її грудною кліткою):
• стежте за рухами грудної клітки (рис. 3)
• прислухайтесь до дихальних шумів над носом і ротом дитини
• відчуйте, як повітря рухається по вашій щоці.
Дивіться, слухайте і відчувайте не більше 10 секунд, перш ніж прийняти рішення.
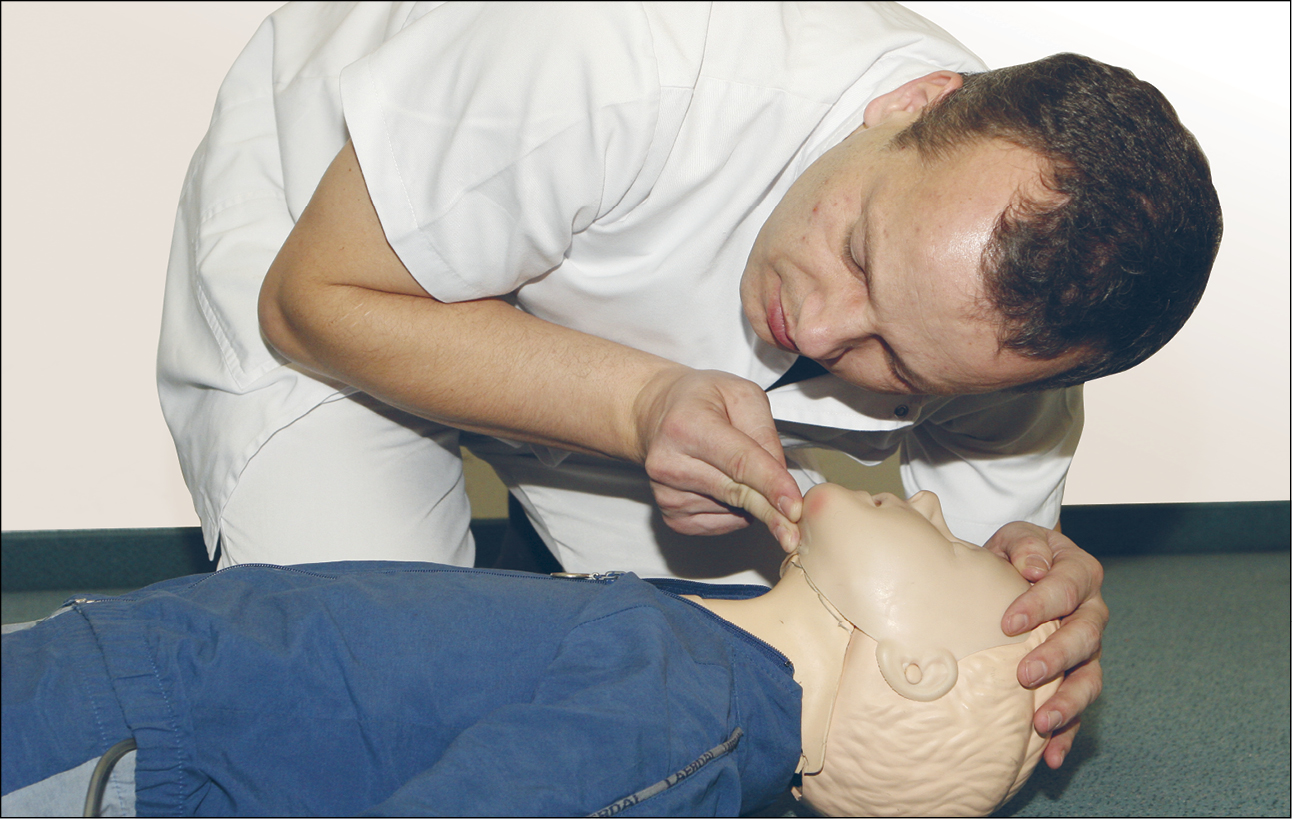
Рисунок 3. Відновлення прохідності дихальних шляхів та оцінка дихання у дитини >1 року
5а. Якщо дитина дихає правильно:
• переведіть дитину в безпечне положення (див. нижче), що забезпечить прохідність дихальних шляхів
• регулярно оцінюйте дихання.
5б. Якщо дитина не дихає або присутнє агональне (нерегулярне, нечасте) дихання:
• обережно видаліть будь-які видимі сторонні тіла, які можуть спричиняти непрохідність дихальних шляхів
• зробіть перші 5 рятувальних вдихів
• при виконанні рятувальних вдихів зверніть увагу на появу кашлю або рефлексів із задньої частини горла у відповідь на ваші дії; наявність або відсутність цього типу реакції є частиною оцінки наявності ознак кровообігу.
Техніка виконання рятувальних вдихів у дитини віком >1-го року (рис. 4)
• забезпечте відхиляння голови та підйом нижньої щелепи
• великим і вказівним пальцями руки, яка лежить на лобі, затисніть м’які частини носа
• трохи розкрийте рот дитини, але тримайте підборіддя припіднятим
• наберіть повітря, щільно обхопіть губами рот дитини і переконайтеся, що немає витоку повітря
• виконайте повільний видих у рот потерпілому, тривалістю приблизно 1–1,5 секунди, спостерігаючи одночасно підйом грудної клітки
• підтримуючи відхиляння голови та підйом нижньої щелепи, відсуньте свій рот від рота потерпілого і стежте, чи грудна клітка опускалася під час видиху
• знову наберіть повітря і повторіть описану послідовність 5 разів; оцініть якість дихання, спостерігаючи за грудною кліткою дитини — вона повинна підніматися і опускатися, як при нормальному диханні.
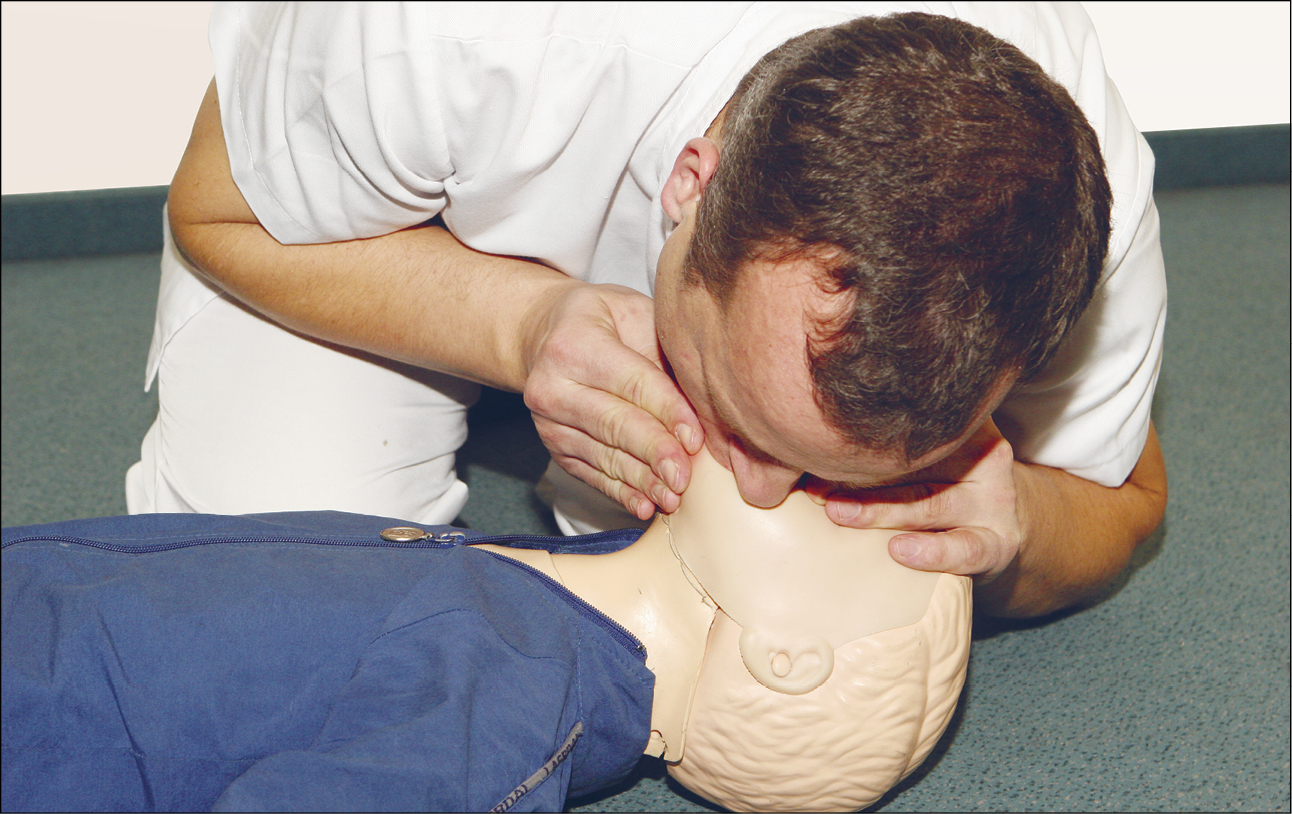 Рисунок 4. Техніка виконання рятувальних вдихів у дитини віком >1 року
Рисунок 4. Техніка виконання рятувальних вдихів у дитини віком >1 рокуТехніка виконання рятувальних вдихів у немовлят (рис. 5)
• переведіть голову в нейтральне положення і підніміть підборіддя
• наберіть повітря, щільно обхопіть губами рот і ніс дитини і переконайтеся, що немає витоку повітря; якщо рот і ніс старшого немовляти неможливо обхопити, рятувальник може спробувати прикрити ротом або тільки рот, або ніс дитини (якщо ніс, тоді слід затиснути рот, щоб запобігти виходу повітря назовні)
• повільно вдувайте повітря в рот і ніс немовляти протягом 1–1,5 секунд у кількості, достатній для помітного підняття грудної клітки (використовуючи повітря, що зачерпується до власних легень під час нормального вдиху)
• підтримуючи відхилення голови та підйом нижньої щелепи, відсуньте свій рот від рота потерпілого і стежте, чи опускається грудна клітка при видиху
• знову наберіть повітря і повторіть описану послідовність 5 разів
• якщо неможливо виконати ефективне дихання, дихальні шляхи можуть бути непрохідні:
- відкрийте дитині рот і усуньте з нього усі видимі перешкоди; ніколи не намагайтеся видалити чужорідне тіло наосліп
- перевірте, щоб голова була правильно відхилена, підборіддя піднято, але також щоб шия не була надмірно вигнута; якщо відхиляння голови та підйом підборіддя не відновлюють прохідність дихальних шляхів, спробуйте метод висунення нижньої щелепи
УВАГА! У випадку новонародженої дитини надмірно відхилена назад голова спричинить вторинну непрохідність дихальних шляхів.
• зробіть до 5 спроб отримання ефективних вдихів; якщо й далі це не вдається, почніть натискання на грудну клітку.

Рисунок 5. Техніка виконання рятувальних вдихів у немовлят
6. Оцініть систему кровообігу дитини. Маєте не більше 10 секунд на:
• пошук ознак кровообігу; вони включають рух, кашель або нормальне дихання (не агональне дихання, яке є рідким і нерегулярним)
• перевірку пульсу (якщо ви пройшли навчання, як це зробити), але переконайтеся, що це не займає більше 10 секунд. У дитини віком >1 року перевіряйте пульс на сонній артерії (рис. 6). У немовляти перевірте пульс на плечовій артерії на внутрішній стороні плеча (рис. 7). Іншими місцями для перевірки пульсу в дітей є: стегнова артерія у немовлят та променева артерія у дітей старшого віку.
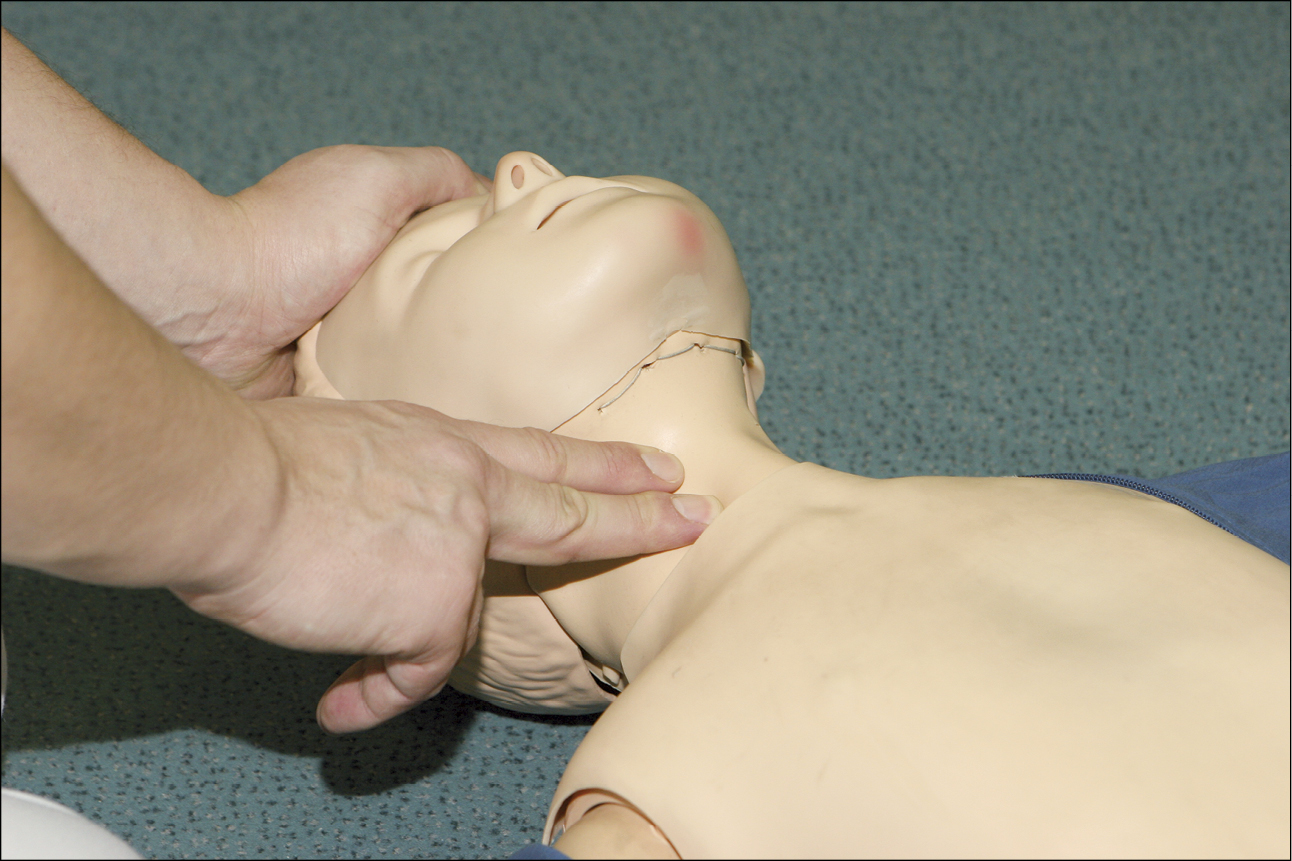
Рисунок 6. Оцінка пульсу в дитини
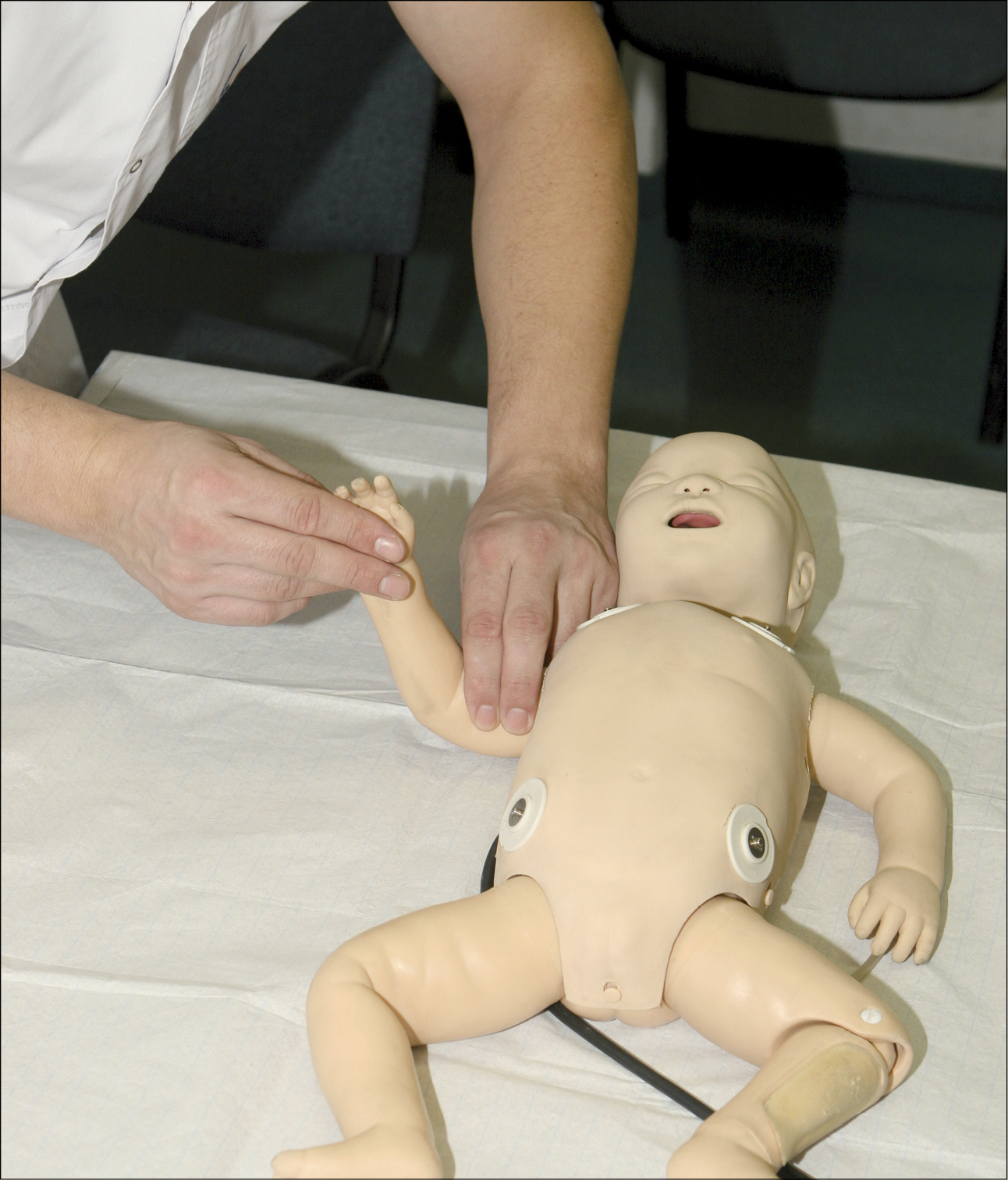
Рисунок 7. Оцінка пульсу у немовляти
7а. Якщо ви впевнені, що протягом 10 секунд Ви виявили наявність ознак кровообігу:
• продовжуйте рятувальні вдихи включно до повернення спонтанного нормального дихання
• покладіть дитину у фіксованому бічному положенні, якщо вона все ще без свідомості і дихає
• регулярно повторюйте оцінку загального стану дитини.
7б. Якщо немає ознак кровообігу, пульсу (пульс повільний [<60/хв з ознаками поганої перфузії] або є сумніви щодо його наявності):
• розпочніть натискання на грудну клітку
• поєднайте рятувальні вдихи з натисканням на грудну клітку.
Техніка компресії грудної клітки
У дітей натискайте на нижню 1/3 грудини. Місце визначається так: це ширина пальця над місцем з’єднання ребер з грудиною (вище основи мечоподібного відростка). Натискання повинні бути достатніми, щоб опустити грудину на глибину 5 см. Слід припинити натиск і повторювати цю дію з частотою приблизно 100–120/хв. Після 15 натискань слід відхилити голову, підняти нижню щелепу і зробити 2 ефективних рятувальних вдихи. Компресія грудної клітки та рятувальні вдихи слід продовжувати у співвідношенні 15:2 (якщо рятувальник один — може діяти у співвідношенні 30:2, особливо, якщо важко змінювати положення між натисканням і вентиляцією).
У разі виконання компресії грудної клітки у немовлят одним рятувальником, рекомендується масаж подушечками двох пальців (рис. 8), натомість при наявності двох і більше рятувальників, слід застосовувати прийом двох великих пальців і долонь, що охоплюють грудну клітку немовляти (рис. 9). Великі пальці, спрямовані у напрямку голови немовляти, слід розташувати паралельно у нижній 1/3 грудини. Решта пальців обох долонь охоплюють грудну клітку, а кінчики пальців підтримують спину немовляти. Слід натискати двома великими пальцями на нижню частину грудини, щоб опустити грудину на глибину 4 см.
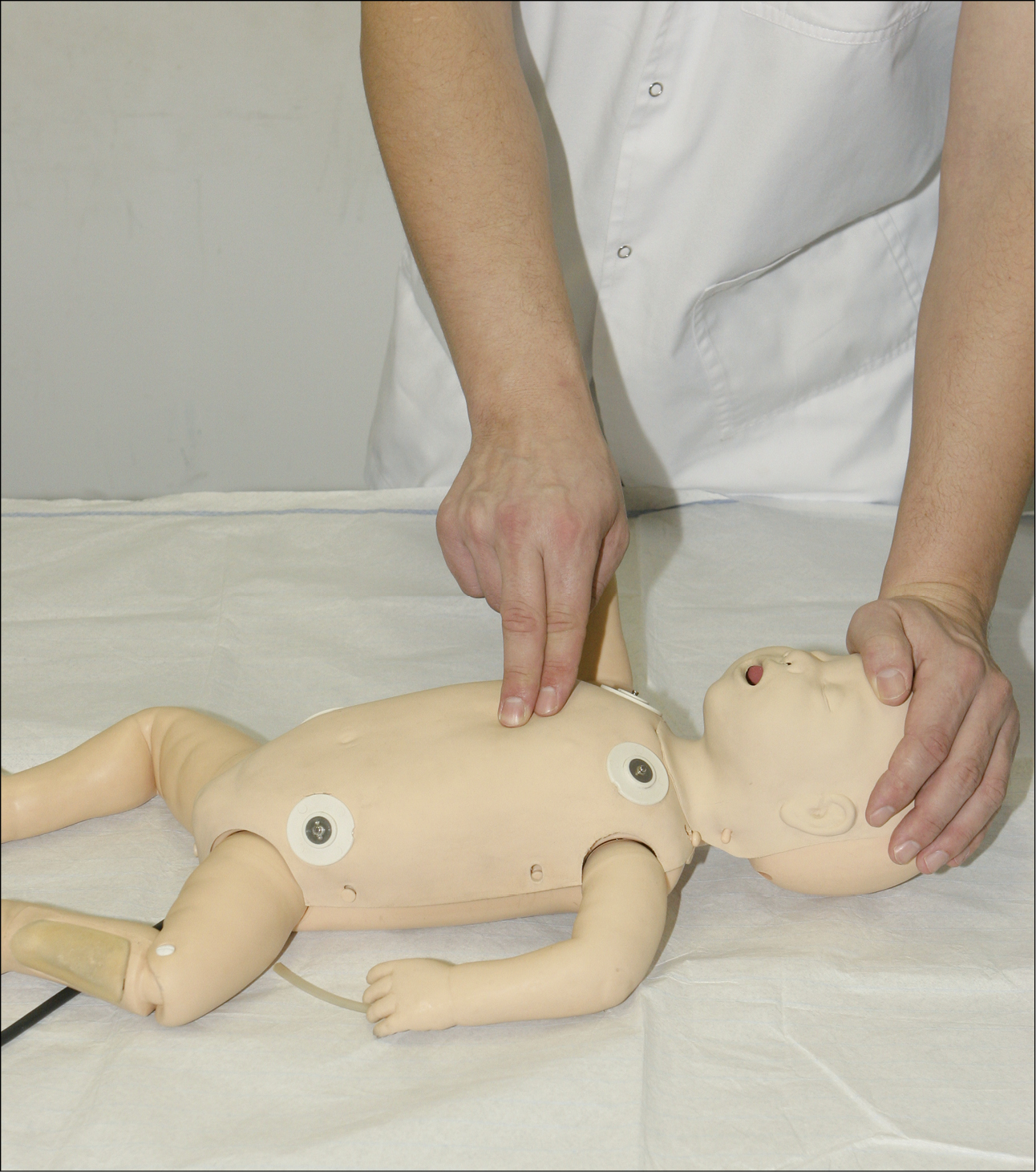
Рисунок 8. Техніка натискання на грудну клітку у немовлят кінчиками двох пальців
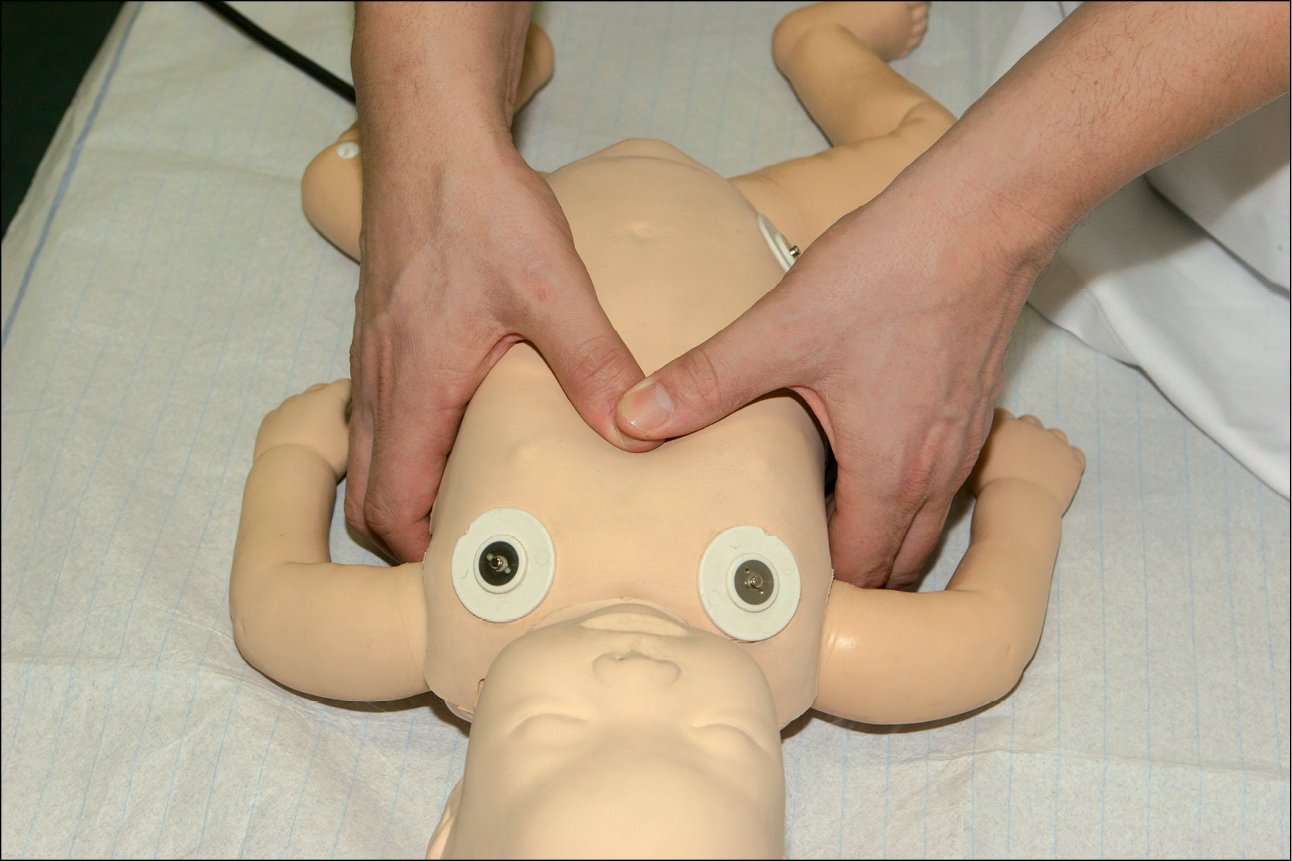 Рисунок 9. Техніка натискань на грудну клітку у немовлят двома руками
Рисунок 9. Техніка натискань на грудну клітку у немовлят двома рукамиЩоб здійснювати компресію грудної клітки у дитини віком >1-го року, слід помістити зап’ястя однієї руки в нижній 1/3 грудини (місце визначення — як вище). Необхідно підняти пальці, щоб переконатися, що ребра не стиснені. Слід стати вертикально над грудною кліткою потерпілого, випрямити руки і натискати так, щоб опускати грудину на глибину 5 см (рис. 10). У випадку більших дітей або рятувальників невисокого зросту цього буде легше досягти за допомогою двох рук зі зчепленими пальцями (рис. 11).
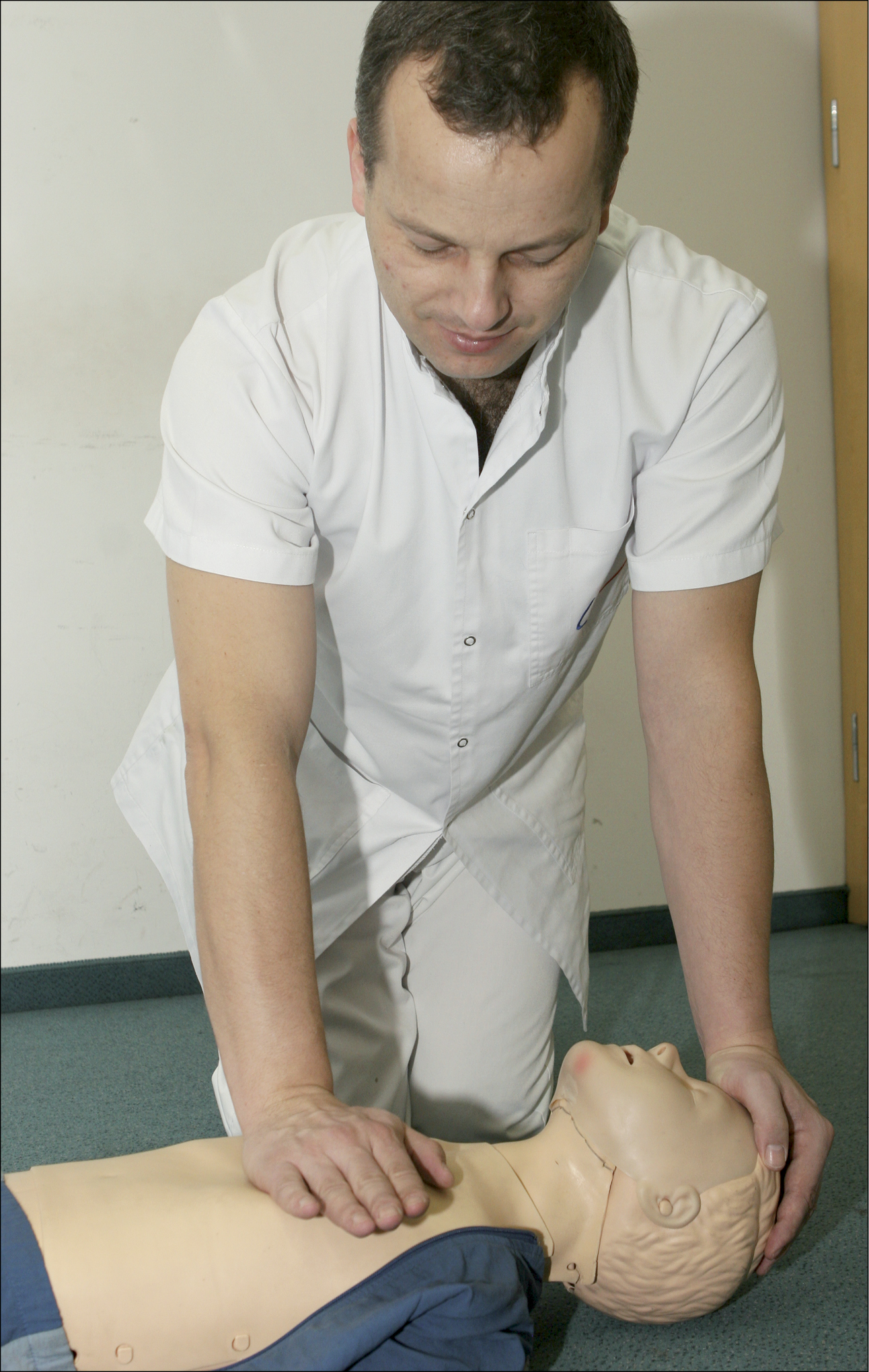
Рисунок 10. Техніка натискань на грудну клітку у дітей однією рукою
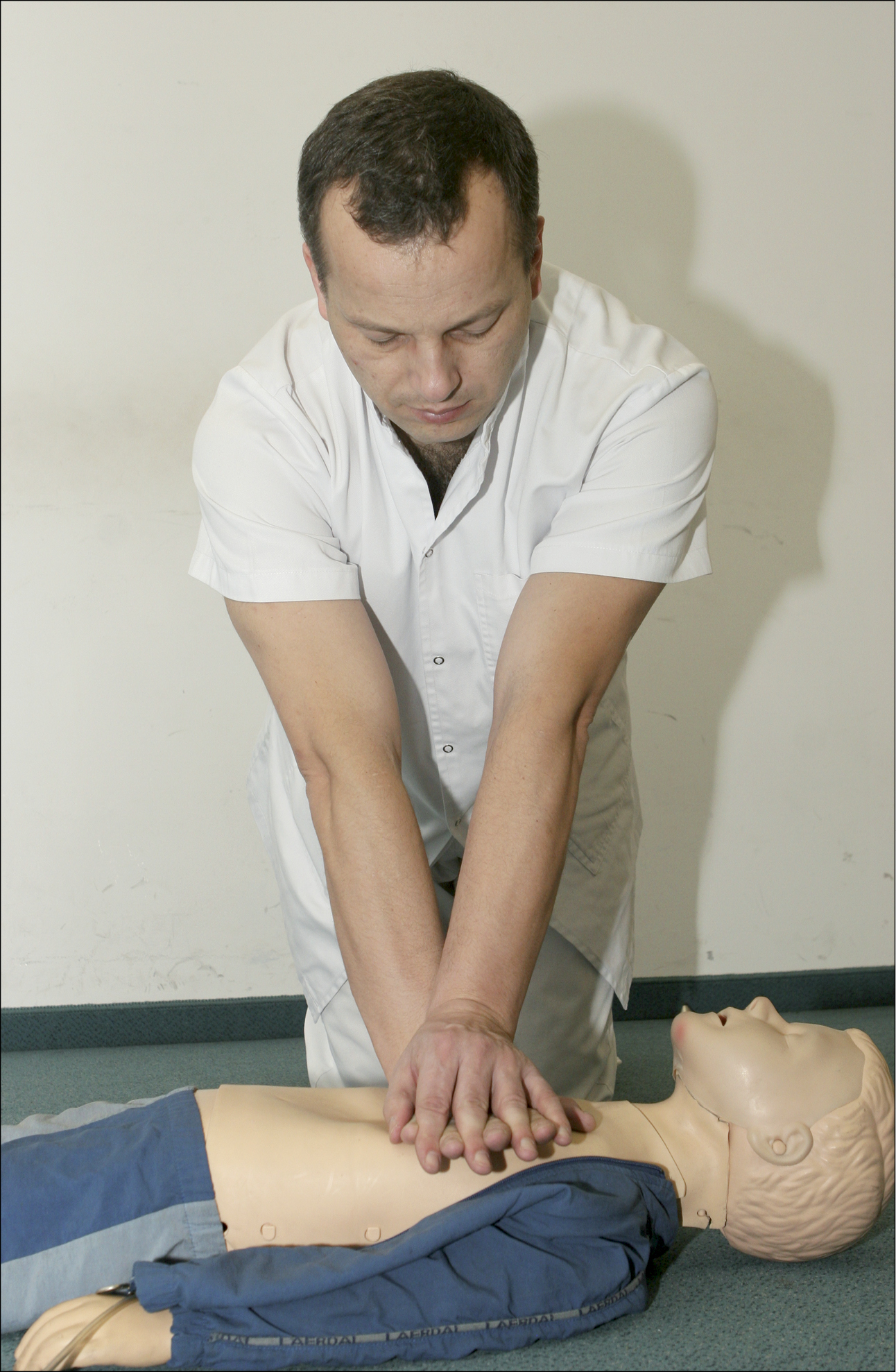 Рисунок 11. Техніка натискань на грудну клітку у дітей двома руками
Рисунок 11. Техніка натискань на грудну клітку у дітей двома руками8. Продовжуйте реанімацію до моменту:
• повернення ознак життя у дитини (самостійне дихання, пульс, рух)
• прибуття кваліфікованої допомоги
• виснаження своїх сил.
Рятувальникам важливо, щоб у разі знепритомнення дитини максимально швидко викликати допомогу (рис. 12).
Коли є більше одного рятувальника, один з них починає реанімацію, поки інший телефонує за номерами 112 або 103 і надає інформацію про місце події, кількість постраждалих, опис події (що трапилось) та свій номер телефону.
Якщо є лише один рятувальник, він виконуватиме серцево-легеневу реанімацію (СЛР) протягом приблизно 1 хвилини, перш ніж звернутися за допомогою. Щоб мінімізувати тривалість переривання BLS, можна перенести немовля або маленьку дитину до місця виклику допомоги. Якщо наявна аспірація (поперхування), слід покликати допомогу, як тільки кашель стане неефективним.
Єдиним винятком, коли BLS не слід проводити протягом 1 хвилини до звернення за допомогою, є випадок, коли дитина раптово втрачає свідомість у присутності одного рятувальника, без попередніх ознак наростання дихальної недостатності. У цій ситуації найбільш вірогідною причиною зупинки кровообігу (ЗК) є серцеві аритмії, і тоді дитині може знадобитися дефібриляція. Слід негайно шукати допомогу, якщо ніхто інший не може цього зробити.
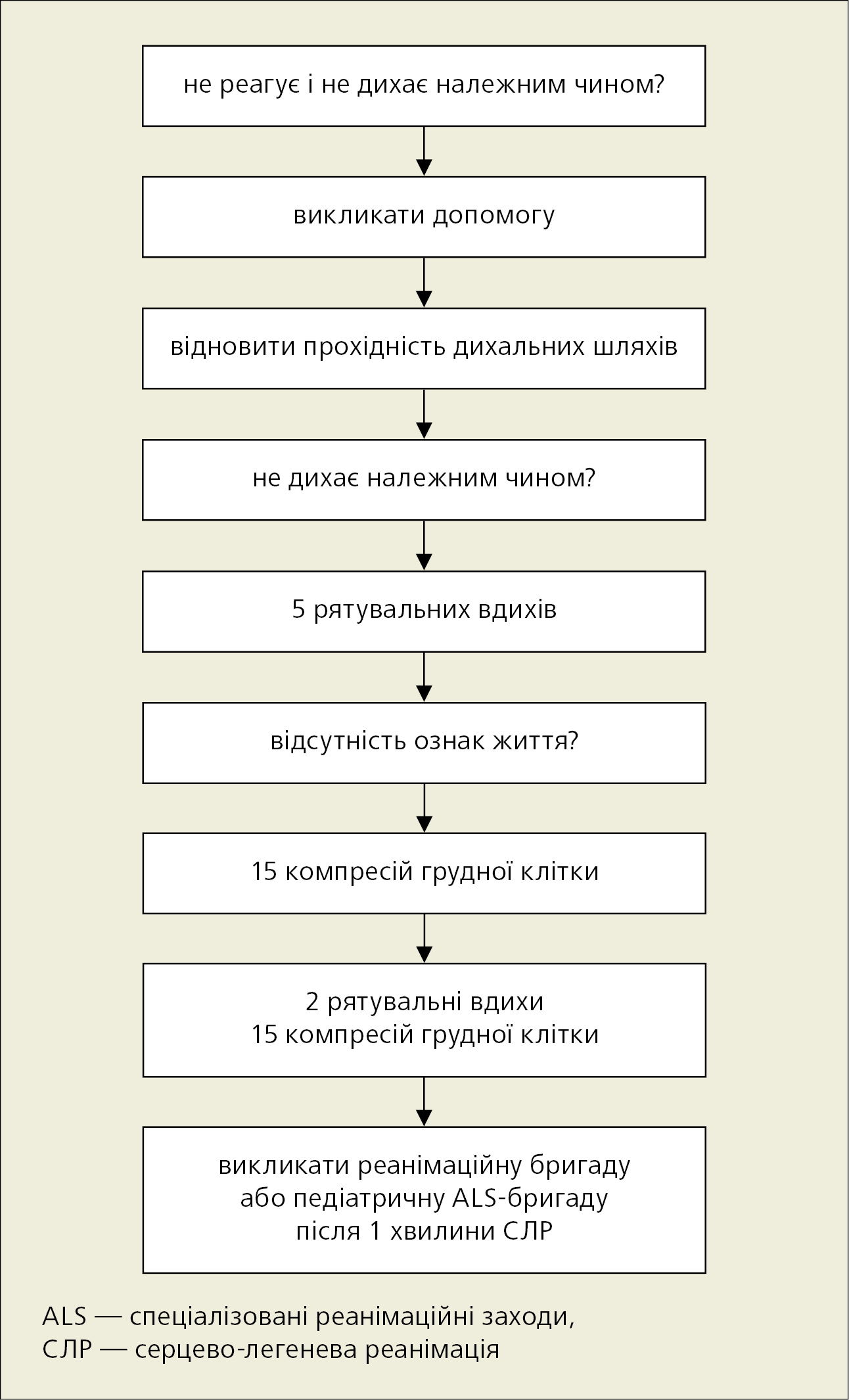
Рисунок 12. Алгоритм базових реанімаційних заходів у дітей (на основі клінічних настанов ERC 2015)
Дитину без свідомості з прохідністю дихальних шляхів та спонтанним диханням слід перевести в безпечне положення. Існує кілька варіантів цієї позиції і кожен з них має своїх прихильників, але важливі правила, яких слід дотримуватися.
• Якщо це можливо, переведіть дитину у положення, найбільш наближене до бічного, з відкритим ротом, що уможливить евакуацію рідкого вмісту.
• Положення повинно бути стабільним. Таке положення немовлят, можливо, доведеться підтримувати за допомогою невеликої подушки або згорнутої у ролик ковдри, розміщеної за спиною.
• Уникайте стиснення грудної клітки, оскільки це може обмежити дихання.
• Перевертати дитину з одного боку на інший слід максимально простим і безпечним способом, враховуючи загрозу пошкодження шийного відділу спинного мозку.
• Забезпечте можливість спостереження і легкого доступу до дихальних шляхів.
• Безпечне положення, що застосовується у дорослих, також є відповідним для дітей.
 Рисунок 13. Безпечне положення
Рисунок 13. Безпечне положення• У дітей віком від >8 років слід застосовувати стандартний АЗД.
• Для дітей віком від 1 до 8 років АЗД використовується зі спеціальною педіатричною насадкою. Цей тип АЗД оснащений пристроями, які знижують енергію, що подається, до 50–75 Дж.
• Якщо неможливо використовувати АЗД зі спеціальною педіатричною насадкою, слід використати АЗД, який є у наявності.
• АЗД не рекомендується застосовувати дітям віком <1 року, але за відсутності іншого варіанту це прийнятна процедура.
• Після підтвердження відсутності нормального дихання слід виконати 5 рятувальних вдихів, а потім приступити до реанімації у співвідношенні: 30 компресій грудної клітки до 2 рятувальних вдихів.
• у разі підтвердження раптової зупинки кровообігу (РЗК) співвідношення компресій до вентиляції становить 15:2
• якщо рятувальник один, він може виконати реанімацію у співвідношенні 30:2
Основні ознаки удавлення:
• інцидент при свідках
• кашель/давлення
• раптовий початок
• інформація з анамнезу про ковтання дрібного предмету або ігри з його використанням.
Коли чужорідне тіло потрапляє в дихальні шляхи дитини, вона відразу ж реагує кашлем і намагається його відкашляти. Спонтанний кашель здається більш ефективним і безпечним, ніж будь-який інший маневр, який виконує рятувальник. Однак, якщо дитина не кашляє або кашель неефективний і чужорідне тіло повністю перекриває дихальні шляхи, дуже швидко виникне асфіксія. Тільки тоді, коли кашель стає неефективним, потрібні швидкі та рішучі дії для видалення стороннього тіла. Більшість випадків удавлення у немовлят і дітей трапляються під час ігор або прийому їжі в присутності опікунів, тобто при свідках, а втручання зазвичай проводяться, коли дитина ще у свідомості.
Обструкція дихальних шляхів, спричинена стороннім тілом, характеризується раптовим початком респіраторних порушень, що супроводжуються кашлем, хрипами або інспіраторним свистом (стридор). Подібні симптоми можуть супроводжувати інші причини обструкції дихальних шляхів, наприклад, епіглотит або підскладковий ларингіт. Однак вони вимагають іншої тактики. Тому правильний збір анамнезу відіграє надзвичайно важливу роль у цій ситуації.
Ознаки ефективного та неефективного кашлю представлені в таблиці.
|
Кашель неефективний |
Кашель ефективний |
|
- пацієнт не може говорити - тиша або беззвучний кашель - хворий не може дихати - ціаноз - порушення/втрата свідомості |
- плач або словесна відповідь на запитання - гучний кашель - пацієнт може набрати повітря перед кашлем - пацієнт повністю реагує |
Небезпека: дрібні предмети, іграшки, шматки їжі, таблетки.
Пам'ятайте! Найчастіше поперхування виникає у присутності дорослих осіб, але це також може статися під час гри з іншими дітьми.
Тривожні симптоми: раптовий кашель, хрипи, блювання, свисти або інші тривожні симптоми під час дихання, яких не було до епізоду. Навіть якщо симптоми частково зникли, слід проконсультуватися з лікарем, оскільки може дійти до набряку дихальних шляхів або фрагменти стороннього тіла все ще можуть знаходитися в дихальних шляхах. Якщо надавалася допомога, могло виникнути пошкодження внутрішніх органів.
Тактика дій — див. рис. 14.
УВАГА! Слід перевірити, чи чужорідне тіло видно в роті дитини і чи можна його видалити одним обережним рухом пальця. Не можна видаляти нічого наосліп, оскількив 99% випадків ви можете перемістити об’єкт глибше!
Перш, ніж надавати будь-яку допомогу, завжди слід перевіряти безпеку свою та безпеку дитини.
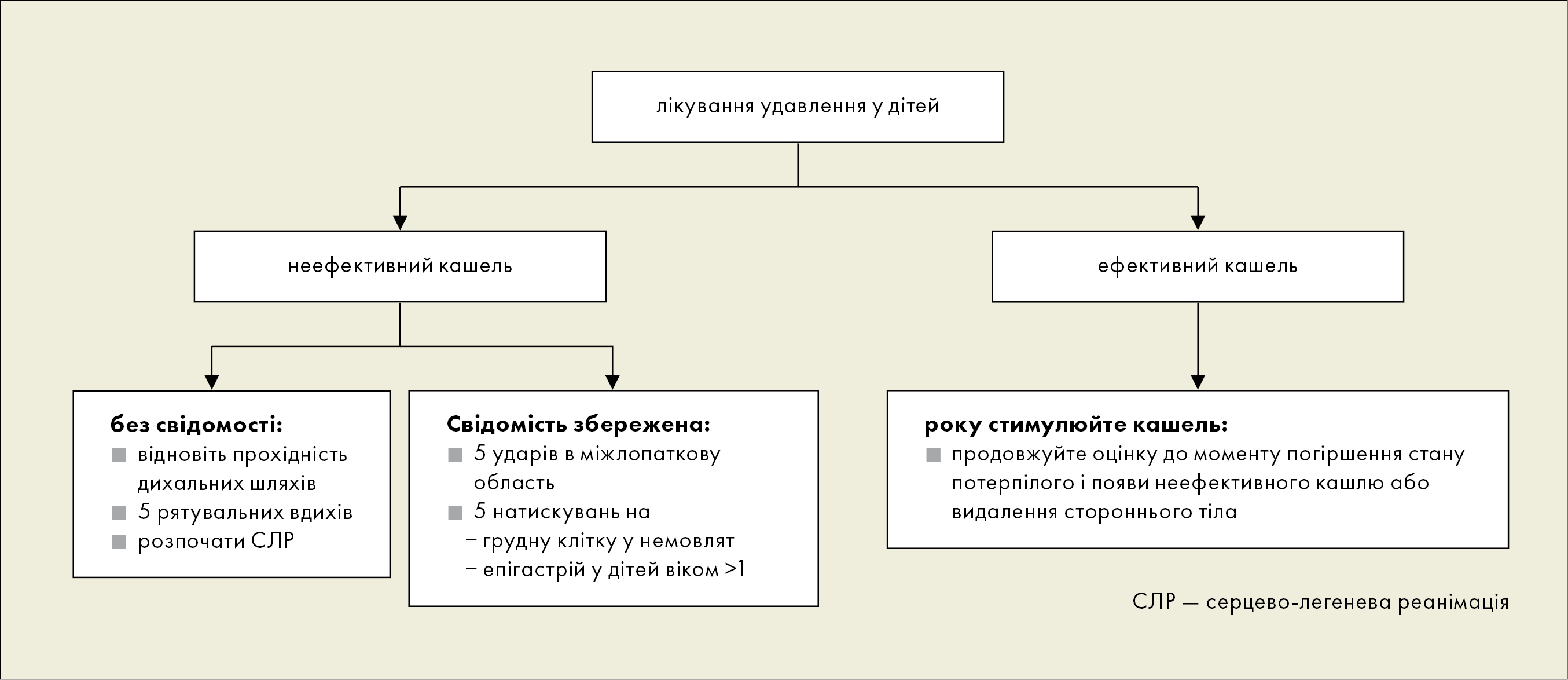
Рисунок 14. Алгоритм лікування непрохідності дихальних шляхів, спричиненої стороннім тілом у дітей (на основі клінічних настанов ERC 2015)
Якщо поперхування виникне у немовляти (віком <1 року), яке може ефективно кашляти, тобто плаче і чутно потік повітря під час дихання, слід тримати його на руках догори головою, що полегшить дитині кашель.
Якщо виникне неефективний кашель, тобто дитина все ще у свідомості, але не буде в стані набрати повітря, незважаючи на зусилля, слід сісти, покласти немовля на своєму передпліччі з головою, опущеною вниз, і, притримуючи нижню щелепу однією рукою, вдаряти основою другої долоні у міжлопаткову область (рис. 15) 5 разів – сильного удару може бути достатньо, щоб дитина викашляла стороннє тіло з трахеї. Потім слід перевернути її на спину, перевірити, чи не видно стороннього тіла в роті, а якщо ефекту надалі немає, у дитини, яка лежить на нашому передпліччі, здійснюйте компресію грудної клітки в нижній частині грудини (рис. 16) 5 разів двома пальцями, іншою рукою підтримуючи голівку дитини. Ці дії необхідно робити по черзі, поки чужорідне тіло не буде видалено або ж дитина не втратить свідомість (див. «Тактика дій при втраті свідомості після удавлення, при неефективності вищезазначених дій»).
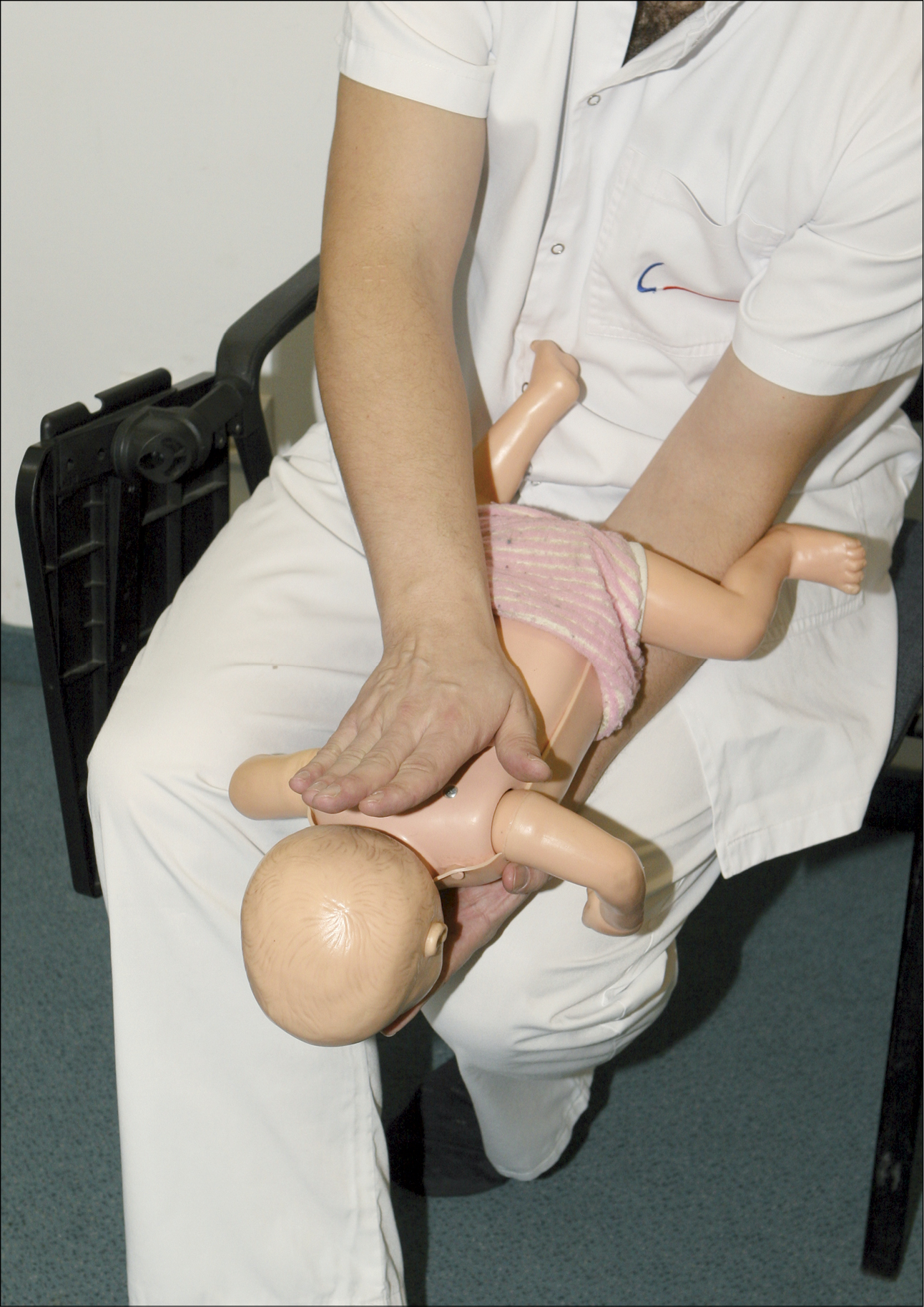
Рисунок 15. Міжлопаткові удари
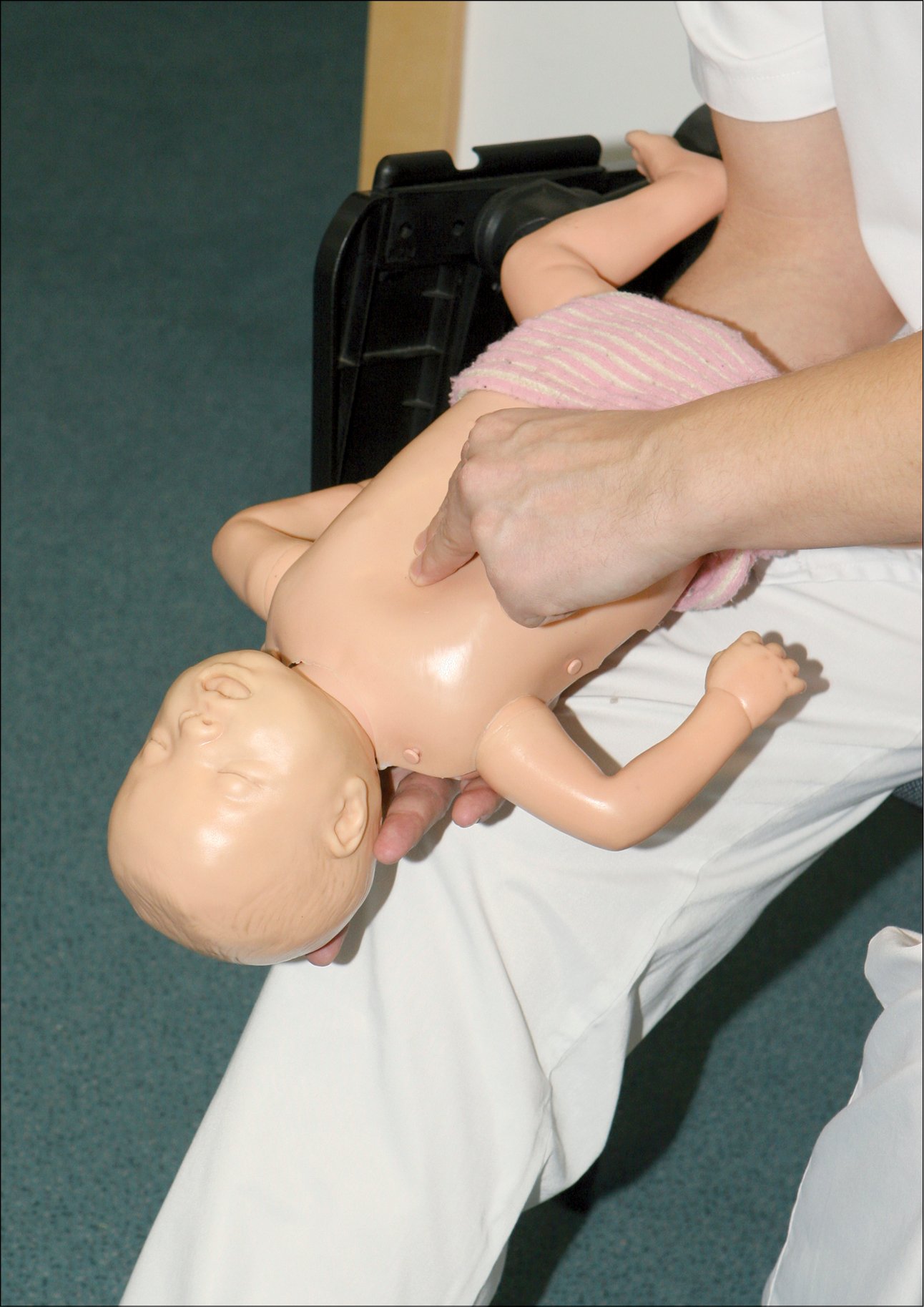
Рисунок 16. Натискання двома пальцями на грудну клітку при удавленні
Якщо поперхування виникне у більшої дитини, яка може ефективно кашляти, її слід заохочувати до кашлю.
При неефективному кашлі дитину потрібно нахилити вперед і 5 разів сильно вдарити відкритою долонею між лопатками. Якщо це не допомогло, встаньте на коліна позаду дитини, нахиліть його вперед, покладіть руки під руками дитини і обхопіть її тулуб (рис. 17). Одну руку потрібно стиснути в кулак, обхопити іншою рукою і 5 разів міцно стиснути верхню частину живота догори і до себе – в половині відстані між пупком і кінцем грудини. Це потрібно робити поперемінно, і після кожного циклу з 5-ти маневрів перевіряти, чи не було видалено чужорідне тіло.
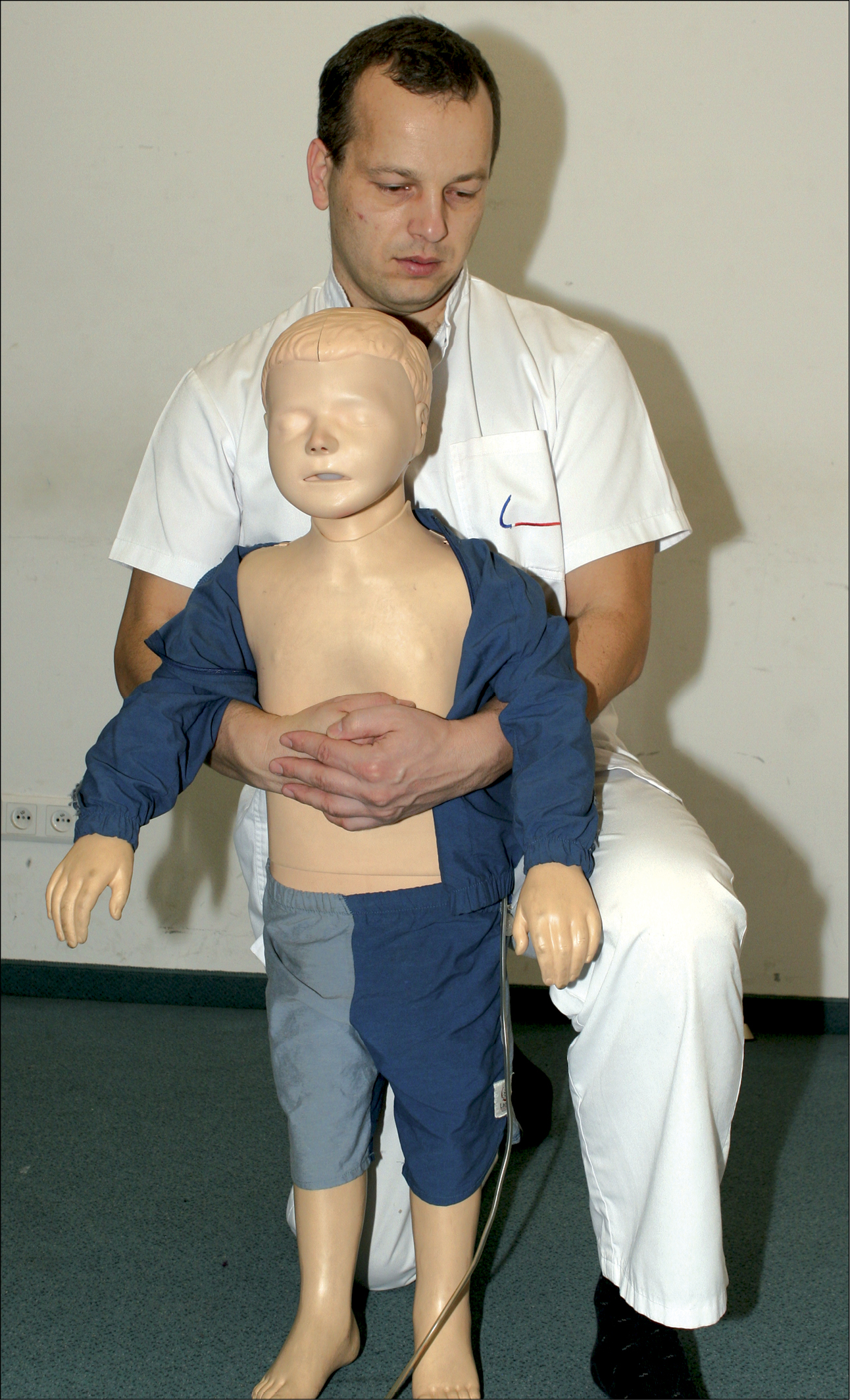
Рисунок 17. Техніка компресій епігастральної ділянки у дітей при удавленні
Слід почати реанімацію і покликати на допомогу, якщо дотепер цього ще ніхто не зробив.
1. Покладіть дитину на плоску поверхню.
2. Відновіть прохідність дихальних шляхів: відкиньте голову назад (тримаючи руку на лобі) і підніміть підборіддя. У немовлят не слід закидати голову назад занадто сильно.
3. Переконайтеся, чи не видно стороннє тіло і чи не вдасться його видалити.
4. Перевірте (протягом макс. 10 сек), чи дихає дитина: зберігаючи прохідність дихальних шляхів необхідно нахилитися над обличчям дитини і спробувати вислухати дихання, відчути повітря на щоці та побачити рухи грудної клітки.
5. Якщо дитина не дихає, необхідно набрати повітря, обхопити губами рот дитини (у немовлят — рот і ніс) і вдути своє повітря на видиху. Якщо це вентиляція «рот в рот», закрийте дитині ніс, щоб запобігти витоку повітря. Рятувальне дихання повинно підняти грудну клітки дитини і тривати приблизно 1–1,5 секунди.
6. Такі вдихи потрібно зробити 5 разів.
7. Якщо при спробі вдування повітря грудна клітка не піднімається після вдихів, перед наступною спробою слід спробувати відкоригувати положення голови (відновлення прохідності дихальних шляхів).
8. Якщо 5 спроб вдихів виявилися невдалими, без перевірки пульсу необхідно виконати 15 компресій грудної клітку з частотою 100–120/хв.
9. Після натискувань слід перевірити ротову порожнину, зробити 2 рятувальні вдихи та наступні 15 компресій.
10. Слід продовжувати ці дії, а через 1 хвилину викликати швидку допомогу (якщо раніше цього ніхто не робив).
11. Якщо будь-який з вдихів спричинить підйом грудної клітки, або вдасться усунути чужорідне тіло, або дитина почне самостійно рухатися, кашляти чи дихати, слід перевірити, як вона дихає; якщо правильно, однак все ще без свідомості, покладіть її на боці і дочекайтеся прибуття швидкої допомоги.
Спеціалізовані реанімаційні заходи включають: BLS, постачання кисню, відновлення прохідності дихальних шляхів інструментальними методами, застосування ЛЗ, інфузійних розчинів та електротерапію.
Діагностування зупинки кровообігу — симптоми
• відсутність реакції на подразники
• відсутність дихання або агональне дихання
• відсутність пульсу
• блідість або глибокий ціаноз
У випадку відсутності ознак життя, слід шукати пульс на великих артеріях або тони серця (шляхом аускультації грудної клітки) не довше, ніж впродовж 10 секунд до початку СЛР. Якщо є будь-які сумніви, слід розпочати СЛР (рис. 1).
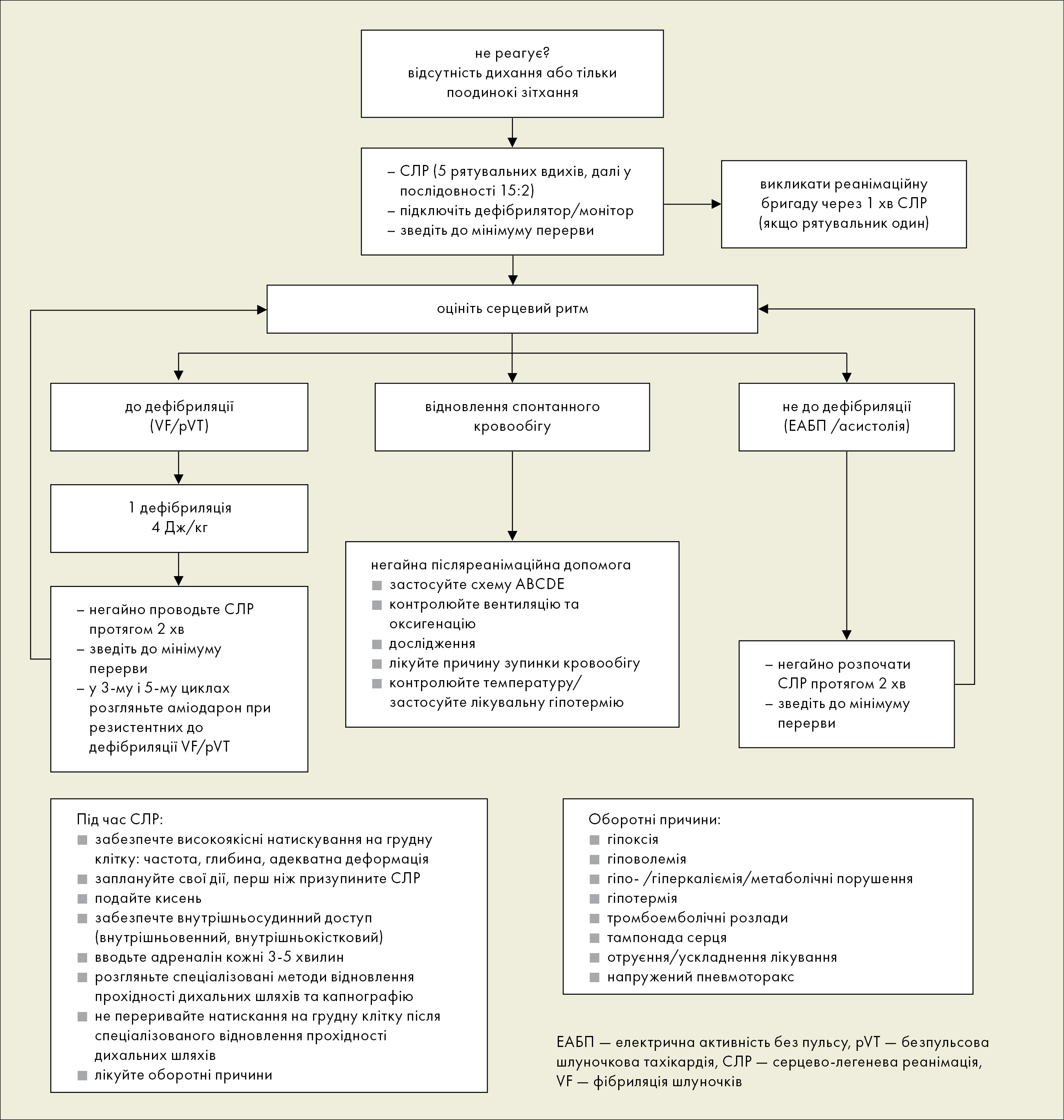
Рисунок 1. Алгоритм спеціалізованих реанімаційних заходів у дітей (на основі клінічних настанов ERC 2015)
Оцінка серцевого ритму
Застосуйте монітор або дефібрилятор:
• помістіть ложки на стінці грудної клітки пацієнта: одну нижче правої ключиці, іншу на лівій передній пахвовій лінії
• у випадку немовлят одну ложку можна помістити спереду, а іншу на задню частину грудної клітки (самоклеючі електроди)
• традиційні електроди ЕКГ слід розташовувати згідно з принципами.
Розмір самоклеючих електродів і ложок дефібрилятора:
• 4,5 см в діаметрі для немовлят і дітей з масою тіла <10 кг
• 8–12 см в діаметрі для дітей з масою тіла >10 кг (віком >1 року).
Якщо ложки занадто великі і є ризик виникнення електричної дуги між ними, одну слід розташувати у верхній частині спини, нижче лівої лопатки, а другу — спереду, ліворуч від грудини. Це визначається як передньо-заднє положення.
Щоб зменшити імпеданс грудної клітки під час дефібриляції, слід натискати на ложки з силою:
• 3 кг — у випадку дітей <10 кг
• 5 кг — у випадку більших дітей.
Ритми недифібриляційні: асистолія/електрична активність без пульсу (ЕАБП)
У дітей набагато частіше, ніж у дорослих, зустрічається ЗК в механізмі асистолії/ЕАБП (приблизно 85%).
Дуже важливим фактором, що впливає на виживаність після СЛР для недефібриляційних ритмів (асистолія/ЕАБП) — це застосування високоякісні компресії грудної клітки. Під час СЛР слід звести до мінімуму переривання натискувань на грудну клітку. Не слід перевіряти пульс або оцінювати ритм серця під час 2-хвилинної петлі СЛР, за винятком випадків, коли у пацієнта маніфестуються ознаки відновлення спонтанного кровообігу (ROSC). Під час вентиляції хворого слід уникати гіпервентиляції. Під час СЛР слід шукати та лікувати оборотні причини зупинки кровообігу (4H і 4T).
Тактика дій:
• негайно розпочати СЛР
• вводити адреналін у дозі 10 мкг/кг маси тіла внутрішньовенно або внутрішньокістково кожні 3–5 хв (на практиці кожна 2-га петля СЛР)
• якщо пацієнт не має внутрішньовенного доступу під час появи ЗК, забезпечення внутрішньокісткового доступу є процедурою першої лінії
• розпізнайте і лікуйте оборотні причини ЗК (4H і 4T)
• якщо з’явилися ознаки ROSC, слід негайно розпочати післяреанімаційну допомогу.
Ритми до дефібриляції — VF/pVT
VF/pVT як причина ЗК у дітей зустрічається рідко (3,8–19%).
Дуже важливим фактором, що впливає на виживаність при СЛР для ритмів до дефібриляції (VF/pVT), є комбіноване застосування високоякісної компресії грудної клітки з ранньою дефібриляцією. Під час СЛР слід звести до мінімуму переривання натискань на грудну клітку. Виконання всіх інших процедур (напр., внутрішньосудинний доступ, введення ЛЗ, інтубація) не повинно затримувати дефібриляцію.
Не слід перевіряти пульс або оцінювати ритм серця під час 2-хвилинної петлі СЛР, за винятком випадків, коли у пацієнта спостерігаються ознаки відновлення спонтанного кровообігу (ROSC). Під час штучної вентиляції легень пацієнта слід уникати гіпервентиляції. Під час СЛР слід шукати та лікувати оборотні причини зупинки кровообігу (4H та 4T).
Тактика дій — виконайте негайну дефібриляцію. Значення енергії:
• якщо використовуються мануальні дефібрилятори (моно- або двофазні), слід використовувати енергію 4 Дж/кг м.т. для першого та наступних розрядів
• якщо немає доступу до мануального дефібрилятора, слід вжити АЗД, який розпізнає педіатричні ритми до дефібриляції
• якщо такий АЗД недоступний, тоді в ситуації, що загрожує життю, слід вжити стандартний АЗД, запрограмований для доставки енергії, що використовується у дорослих
• слід розпочати СЛР, перевірити ритм серця на моніторі/дефібриляторі, якщо присутні VF/pVT, зробити розряд електричної енергії в дозі 4 Дж/кг м. т. якнайшвидше. Не забувайте звести до мінімуму тривалість пауз під час компресій грудної клітки (продовжуйте натискання на грудну клітку під час наклеювання електродів та заряджання дефібрилятора). Одразу після проведення розряду розпочніть СЛР (не оцінюйте серцевий ритм і не вимірюйте пульс протягом цього часу), продовжуйте протягом 2 хв.
• через 2 хвилини перевірте серцевий ритм на моніторі/дефібриляторі
• якщо ритм до дефібриляції (VF/pVT) зберігається, зробіть другий розряд
• продовжуйте СЛР протягом 2 хвилин, мінімізуйте перерви в натисканнях грудної клітки
• оцініть серцевий ритм. Якщо VF/pVT зберігається, зробіть третій розряд. Одразу після виконання розряду відновіть і продовжуйте СЛР. Введіть адреналін у дозі 10 мкг/кг м. т. і аміодарон в дозі 5 мг/кг м. т. внутрішньовенно або внутрішньокістково. Необхідність застосування ЛЗ не може впливати на якість компресій грудної клітки або затримувати проведення дефібриляції
• якщо й надалі VF/pVT зберігається, продовжуйте 2-хвилинні петлі СЛР, поперемінно з дефібриляцією
• введіть адреналін у дозі 10 мкг/кг м. т. кожні 3–5 хв (на практиці це зазвичай означає введення кожну 2-у петлю СЛР)
• якщо VF/pVT зберігається, розгляньте можливість повторного введення аміодарону в дозі 5 мг/кг м. т. внутрішньовенно або внутрішньокістково після 5-ї дефібриляції
• якщо є ознаки ROSC, слід негайно розпочати післяреанімаційну допомогу.
Оборотні причини зупинки кровообігу (4H і 4T)
• гіпоксія• гіповолемія
• гіпер- і гіпокаліємія (електролітні та метаболічні порушення)
• гіпотермія
• напружений пневмоторакс
• тампонада серця
• токсикологія (отруєння)
• тромбемболія (емболія [коронарна або легенева])
Завершення реанімації
Немає чітких рекомендацій щодо часу закінчення реанімації.
Як правило, через 20 хвилин керівник реанімаційної групи розглядає показання для подальших дій на основі аналізу причини, часу, протягом якого реанімаційні заходи не проводились, тривалості СЛР та доцільності використання спеціалізованих методів (наприклад, екстракорпоральна мембранна оксигенація (ЕКМО [extracorporeal membrane oxygenation — ECMO]). Важливу роль відіграє також оцінка т. зв. потенційної життєздатності.
Присутність батьків під час реанімації
Більшість батьків хочуть бути присутніми під час реанімації, оскільки це дає можливість попрощатися зі своєю дитиною та показує реалістичну картину реанімації та смерті. Як наслідок, у цих батьків нижча емоційна напруженість і вираженість депресії. Дослідження, проведені через кілька місяців, показують, що процес змирення з втратою дитини з часом протікає легше.

Рисунок 5.
Mutari I. A., Byrska‑Maciejasz E., Chmiel D., Durlak W., Dzierżęga M., Gruba M., Gucwa J., Hrnčiar K., Kominek A., Matyja K., Rybakowski M., Sobczak A., Starzec K., Stochel‑Gudyn A., Surmacz R., Ślusarczyk T., Wojciechowski P., Zgraj O.: Postępowanie w stanach nagłych u dzieci. Medycyna Praktyczna, Kraków 2020. ISBN 978‑83‑7430‑626‑3

