Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуПереклад:
Postępowanie w stanach nagłych u dzieci
під редакцією
Marii Gruba i Jarosława Gucwy
Скорочення: АЗД (AED — automated external defibrillator) — автоматичний зовнішній дефібрилятор, ЕКГ — електрокардіограма, ЕКМО [extracorporeal membrane oxygenation — ECMO] — екстракорпоральна мембранна оксигенація, ЗК — зупинка кровообігу, М.т. — маса тіла, РЗК — раптова зупинка кровообігу, СЛР — серцево-легенева реанімація, BLS (Basic Life Support) — базові реанімаційні заходи, ROSC (Return of Spontaneous Circulation) — відновлення спонтанного кровообігу, VF/pVT (Ventricular fibrillation/pulseless ventricular tachycardia) — фібриляція шлуночків/безпульсова шлуночкова тахікардія.
Спеціалізовані реанімаційні заходи включають: BLS, постачання кисню, відновлення прохідності дихальних шляхів інструментальними методами, застосування ЛЗ, інфузійних розчинів та електротерапію.
Діагностування зупинки кровообігу — симптоми
• відсутність реакції на подразники
• відсутність дихання або агональне дихання
• відсутність пульсу
• блідість або глибокий ціаноз
У випадку відсутності ознак життя, слід шукати пульс на великих артеріях або тони серця (шляхом аускультації грудної клітки) не довше, ніж впродовж 10 секунд до початку СЛР. Якщо є будь-які сумніви, слід розпочати СЛР (рис. 1).
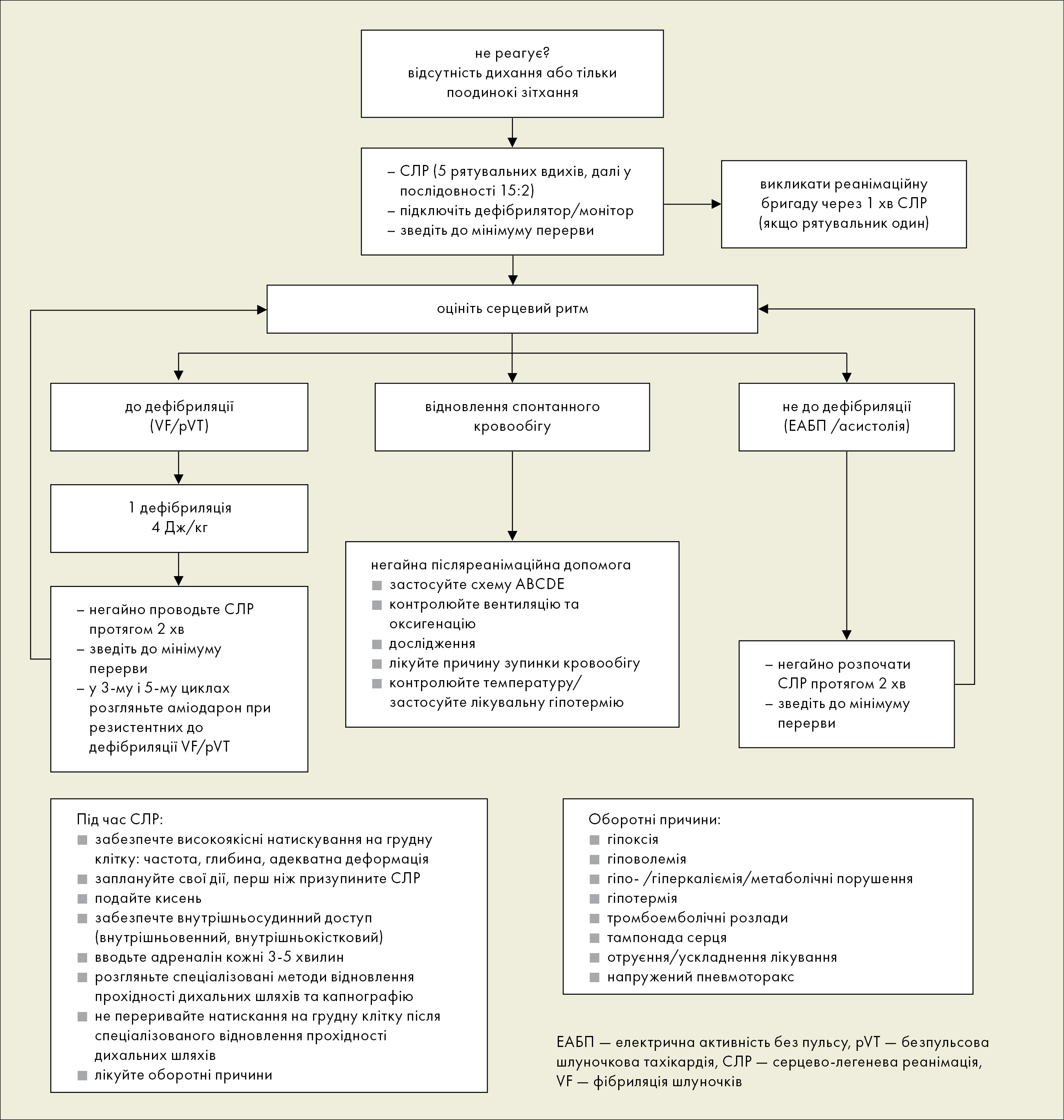
Рисунок 1. Алгоритм спеціалізованих реанімаційних заходів у дітей (на основі клінічних настанов ERC 2015)
Оцінка серцевого ритму
Застосуйте монітор або дефібрилятор:
• помістіть ложки на стінці грудної клітки пацієнта: одну нижче правої ключиці, іншу на лівій передній пахвовій лінії
• у випадку немовлят одну ложку можна помістити спереду, а іншу на задню частину грудної клітки (самоклеючі електроди)
• традиційні електроди ЕКГ слід розташовувати згідно з принципами.
Розмір самоклеючих електродів і ложок дефібрилятора:
• 4,5 см в діаметрі для немовлят і дітей з масою тіла <10 кг
• 8–12 см в діаметрі для дітей з масою тіла >10 кг (віком >1 року).
Якщо ложки занадто великі і є ризик виникнення електричної дуги між ними, одну слід розташувати у верхній частині спини, нижче лівої лопатки, а другу — спереду, ліворуч від грудини. Це визначається як передньо-заднє положення.
Щоб зменшити імпеданс грудної клітки під час дефібриляції, слід натискати на ложки з силою:
• 3 кг — у випадку дітей <10 кг
• 5 кг — у випадку більших дітей.
Ритми недифібриляційні: асистолія/електрична активність без пульсу (ЕАБП)
У дітей набагато частіше, ніж у дорослих, зустрічається ЗК в механізмі асистолії/ЕАБП (приблизно 85%).
Дуже важливим фактором, що впливає на виживаність після СЛР для недефібриляційних ритмів (асистолія/ЕАБП) — це застосування високоякісні компресії грудної клітки. Під час СЛР слід звести до мінімуму переривання натискувань на грудну клітку. Не слід перевіряти пульс або оцінювати ритм серця під час 2-хвилинної петлі СЛР, за винятком випадків, коли у пацієнта маніфестуються ознаки відновлення спонтанного кровообігу (ROSC). Під час вентиляції хворого слід уникати гіпервентиляції. Під час СЛР слід шукати та лікувати оборотні причини зупинки кровообігу (4H і 4T).
Тактика дій:
• негайно розпочати СЛР
• вводити адреналін у дозі 10 мкг/кг маси тіла внутрішньовенно або внутрішньокістково кожні 3–5 хв (на практиці кожна 2-га петля СЛР)
• якщо пацієнт не має внутрішньовенного доступу під час появи ЗК, забезпечення внутрішньокісткового доступу є процедурою першої лінії
• розпізнайте і лікуйте оборотні причини ЗК (4H і 4T)
• якщо з’явилися ознаки ROSC, слід негайно розпочати післяреанімаційну допомогу.
Ритми до дефібриляції — VF/pVT
VF/pVT як причина ЗК у дітей зустрічається рідко (3,8–19%).
Дуже важливим фактором, що впливає на виживаність при СЛР для ритмів до дефібриляції (VF/pVT), є комбіноване застосування високоякісної компресії грудної клітки з ранньою дефібриляцією. Під час СЛР слід звести до мінімуму переривання натискань на грудну клітку. Виконання всіх інших процедур (напр., внутрішньосудинний доступ, введення ЛЗ, інтубація) не повинно затримувати дефібриляцію.
Не слід перевіряти пульс або оцінювати ритм серця під час 2-хвилинної петлі СЛР, за винятком випадків, коли у пацієнта спостерігаються ознаки відновлення спонтанного кровообігу (ROSC). Під час штучної вентиляції легень пацієнта слід уникати гіпервентиляції. Під час СЛР слід шукати та лікувати оборотні причини зупинки кровообігу (4H та 4T).
Тактика дій — виконайте негайну дефібриляцію. Значення енергії:
• якщо використовуються мануальні дефібрилятори (моно- або двофазні), слід використовувати енергію 4 Дж/кг м.т. для першого та наступних розрядів
• якщо немає доступу до мануального дефібрилятора, слід вжити АЗД, який розпізнає педіатричні ритми до дефібриляції
• якщо такий АЗД недоступний, тоді в ситуації, що загрожує життю, слід вжити стандартний АЗД, запрограмований для доставки енергії, що використовується у дорослих
• слід розпочати СЛР, перевірити ритм серця на моніторі/дефібриляторі, якщо присутні VF/pVT, зробити розряд електричної енергії в дозі 4 Дж/кг м. т. якнайшвидше. Не забувайте звести до мінімуму тривалість пауз під час компресій грудної клітки (продовжуйте натискання на грудну клітку під час наклеювання електродів та заряджання дефібрилятора). Одразу після проведення розряду розпочніть СЛР (не оцінюйте серцевий ритм і не вимірюйте пульс протягом цього часу), продовжуйте протягом 2 хв.
• через 2 хвилини перевірте серцевий ритм на моніторі/дефібриляторі
• якщо ритм до дефібриляції (VF/pVT) зберігається, зробіть другий розряд
• продовжуйте СЛР протягом 2 хвилин, мінімізуйте перерви в натисканнях грудної клітки
• оцініть серцевий ритм. Якщо VF/pVT зберігається, зробіть третій розряд. Одразу після виконання розряду відновіть і продовжуйте СЛР. Введіть адреналін у дозі 10 мкг/кг м. т. і аміодарон в дозі 5 мг/кг м. т. внутрішньовенно або внутрішньокістково. Необхідність застосування ЛЗ не може впливати на якість компресій грудної клітки або затримувати проведення дефібриляції
• якщо й надалі VF/pVT зберігається, продовжуйте 2-хвилинні петлі СЛР, поперемінно з дефібриляцією
• введіть адреналін у дозі 10 мкг/кг м. т. кожні 3–5 хв (на практиці це зазвичай означає введення кожну 2-у петлю СЛР)
• якщо VF/pVT зберігається, розгляньте можливість повторного введення аміодарону в дозі 5 мг/кг м. т. внутрішньовенно або внутрішньокістково після 5-ї дефібриляції
• якщо є ознаки ROSC, слід негайно розпочати післяреанімаційну допомогу.
Оборотні причини зупинки кровообігу (4H і 4T)
• гіпоксія• гіповолемія
• гіпер- і гіпокаліємія (електролітні та метаболічні порушення)
• гіпотермія
• напружений пневмоторакс
• тампонада серця
• токсикологія (отруєння)
• тромбемболія (емболія [коронарна або легенева])
Завершення реанімації
Немає чітких рекомендацій щодо часу закінчення реанімації.
Як правило, через 20 хвилин керівник реанімаційної групи розглядає показання для подальших дій на основі аналізу причини, часу, протягом якого реанімаційні заходи не проводились, тривалості СЛР та доцільності використання спеціалізованих методів (наприклад, екстракорпоральна мембранна оксигенація (ЕКМО [extracorporeal membrane oxygenation — ECMO]). Важливу роль відіграє також оцінка т. зв. потенційної життєздатності.
Присутність батьків під час реанімації
Більшість батьків хочуть бути присутніми під час реанімації, оскільки це дає можливість попрощатися зі своєю дитиною та показує реалістичну картину реанімації та смерті. Як наслідок, у цих батьків нижча емоційна напруженість і вираженість депресії. Дослідження, проведені через кілька місяців, показують, що процес змирення з втратою дитини з часом протікає легше.