Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуПереклад:
Postępowanie w stanach nagłych u dzieci
під редакцією
Marii Gruba i Jarosława Gucwy
Повна оцінка дитини в стані, що загрожує життю, здійснюється за схемою ABC (рис. 1, табл. 1):
Airway — прохідність дихальних шляхів
Breathing — дихальна система
Circulation — система кровообігу
Ці три системи є основою для правильного функціонування цілого організму.
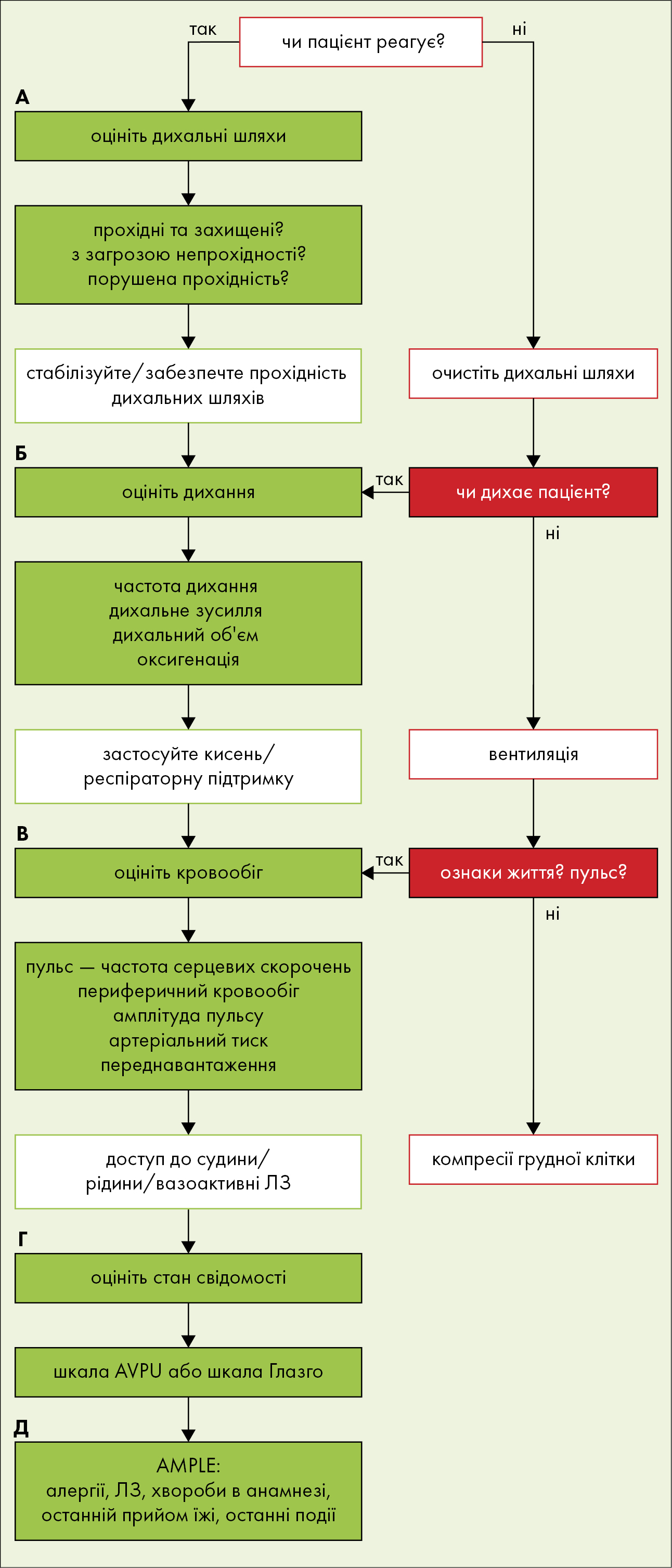
Рисунок 1. Дослідження і тактика дій з дитиною в стані, що загрожує життю
Звичайно, повний огляд після стабілізації перерахованих вище систем слід доповнити наступними елементами:
Disability — неврологічний статус
Expose — експозиція
Family — контакт з сім’єю, турбота про сім’ю.
Використання схеми ABCDEF дозволяє запам’ятати ключові елементи в тій чи іншій системі і при цьому не упустити важливі фактори, що впливають на стан пацієнта.
|
швидке оцінювання за схемою ABC |
тривожні симптоми |
|
функціонування дихальної системи | |
|
A. прохідність дихальних шляхів |
|
|
чи дихальні шляхи: прохідні і забезпечені? під загрозою? непрохідні? |
|
|
B. оцінка дихання |
|
|
- частота дихання; - дихальний об’єм розправлення грудної клітки дихальні шуми додаткові шуми (стридор, свист, крехтання) |
- виражене тахіпное, брадикардія, апное, хапання повітря - відсутність дихальних шумів - стогін |
|
- дихальне зусилля роздування крил носа втягування яремної вирізки, міжреберних проміжків та підреберної області використання допоміжних м'язів парадоксальні рухи грудної клітки |
- зменшення дихального зусилля - втома |
|
- оксигенація ціаноз і блідість SpO2 |
- ціаноз, незважаючи на подання кисню |
|
активність системи кровообігу: | |
|
C. оцінка системи кровообігу |
|
|
- серцева діяльність/частота серцевих скорочень - артеріальний тиск - амплітуда пульсу: центральна/периферична і пульс наявність/відсутність амплітуда - периферична перфузія капілярне наповнення температура поверхні тіла (межа охолодження) колір шкіри (мармуровий) - переднавантаження наповнення яремних вен край печінки вологі хрипи в легенях - перфузія нирок: діурез |
- виражена тахікардія, брадикардія - гіпотензія
- пітливість |
|
D. стан свідомості |
|
|
AVPU (дивіться у тексті) впізнавання батьків контакт з навколишнім середовищем тонус м’язів розмір зіниць |
- знижений рівень свідомості - гіпотонія (зниження тонусу м’язів) |
Правильний транспорт повітря та постачання кисню до тканин є однією з основних умов функціонування живого організму. Особа, яка обстежує дитину з підозрою на непрохідність дихальних шляхів, повинна спочатку провести перевірку ротової порожнини з метою пошуку можливих сторонніх тіл. Додатково, слід оцінити прохідність шляхом підтвердження руху повітря, аускультації грудної клітки та вислуховування дихальних шумів.
Примітка: рухи грудної клітки не свідчать про прохідність дихальних шляхів. У випадку часткової непрохідності грудна клітка може рухатися, натомість потік повітря до легенів буде порушеним.
Корисною для запам'ятовування досліджуваних параметрів у дихальній системі може бути схема RTWO:
R — respiratory rate — частота дихання
T — tidal volume — дихальний об'єм
W — work of breathing — дихальне зусилля
O — oxygenation — оксигенація
Порушення дихання можуть мати такі форми:
- apnoë — апное
- bradypnoë — брадипное (занадто повільне дихання)
- tachypnoë — тахіпное (занадто швидке дихання).
Параметри, які, окрім частоти дихання, оцінюються в дихальній системі: дихальний об’єм, якість дихання, дихальне зусилля та оксигенація, виміряні за допомогою пульсоксиметрії.
Частота дихання у дорослих осіб є постійною величиною (12–20 дихальних рухів за хвилину), однак, у дітей ця величина змінюється з віком та патологічними факторами (табл. 2).
|
Вік (роки) |
Частота дихання (дихальні рухи/хв) |
|
<1 |
30–40 |
|
2–5 |
24–30 |
|
5–12 |
20–24 |
|
>12 |
12–20 |
Під час оцінки дитини більше, ніж на одиночному вимірюванні, особа, що проводить огляд, повинна зосередитися на динаміці частоти дихання. Тахіпное може свідчити про активацію компенсаційних механізмів, натомість раптова поява брадипное свідчить про те, що ці механізми були вичерпані.
Крім якості та кількості дихальних рухів, наступним важливим елементом, який необхідно оцінити в дихальній системі, є дихальне зусилля. Воно маніфестується прискоренням дихання та активацією додаткових дихальних м’язів, таких як: міжреберні м’язи та грудинно-ключично-соскоподібні м’язи, а також роздуванням крил носа. Слід пам’ятати, що дихальна недостатність може, але не мусить протікати з дихальним зусиллям. Відсутність дихального зусилля і поганий стан дитини свідчать про декомпенсацію її стану.
При дослідженні дихальної системи фундаментальним елементом є аускультація грудної клітки, а при асиметричних дихальних шумах також її перкусія з метою виявлення або виключення напруженого пневмотораксу або рідини у плевральній порожнині. Уважне спостереження за тим, у якій фазі вдиху або видиху виникають тривожні аускультаційні зміни, дозволяє зробити висновок, де знаходиться проблема. Шуми, особливо високого тону, що вислуховуються при вдиху, характерні для непрохідності верхніх дихальних шляхів, що знаходяться вище входу до грудної клітки. Однак, коли звуки вислуховуються у фазі видиху, це може свідчити про проблему в нижніх дихальних шляхах. Крім самої оцінки аускультативних змін, увагу слід також звернути на дихальний об’єм. Розширення грудної клітки під час дихання можна оцінити за допомогою огляду, пальпації, перкусії та аускультації. Завдяки ретельному огляду та подальшому пальпаторному дослідженню можливим є виявлення симетрії чи асиметрії рухів грудної клітки. Перкусія стає корисним інструментом, що призводить до виявлення колапсу легеневої тканини (притуплення) або надмірно аерованих ділянок (коробковий звук), як у випадку пневмоторакса. Також на основі аускультації особа, що проводить огляд, може зробити висновок про якість дихального об’єму. Тоді корисною є двостороння порівняльна аускультація.
При оцінці пацієнтів, зокрема дітей, слід також звернути увагу на колір шкіри. Ціаноз є одним із симптомів дихальної недостатності. Найбільш помітний на слизовій оболонці ротової порожнини, в ділянці рота та вушних раковин. Центральний ціаноз свідчить про дихальну недостатність, тоді як ціаноз, обмежений кінцівками, скоріше вказує на проблему в системі кровообігу. Однак слід зазначити, що, незважаючи на значну дихальну недостатність, ціаноз може не спостерігатись. Це пов’язане з тим, що гіпоксія може призвести до спазму судинного русла, а пов’язана з цим бліда шкіра маскуватиме ціаноз. Якщо можливо, особа, що проводить огляд, повинна також оцінити ступінь оксигенації крові. Це дослідження проводиться за допомогою пульсоксиметра. Його використовують для черезшкірного вимірювання насичення артеріальної крові киснем. На жаль, при зниженні сатурації нижче 70%, показники, що зчитує прилад, менш адекватні, і тоді більш точним методом оцінки оксигенації крові є проведення газометрії артеріальної крові. Пульсоксиметр також може показувати показники в межах норми також у присутності карбоксигемоглобіну або метгемоглобіну, і тому не повинен використовуватися як діагностичний інструмент у вищевказаних випадках.
Додаткові дослідження дихальної системи, якщо на це дозволяють стан дитини та час, включають:
• РГ грудної клітки
• УЗД.
Початкове лікування дихальної недостатності полягає у підтриманні прохідності дихальних шляхів та проведенні кисневої терапії. Тип оксигенотерапії повинен відповідати стану дитини та ступеню дихальної недостатності.
Звичайно, якщо в дихальній системі відбуваються зміни, що викликають занепокоєння, слід починати їх лікування. Після стабілізації функцій дихальної системи або вичерпання терапевтичних можливостей необхідно перейти до оцінки стану кровоносної системи.
Для ефективної оцінки кровоносної системи можна використовувати акронім HR + 4P.
H — heart rate
P — puls
P — blood pressure
P — pheripheral perfusion
P — preload
Частота серцевих скорочень
Як і частота дихання, так і частота серцевих скорочень змінюється і залежить від віку дитини та патологічних ситуацій в організмі пацієнта (табл. 3). Синусова тахікардія є поширеною реакцією на стрес, біль, підвищення температури тіла або дефіцит біологічних рідин. Ця збільшена робота серця — це спроба задовольнити підвищені метаболічні потреби тканин. Компенсація серцевого викиду у дітей здійснюється шляхом збільшення частоти, аніж сила скорочень серцевого м'яза. Якщо збільшення цієї частоти недостатньо для підтримки нормальної оксигенації тканин, розвиваються гіпоксія та ацидоз, що, в результаті, призводить до розвитку брадикардії. Брадикардія є небезпечним симптомом, який свідчить про декомпенсацію.
Слід намагатися постійно контролювати частоту серцевих скорочень, підключивши кардіомонітор. Доброю практикою також є зареєструвати ЕКГ у 12 відведеннях з метою визначення ступеня ішемії міокарда.
|
Вік |
Середня |
Активність |
Глибокий сон |
|
вік 0–3 міс. |
140 |
85–205 |
80–140 |
|
вік 3 міс.–2 роки |
130 |
100–190 |
75–160 |
|
вік 2–10 років |
80 |
60–140 |
60–90 |
|
вік >10-ти років |
75 |
60–100 |
50–90 |
Пульс і наповнення пульсу
Оцінка пульсу дозволяє суб’єктивно оцінити ударний об’єм. Рекомендується одночасно оцінювати пульс на центральній і периферичній артеріях, щоб виявити ознаки централізації кровообігу, що вказують на розвиток шоку. Визначення амплітуди пульсу відображає різницю між систолічним і діастолічним тиском. У разі шоку ця амплітуда зменшується, а потім пульс стає ниткоподібним і дуже слабко напруженим, спочатку на периферичних артеріях, а в міру розвитку шоку також на центральних артеріях. Поступове ослаблення пульсу на центральних артеріях свідчить про можливість розвитку раптової зупинки кровообігу.
Артеріальний тиск
Артеріальний тиск визначає правильний органний кровотік, а отже — правильне кровопостачання та оксигенацію органів-мішеней (табл. 4).
Механізми, які допомагають підтримувати нормальний артеріальний тиск:
• збільшення сили скорочення серцевого м’яза
• тахікардія
• спазм периферичних судин.
Коли ці механізми порушуються, виникає декомпенсація стану пацієнта і розвивається гіпотонія. Зниження артеріального тиску є одним із симптомів шоку. Однак слід зазначити, що у випадку компенсованого шоку артеріальний тиск може зберігатися на нижній межі норми, напр., у разі гіповолемічного шоку зниження артеріального тиску з’являється лише після втрати приблизно 40 % об’єму циркулюючої крові.
Незалежно від типу шоку, гіпотонія є симптомом розвинутого шоку, який слід негайно лікувати. Нелікований може спричинити погіршення стану дитини до раптової зупинки кровообігу включно.
|
Вік |
Артеріальний тиск (мм рт. ст.) | ||
|
систолічний |
діастолічний |
середній | |
|
недоношена дитина <1 кг |
39–59 |
16–36 |
24–43 |
|
новонароджений 3 кг |
50–70 |
25–45 |
33–53 |
|
новонароджений на 4-ту добу життя |
60–90 |
20–60 |
33–70 |
|
немовля на 6-му міс. життя |
87–105 |
53–66 |
64–79 |
|
дитина віком 2 роки |
95–105 |
53–66 |
67–79 |
|
дитина віком 7 років |
97–112 |
57–71 |
70–84 |
|
підліток |
112–128 |
66–80 |
81–96 |
Периферична перфузія
Оцінка судинного системного периферичного опору проводиться шляхом вимірювання часу капілярного наповнення (capilary refile time — CRT) та вимірювання температури та лінії тепла/холоду.
Технічно час капілярного наповнення у малих дітей вимірюється на долоні або стопі, у старших — на нігтьовій пластині або грудині. З метою дослідження цього параметра, слід натиснути на задану область протягом 5 секунд, потім припинити натискання і подивитися, через який час шкіра в місці натиснення відновить попередній колір. Норма становить 2 секунди. Подовження часу капілярного наповнення в більшості випадків є симптомом централізації кровообігу.
Вимірювання температури
Вимірювання температури тіла можна виконувати як зовнішніми, так і внутрішніми методами.
Зовнішні методи:
- вимірювання в паху
- вимірювання під пахвою
Внутрішні методи:
- вимірювання в ротовій порожнині
- ректальне вимірювання
- вимірювання в зовнішньому слуховому проході
- вимірювання в стравоході.
Залежно від місця вимірювання температура тіла може змінюватися. Тому особа, що проводить дослідження, повинна ознайомитися з діапазонами температурної норми залежно від місця вимірювання.
Нормальна температура тіла залежно від місця вимірювання:
• під пахвою 36–37°С
• в паху 36–37°С
• у прямій кишці на 0,5 °С вище
• у ротовій порожнині на 0,3 °С вище, ніж у пахвовій западині
• в слуховому проході різна і залежить від віку:
- 0–2 роки 36,4–38,0°C
- 3–10 років 36,1– 37,8°C
- старше 11 років 35,9–37,5°C.
Вимірювання лінії тепла/холоду
Дослідження потепління в центральних частинах — тулуб та дистальних відділах — кінцівки. Тактильна різниця температур може бути симптомом централізації кровообігу та шоку.
Переднавантаження
Навичкою дослідження переднавантаження (preload) повинні володіти всі особи, які мають справу з дітьми у тяжкому стані. Оцінка цього параметра дозволяє диференціювати кардіогенний шок від інших видів шоку. На основі вимірювання переднавантаження також можна оцінити ефект рідинної терапії.
Оцінка переднавантаження включає наступні параметри:
• оцінка наповнення яремних вен
• оцінка краю печінки
• оцінка застою у малому колі кровообігу.
У здорових дітей яремні вени майже непомітні, а край печінки не повинен виступати більше, ніж на 1 см з-під реберної дуги. Раптове збільшення переднавантаження проявляється розширенням і пульсацією яремних вен, збільшенням печінки, появою вологих змін над легеневими полями. Такі симптоми можуть спостерігатися, напр., при серцевій недостатності або при перевантаженні рідиною в результаті занадто агресивної рідинної терапії.
Додаткові заходи, які необхідно виконувати під час обстеження системи кровообігу, включають, крім уже згаданої 12-канальної ЕКГ , забезпечення надійного доступу до системи кровообігу — внутрішньовенного доступу, у разі декомпенсованого стану дитини або труднощів із забезпеченням в/в доступу розглянути внутрішньокістковий доступ. В умовах стаціонару також слід взяти кров або кістковий мозок для лабораторних досліджень.
Як і у випадку порушень у дихальній системі, також і у випадку порушень в системі кровообігу, слід розпочати початкове лікування та оцінити його ефекти. У великій частині випадків шок у дітей пов’язаний з відносною або абсолютною гіповолемією. Рідше зустрічається кардіогенний шок, але в групі пацієнтів з вадами серця або з кардіологічними захворюваннями його виникнення цілком можливе.
Початкове лікування гіповолемічного шоку складається з болюсного введення 20 мл/кг маси тіла та доповнення базової потреби в рідині.
Правило 4,2,1
4 мл/кг маси тіла/год в межах 0–10 кг
2 мл/кг маси тіла/год в межах 10–20 кг
1 мл/кг маси тіла/год більше 20 кг маси тіла.
Слід пам’ятати, щоб після кожного болюсу рідини ще раз оцінити дитину з самого початку.
Після стабілізації життєво важливих систем особа, що проводить огляд, повинна оцінити неврологічний стан дитини з метою комплексної оцінки стану пацієнта. Частково це було зроблено на початку, оцінюючи стан свідомості, але це була лише попередня оцінка. Неврологічна оцінка на самому початку дослідження могла бути малодостовірною, оскільки порушення як прохідності дихальних шляхів, так і дихальної та серцево-судинної системи мають вплив на неврологічний статус дитини і можуть хибно призвести до неправильного діагнозу.
Неврологічна оцінка починається з оцінки стану свідомості. Початково його можна перевірити за допомогою 2 шкал. Оцінка AVPU (оцінка свідомості) або шкала GCS (шкала коми Глазго)
Шкала AVPU простіша, але менш точна. Шкала GCS складніша, але набагато точніша, ніж AVPU (табл. 5).
AVPU
A — alert — у свідомості
V — voice — реагує на голос
P — pain — реагує на біль
U — unresponsive — без свідомості, в комі
При оцінці неврологічного статусу слід звернути увагу на зіниці, їх ширину та реакцію на світло.
Додатковими параметрами, які досліджуються в «D», є сила і тонус м'язів. Особа, що проводить огляд, повинна шукати симптоми латералізації, зниження м’язової сили або сенсорних розладів, що вказують на патологію в досліджуваній системі. Досить часто причиною порушення свідомості є гіпоглікемія. Тому слід використовувати швидкий приліжковий тест для визначення глікемії в крові та розпочати лікування внутрішньовенним введенням глюкози, якщо рівень глюкози низький.
|
кількість балів |
реакція на подразник | ||
|
зорова реакція | |||
|
до 1-го року життя |
вік >1-го року | ||
|
1 |
не відкриває очі |
не відкриває очі | |
|
2 |
відкриває очі у відповідь на біль |
відкриває очі у відповідь на біль | |
|
3 |
відкриває очі у відповідь на голосову команду |
відкриває очі у відповідь на крик | |
|
4 |
спонтанно відкриває очі |
спонтанно відкриває очі | |
|
відповідь словами | |||
|
|
до 2-го року життя |
2–5 років |
вік >5-ти років |
|
1 |
немає відповіді |
немає відповіді |
немає відповіді |
|
2 |
крехтання, стогін, збудження |
крехтання, стогін |
незрозумілі звуки |
|
3 |
стійкий, неадекватний плач, крик |
стійкий плач, крик |
невідповідні слова, плач |
|
4 |
плач, не вдається заспокоїти |
невідповідні слова |
сплутаність, дезорієнтація, спроба розмови |
|
5 |
адекватний плач, вдається заспокоїти, посміхається |
відповідні слова |
орієнтований щодо оточення, розмовляє |
|
рухова реакція | |||
|
до 1-го року життя |
вік >1 року | ||
|
1 |
відсутність моторної реакції |
відсутність моторної реакції | |
|
2 |
розгинальна реакція на біль (децеребраційна) |
розгинальна реакція на біль (децеребраційна) | |
|
3 |
неправильна згинальна реакція на біль (ознаки декортикації) |
неправильна згинальна реакція на біль (ознаки декортикації) | |
|
4 |
згинальна реакція (уникання больового подразника) |
згинальна реакція (уникання больового подразника) | |
|
5 |
локалізує біль (цілеспрямований рух, щоб усунути джерело болю) |
локалізує біль (цілеспрямований рух, щоб усунути джерело болю) | |
|
6 |
|
виконує команди | |
Мета експозиції – оцінка всього тіла дитини, починаючи від голови і переходячи до ніг. Особа, що проводить огляд, повинна оцінити наявність висипу, менших і раніше невидимих ран, слідів після старих травм, шрамів від післяопераційних процедур тощо. Необхідно оглянути як передню, так і задню ділянки тіла дитини, принагідно забезпечуючи тепловий комфорт та зберігаючи умови інтимності.
Під час або після огляду варто налагодити і підтримувати контакт з родиною дитини. Родина часто є цінним джерелом інформації, і, якщо можливо, цей факт слід використовувати для збору або доповнення первинного анамнезу. З метою легкого запам’ятовування, що має включати початковий збір анамнезу, можна використовувати акронім SAMPLE та OLD CARTS
SAMPLE
S — symptoms — симптоми
A — alergic — алергії
M — medicaments — медикаменти/ліки, які використовує пацієнт
P — past medical history/pregnancy — історія хвороби/вагітність у жінок
L — lunch — час, коли пацієнт вживав їжу
E — events — можливо, всі інші скарги та обставини події
OLD CARTS
O — onset — з якого моменту з’явилися симптоми
L — location — місце відчуття болю
D — duration — як довго триває біль
C — characteristic — характеристики та види симптомів, що відчуваються
A — aggraviting — фактори, що загострюють скарги
R — relieving factor — фактори, що полегшують скарги
T — timing — фактори часу: чи спостерігається постійно, як часто рецидивує
S — severity — тяжкість: наскільки докучливою або болючою є скарга.

Рисунок 5.