Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуВИЗНАЧЕННЯ ТА ЕТІОПАТОГЕНЕЗ вгору
Клінічний симптомокомплекс, що викликаний дефіцитом тироксину (Т4) і зумовленою цим недостатньою активністю трийодтироніну (Т3) у клітинах організму, що призводить до загального сповільнення обмінних процесів і розвитку інтерстиціального набряку в результаті відкладення у підшкірній клітковині, м’язах та інших тканинах фібронектину і гідрофільних глікозаміногліканів.
Розрізняють три форми гіпотиреозу: первинний, вторинний і третинний.
Первинний гіпотиреоз: діагностується при зниженні FT4 у сироватці крові та вторинному підвищенні ТТГ) — є наслідком ушкодження щитоподібної залози. Причини: хронічний аутоімунний тиреоїдит (хвороба Хашимото — найчастіше); інші тиреоїдити; тотальна або субтотальна тиреоїдектомія; лікування 131І (радіоактивним йодом); опромінення ділянки шиї; надлишок йодидів, у т. ч. прийом аміодарону та йодвмісних контрастних речовин (інактивація тиреопероксидази надлишком йоду, відома як ефект Вольфа-Чайкова, є транзиторним явищем і, зазвичай, функція щитоподібної залози швидко нормалізується; якщо не відбудеться т. зв. «вислизання» від ефекту Вольфа-Чайкова, розвивається гіпотиреоз); передозування антитиреоїдних препаратів (транзиторний, зворотній гіпотиреоз, що минає після відміни ЛЗ); прийом сполук літію (блокування секреції Т4 і Т3), нітропрусиду натрію, фенітоїну, деяких інгібіторів тирозинкінази (сунітинібу, сорафенібу) або α-інтерферону, інгібіторів імунних контрольних точок (в основному, моноклональних антитіл до PD-1, напр., пембролізумабу або ніволумабу); значний дефіцит йоду у навколишньому середовищі або хронічний вплив речовин-струмогенів, що пригнічують накопичення йодидів у щитоподібній залозі (напр., перхлорати, тіоціанати, нітрати); вроджений гіпотиреоз у дітей, народжених жінками з тяжким нелікованим гіпотиреозом під час вагітності, вроджені або (рідше) набуті ферментативні дефекти синтезу ГЩЗ (дисгормоногенез), дефекти ембріогенезу (дисгенезія, включаючи: агенезію [аплазію] або гіпоплазію щитоподібної залози або ектопію щитоподібної залози), генетично зумовлена резистентність рецептора ТТГ на вплив тиреотропіну в мембранах фолікулярних клітин щитоподібної залози — неаутоіммунний первинний гіпотиреоз.
Вторинний гіпотиреоз: діагностується при зниженні концентрації FT4 у сироватці крові при непідвищеній або зниженій концентрації ТТГ) — є результатом недостатності або відсутності секреції ТТГ, що обумовлена недостатністю гіпофізу (пухлина ділянки турецького сідла, запальні або інфільтративні захворювання, судинне, травматичне або ятрогенне ушкодження — опромінювання, нейрохірургічні операції, ЛЗ [напр., іпілімумаб]);
Третинний гіпотиреоз: (зниження рівня ТТГ і FT4 у сироватці крові; потребує диференціації від вторинного гіпотиреозу; зустрічається найрідше) — є результатом відсутності або недостатності тиреотропін-рилізинг-гормону (ТРГ), що зумовлено пошкодженням гіпоталамусу (пухлина, інфільтративно-запальні захворювання [напр., саркоїдоз]), або порушенням цілісності ніжки гіпофізу.
Клінічна картина та типовий перебігвгору
При вторинному і третинному гіпотиреозі симптоми, як правило, менш виражені, ніж при первинному гіпотиреозі, проте можуть розвиватися ознаки недостатності інших залоз внутрішньої секреції (необхідно звертати увагу на симптоми гіпокортицизму), симптоми нецукрового діабету або інші, безпосередньо пов’язані з гіпопітуїтаризмом. Гіпотиреоз може виникати також як складова аутоімунного полігландулярного синдрому →розд. 12.2.1.
Відсутні типові симптоми, але може проявлятися погіршеним настроєм, депресією, а при додаткових методах дослідження — підвищенням рівня загального холестерину і холестерину ЛПНЩ у плазмі. Ризик розвитку явного (маніфестного) гіпотиреозу є удвічі більшим, якщо підвищений рівень ТТГ супроводжується підвищеним рівнем антитіл АТПО.
1. Загальні симптоми: збільшення маси тіла, загальна слабкість, втомлюваність і зниження переносимості фізичного навантаження, сонливість, загальна загальмованість (психомоторна і мовна), відчуття холоду, мерзлякуватість.
2. Шкірні зміни: шкіра суха, холодна, бліда, з жовтуватим відтінком, знижена пітливість, гіперкератоз епідермісу, напр., на ліктях; підшкірний набряк (т. зв. мікседема), що є причиною типових грубих рис обличчя, характерного набряку повік і кистей рук; сухе, ламке, рідке волосся, іноді — втрата брів.
3. Порушення з боку серцево-судинної системи: брадикардія, ослаблення пульсу, приглушені тони серця; збільшення серцевої тіні; низький артеріальний тиск, рідше — гіпертензія (частіше діастолічна).
4. Порушення з боку дихальної системи: хрипкий, глухий голос (потовщення голосових зв’язок, збільшення язика); зменшення глибини і частоти дихання; симптоми запалення верхніх дихальних шляхів, або у тяжких випадках — симптоми дихальної недостатності.
5. Порушення з боку травної системи: хронічний закреп, у тяжких випадках — непрохідність кишківника; асцит (при запущеній хворобі; як правило, рідина також з’являється у порожнині перикарду і плевральній порожнині).
6. Порушення з боку сечовидільній системі: зменшене виділення води (сповільнення ниркової фільтрації має суттєве значення з огляду на ризик водної інтоксикації); ці зміни не є істотними, якщо не проявляються видимі набряки.
7. Порушення з боку нервової системи: мононейропатії (напр., карпальний тунельний синдром), парестезії, тривала фаза розслаблення сухожильних рефлексів, іноді — ослаблення слуху.
8. Порушення з боку опорно-рухового апарату: м’язова слабкість і швидка втомлюваність, загальмованість рухів, м’язові судоми, міалгії; набряк суглобів, особливо колінних (потовщення синовіальної оболонки та ексудат).
9. Порушення з боку репродуктивної системи: у жінок — порушення менструального циклу (скорочення тривалості циклу, рясні менструації), непліддя, невиношування вагітності; у чоловіків — зниження лібідо та іноді еректильна дисфункція.
10. Психічні розлади: зниження здатності до концентрації уваги, погіршення пам’яті, субклінічна або явна депресія, емоційна нестійкість, іноді — симптоми маніакально-депресивного синдрому або параноїдального психозу; у найтяжчих випадках — деменція і кома.
Стан, що загрожує життю внаслідок нелікованого, вкрай тяжкого гіпотиреозу (кома у перебігу мікседеми); може бути викликаний супутнім захворюванням, напр., системною інфекцією. Розвивається гіпотермія (<30 °С, навіть до 24 °С), значна синусова брадикардія, гіпотензія, гіпоксемія з гіперкапнією (викликана гіповентиляцією), респіраторний ацидоз, гіпоглікемія, гіпонатріємія з симптомами водної інтоксикації, набряки, деменція або кома, а також шок. М’язовий тонус знижений (проте можуть виникати судоми); ослаблені сухожилкові рефлекси. Можуть проявлятися симптоми супутніх захворювань, напр., пневмонії або інших інфекцій, нещодавно перенесеного інфаркту міокарда, шлунково-кишкової кровотечі, які і призвели до розвитку коматозного стану; провокуючим фактором може також бути прийом деяких ліків (напр., аміодарону, літію, барбітуратів).
ДІАГНОСТИКАвгору
1. Лабораторні дослідження гормонів:
1) рівень ТТГ у сироватці — підвищений при первинному гіпотиреозі, знижений при вторинному і третинному;
2) знижений рівень FT4 у сироватці;
3) рівень FT3 — досить часто нормальний, іноді знижений;
4) рівень ТТГ у сироватці при пробі з ТРГ (рідко виконується): при первинному гіпотиреозі — надмірна секреція ТТГ, при вторинному — відсутність істотного підвищення ТТГ (концентрація <4 мМО/л), при третинному — підвищення помірне та із запізненням;
5) у випадках тяжкого гіпотиреозу розглянути можливість супутньої наднирникової недостатності та визначити рівень кортизолу в сироватці (в екстрених випадках негайно розпочати лікування →розд. 11.1.2).
2. Інші лабораторні дослідження:
1) у разі аутоімунного підґрунтя захворювання щитоподібної залози — підвищений рівень антитіл проти тиреоїдної пероксидази (АТПО) і — досить часто — проти тиреоглобуліну (АТТГ);
2) підвищення рівня загального холестерину, холестерину ЛПНЩ і тригліцеридів;
3) анемія;
4) іноді — гіпонатріємія і незначна гіперкальціємія;
5) іноді гіперпролактинемія внаслідок підвищеної секреції пролактину, стимульованої ТРГ;
6) іноді підвищення рівня креатинкінази (КК).
3. Методи візуалізації: УЗД щитоподібної залози — картина залежить від причини гіпотиреозу (залоза може бути зменшена, нормального розміру або збільшена, з неоднорідною ехоструктурою, або можуть виявлятися вогнища зі зміненою акустичною щільністю); у разі аутоімунного походження типовим є зниження ехогенності щитоподібної залози; УЗД черевної порожнини — при запущеній хворобі — рідина у перитонеальній порожнині; РГ грудної клітки — при запущеній хворобі — рідина у плевральній порожнині, збільшення серцевої тіні; ехокардіографія — при запущеній хворобі рідина у порожнині перикарду, розширення лівого шлуночка, зменшення фракції викиду (погіршення скоротливості); сцинтиграфія щитоподібної залози — йод-накопичувальна здатність зменшена або нормальна; наразі рідко виконується за цим показанням.
4. ЕКГ: синусова брадикардія, низький вольтаж зубців, особливо шлуночкових комплексів, сплощення або інверсія зубців Т, подовження інтервалу PQ, рідко повна AВ-блокада, подовження інтервалу QT.
1. Первинний гіпотиреоз:
1) явний (маніфестний) — зниження рівня FT4 і збільшення рівня ТТГ у сироватці;
2) субклінічний — нормальний рівень FТ4 у сироватці (часто — ближче до нижньої межі норми), нормальний рівень FТ3 і підвищений рівень ТТГ.
2. Вторинний або третинний гіпотиреоз: знижений рівень FТ4 у сироватці і нормальний або знижений рівень ТТГ.
3. Гіпотиреоїдна кома: низький рівень FТ4, а рівень ТТГ, як правило, значно підвищений — вирішальне значення у діагностиці мають дані об’єктивного обстеження пацієнта та виключення інших причин коми.
Алгоритм діагностики окремих видів гіпотиреозу →рис. 9.1-1.
При диференційній діагностиці причин первинного гіпотиреозу корисною є інформація щодо виявлення хвороб щитоподібної залози у родині, можливого впливу надлишку йоду або струмогенних хімічних сполук, недавніх пологів, прийому антитиреоїдних ЛЗ, хірургічної операції на щитоподібній залозі або лікування 131І, та щодо опромінення ділянки шиї, навіть кілька років тому. У випадку гіпотиреозу аутоімунного ґенезу може розвиватися недостатність інших залоз внутрішньої секреції. Схожим чином, при вторинному гіпотиреозі слід намагатися виявити супутній гіпокортицизм ще перед початком замісної терапії. Поява набряків, рідини у порожнинах тіла, гіперхолестеринемії або анемії вимагає диференціації з нефротичним синдромом, перніціозною анемією і серцевою недостатністю.
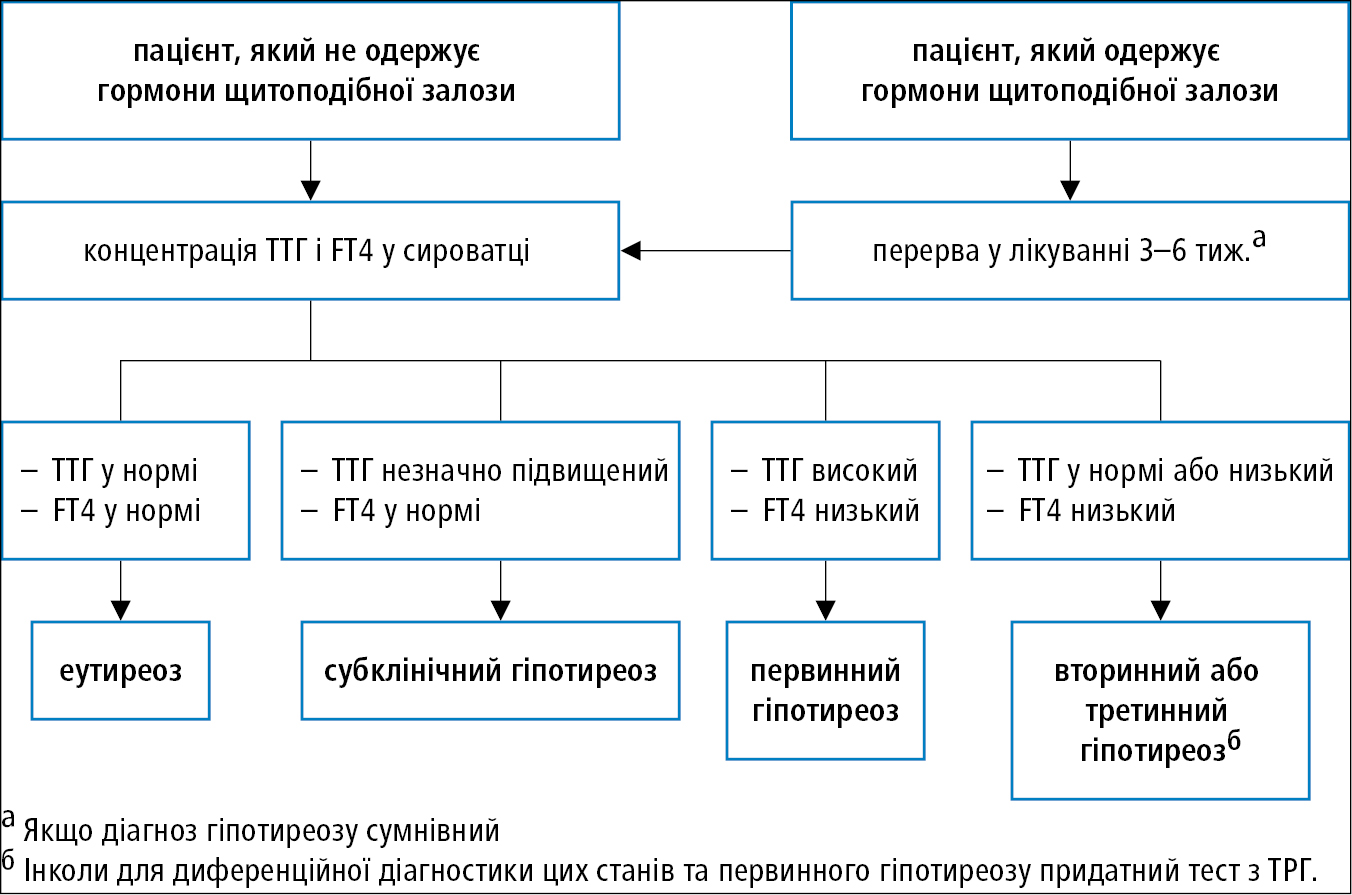
Рисунок 1. Алгоритм діагностики гіпотиреозу на підставі визначення ТТГ та FT4
У період реконвалесценції після тяжких екстратиреоїдних хвороб, рівень ТТГ може перевищувати референтні значення, але не вище 20 мМО/л, і, як правило, не потребувати замісної терапії. Спочатку у таких хворих (у тяжкому загальному стані, особливо у тих, які були ліковані допаміном і/або глюкокортикостероїдами) спостерігаються невисокі значення ТТГ та FT4. З огляду на відхилення від норми у результатах досліджень гормонів осі гіпофіз-щитоподібна залоза у госпіталізованих хворих, які знаходяться у тяжкому стані, дослідження функції щитоподібної залози слід виконувати лише тоді, коли з’являються клінічні симптоми, які дозволяють запідозрити наявність порушень.
Клінічні симптоми гіпотиреозу можуть також проявлятися у випадку периферичної резистентності до ГЩЗ, або дефекту транспортування ГЩЗ, попри нормальну, і навіть підвищену продукцію цих гормонів.
ЛІКУВАННЯвгору
Маніфестний гіпотиреоз є абсолютним показом для замісної терапії, як правило, протягом усього життя. На початкових етапах лікування у разі виявлення прискорення серцевого ритму, особливо, у осіб з супутніми захворюваннями серця (якщо немає протипоказань), можна застосувати β-блокатори (напр., пропранолол).
Лікування гіпертиреозу зазвичай триває впродовж усього життя хворого. Рекомендують проводити моніторинг концентрації ТТГ у сироватці крові та уникати ятрогенного гіпертиреозу. ЛЗ вибору є левотироксин (L-T4) у монотерапії. Дозування: 1 раз на добу, натщесерце, за 30–60 хв перед сніданком щоб перша фаза всмоктування ЛЗ, тобто розчинення таблетки, відбулася належним чином (не стосується L-T4 у рідкій формі). Час доби має менше значення з приводу довгого періоду напіввиведення L-T4 (≈190 год); тому ЛЗ можна прийняти за ≈1 год перед обідом або вечерею. Якщо ЛЗ не приймають натще, потрібно дотримуватися ≥3 год інтервалу від моменту попереднього прийому їжі (якщо не був дуже ситний та відсутня затримка спорожнення шлунка). Згідно з ЗХЛЗ препаратів L-T4 у формі таблетки, ЛЗ потрібно приймати вранці, натще, за ≥30 хв до сніданку. Прийом L-T4 в інший час, ніж вранці, може бути рекомендований хворим, які приймають інгібітор протонної помпи зранку (не потрібно приймати ці ЛЗ разом); можна також призначити L-T4 перед сном, ≥3 год після останнього прийому їжі або розглянути пероральний препарат L-T4 у рідкій формі, всмоктування якого здається кращим, ніж препаратів у формі таблеток (їжу можна спожити одразу після прийому ЛЗ, ІПП також не знижують у вагомий спосіб всмоктування рідкого L-T4), особливо у хворих із порушенням всмоктування, що виникає під час різних захворювань або внаслідок застосованого лікування, після хірургічних втручань на шлунку та/або тонкому кишківнику, включаючи баріатричну хірургію, або у хворих, які харчуються ентерально, якщо L-T4 у формі таблетки не дозволяє оптимально компенсувати функцію щитоподібної залози. Добову дозу слід встановлювати індивідуально: у дорослих повна замісна доза становить 1,6–1,8 мкг/кг м. т. /добу, а у похилому віці вона нижча, навіть 1,0 мкг/кг м. т. /добу; у більшості пацієнтів із маніфестним гіпотиреозом це відповідає дозі 100–150 мкг/добу. Розпочніть з низької дози (12,5–25–50 мкг/добу), підвищуйте її кожні 2–4 тиж., щоб досягнути оптимальної дози протягом ≈3 міс.; цей термін необхідно подовжити у пацієнтів похилого віку, або з серцевим захворюванням. Слід контролювати ТТГ не раніше, аніж через 4–6 тиж. від останньої зміни дозування L-T4. Після встановлення терапевтичної дози необхідно знову оцінити концентрацію ТТГ через 6 міс., а потім через 12 міс., та додатково у разі виникнення нових клінічних симптомів.
Протягом багатьох років не рекомендували застосування комплексних препаратів, які містять L-T4 та ліотиронін (L-T3), оскільки відбувається конверсія Т4 у Т3. На сьогоднішній день поступово допускається така можливість, що однак стосується невисокого відсотка хворих з підтвердженим явним гіпотиреозом та стійкими симптомами незважаючи на лікування за допомогою L-T4, після попереднього виключення деяких супутніх захворювань, в яких доцільною може бути комбінована терапія L-T4 з L-T3, якщо протипоказання відсутні →нижче; не застосовувати в осіб з серцевими захворюваннями. Запропоновано метод розрахунку дози L-T3, а також одночасної модифікації дози L-T4 у випадку необхідності розпочати комбіновану терапію L-T3 та L-T4 у хворого, який раніше приймав лише L-T4. Рекомендують розпочинати замісну терапію із застосуванням L-T3 у дозі, яка відповідає приблизно 1/17 актуальної дози L-T4 та одночасно знизити дозу L-T4 у 3 рази від розрахованої таким чином дози L-T3. З огляду на короткий період напіввиведення необхідним може бути поділити дозу L-T3 на два прийоми.
Слід пам’ятати про ліки, які впливають на всмоктування або метаболізм L-Т4 (напр., препарати кальцію, магнію або заліза, бісфосфонати, похідні сульфонілсечовини, інгібітори протонової помпи) та визначати рівень ТТГ через 4–6 тиж. після впровадження нової терапії. Слід відповідно підвищити дозу L-T4, а також рекомендувати дотримання інтервалу ≥3–4 год між прийомом L-T4 і ЛЗ, що знижує його всмоктування. Загалом лікування гіпотиреозу має тривати протягом всього життя пацієнта. Під час компенсації первинного гіпотиреозу потрібно пам’ятати про можливість виникнення феномену гістерезису, що полягає у швидкій нормалізації концентрації FT4 у порівнянні з темпом зниження концентрації ТТГ до референтного діапазону. Це може призвести до спотворення гормональних констеляцій (напр. FT4 у нормі, концентрація ТТГ далі підвищена, або навіть підвищена концентрація FT4 при концентрації ТТГ вище норми). Правильне співвідношення концентрацій вищевказаних гормонів досягається з кількамісячною затримкою та вимагає корегування дози L-T4 таким чином, щоб не отримувати занадто високі концентрації цього гормону та очікувати на поступове зниження концентрації ТТГ до нормальних показників.
У районах, де поступлення йоду в межах норми, не слід застосовувати препаратів йоду при терапії гіпотиреозу, за винятком періоду вагітності.
Подовжений (внаслідок дефіциту гормонів щитоподібної залози) період напіврозпаду кортизолу нормалізується під впливом лікування L-Т4, що у випадку супутнього гіпокортицизму може викликати симптоми її гострої недостатності; тому лікування співіснуючих гіпотиреозу та гіпокортицизму завжди слід розпочинати з поповнення дефіциту кортизолу →розд. 11.1.1.1.
При субклінічному гіпотиреозі розпочніть терапію L-Т4 у пацієнтів з діагностованою (або раніше лікованою) хворобою щитоподібної залози і з рівнем ТТГ >4–5 мМО/л, а у пацієнтів без захворювань щитоподібної залози в анамнезі — коли рівень ТТГ становить >10 мМО/л. Якщо концентрація ТТГ становить 5–10 мМО/л, то лікування залежить від наявності симптомів гіпотиреозу, віку хворого (до терапії радше відбирають хворих у віці <65–70-ти років); терапію слід застосовувати у пацієнтів із підвищеним рівнем АТПО, ішемічною хворобою серця, серцевою недостатністю або із факторами ризику цих захворювань, а також у пацієнтів після субтотальної тиреоїдектомії, із зобом (вузловим чи дифузним), а також у осіб, яким встановлено діагноз цукрового діабету. Якщо у вагітної підвищена концентрація ТТГ — завжди призначайте лікування L-T4 (→розд. 9.1). Пацієнтам у віці >80 років не проводьте лікування субклінічного гіпотиреозу, якщо концентрація ТТГ становить ≤10 мМО/л.
Контроль лікування: рівень ТТГ визначається не раніше, ніж через 4–6 тиж. після останньої корекції дози L-Т4; при вторинному і третинному гіпотиреозі визначайте FT4 (визначення ТТГ не має сенсу).
Збільшення підібраної раніше замісної дози (під контролем ТТГ) може бути необхідне у випадках:
1) порушень всмоктування L-Т4 при п/о прийомі (запальні процеси слизової оболонки травного тракту);
2) необхідності одночасного прийому ЛЗ, що гальмують всмоктування L-Т4 (напр., холестираміну, препаратів алюмінію, кальцію, сполук заліза) зі збереженням кількагодинного інтервалу між прийомом таких ЛЗ;
3) початок прийому ЛЗ, що містять естрогени (напр., оральних контрацептивів);
4) вагітності;
5) приросту маси тіла;
6) прогресування захворювання (нижча частка ендогенного ГЩЗ).
Лікування слід проводити у ВІТ.
1. L-Т4 в/в — 1-й день — 200–500 мкг в/в шляхом одноразової краплинної інфузії або за допомогою інфузомату (з метою поповнення дефіциту; може викликати помітне покращення клінічного стану вже протягом кількох годин), у наступні дні — 50–100 мкг в/в шляхом короткої краплинної інфузії або за допомогою інфузомату 1 × на день (у хворих з ішемічною хворобою серця слід застосовувати обережно з огляду на високий ризик індукції нападу стенокардії, серцевої недостатності або аритмії). Після досягнення покращення стану ЛЗ приймається п/о, зазвичай, 100–150 мкг/добу (не обов’язково розпочинати лікування від малих доз L-Т4 з поступовим збільшенням). У якості альтернативи можна використовувати L-Т4 і L-Т3 в/в: 1-й день — 200–300 мкг в/в L-Т4 (в одноразовій крапельній інфузії або за допомогою інфузійної помпи) і додатково 50 мкг в/в L-Т3 оптимально за допомогою інфузійного насоса), з урахуванням протипоказань (ішемічна хвороба серця, аритмії [особливо з високою частотою серцевих скорочень], інфаркт міокарда, міокардит, неконтрольована артеріальна гіпертензія, некоригована надниркова недостатність; у наступні дні L-Т4 в/в — 50–100 мкг/добу і L-Т3 в/в — 2,5–10 мкг 3 × на день (нижчі дози потрібно застосовувати у хворих у похилому віці та з вищим ризиком серцево-судинних ускладнень; L-Т3 в/в застосовують до досягнення клінічного поліпшення та стабілізації стану хворого). У разі недоступності препаратів для в/в введення можна застосувати L-Т4 у комбінації з L-Т3 п/о через шлунковий зонд; після досягнення покращення — L-Т4 100–150 мкг/добу, але ефективність лікування п/о в початковий період є менш надійною, аніж в/в через можливі порушення всмоктування. В очікуванні доступності препарату для в/в введення можна, для досягнення кращого засвоєння, розглянути введення L-T4 п/о у рідкій формі (в дозі, яка визначається індивідуально з урахуванням того, що препарат не містить L-T3).
2. Необхідно забезпечити адекватну вентиляцію легень — зазвичай необхідна інтубація і штучна вентиляція легень.
3. Необхідно нормалізувати електролітні порушення і можливу гіпоглікемію — за допомогою в/в інфузійної терапії; не слід використовувати гіпотонічні розчини з огляду на ризик водної інтоксикації; до моменту нормалізації волемії — в/в інфузія 0,9 % розчину NaCl; якщо натріємія і надалі становить <130 ммоль/л — слід переливати гіпертонічний розчин NaCl (→розд. 19.1.3.1); у випадку гіпоглікемії слід призначити також в/в інфузію 10 % розчину глюкози.
4. Інтенсивне лікування супутніх захворювань, таких як серцева недостатність, інфекція (емпірична антибіотикотерапія, до часу отримання результатів посівів).
5. У тяжчих випадках (або якщо існує ймовірність супутнього гіпокортицизму) → необхідно відразу застосувати гідрокортизон в/в — 50–100 мг кожні 6 год, ще до прийому L-T4, враховуючи ризик наявності супутнього зниженого наднирникового резерву, чи гіпокортицизму; можна швидко відмінити після підтвердження нормального рівня кортизолу сироватки у зразку крові, взятому перед введенням гідрокортизону.
6. Не потрібно активно зігрівати пацієнта при гіпотермії, це може викликати розширення кровоносних судин і шок (достатньо теплої ковдри, щоб запобігти подальшій втраті тепла).
ОСОБЛИВІ СИТУАЦІЇвгору
1. Польське Товариство Ендокринологів (PTE, 2021) пропонує рутинне визначення рівня ТТГ у сироватці крові у жінок, які планують вагітність, і рекомендує оцінювати функцію щитовидної залози у жінок, які планують вагітність, у групі ризику гіпотиреозу (наявність антитиреоїдних антитіл, стан після тиреоїдектомії, стан після лікування радіойодом), незалежно від того, чи потрібне лікування з L-T4, а також у жінок із порушенням дітородної функції та перед плановим використанням допоміжних репродуктивних методів.
2. Показання до початку лікування гіпотиреозу у жінок, які планують вагітність, такі ж, як і в загальній популяції, однак, якщо рівні анти-ТПО та/або анти-Тг підвищені, рекомендується (ПTE 2021) використовувати L-T4 з ТТГ ≥4 мМО/л. Ви можете розглядати це лікування вже при ТТГ >2,5 мМО/л у випадках підвищених концентрацій анти-ТПО та/або анти-Тг, безпліддя чи іншого аутоімунного захворювання.
3. Рекомендується рутинне визначення ТТГ у сироватці крові у всіх жінок у період 4–8 тижня вагітності, під час першого огляду акушера.
4. У всіх вагітних, а також і у тих, які лікуються з приводу гіпотиреозу, аутоімунного захворювання ЩЗ у стані еутиреозу або із гіпертиреозом у фазі тиреометаболічної компенсації, слід застосовувати замісну терапію йодидом калію; добова доза йоду складає 150 мкг для жінок репродуктивного віку і 250 мкг для жінок перед планованою вагітністю і під час вагітності та лактації. У українській популяції вагітних жінок таке споживання може бути забезпечено, незалежно від кількості споживаного йоду в нормальній добовій дієті, шляхом додаткового споживання 150–200 мкг/добу. У жінок, які планують вагітність та дотримуються обмежувальних дієт (напр. веганська), суплементація йоду також повинна охоплювати значну частину добової дози йоду, що походить з дієти (у 80 % осіб, які дотримуються веганської дієти, виявляють дефіцит йоду).
5. Гіпотиреоз у вагітної жінки визначається як концентрація ТТГ вище верхньої межі референтних значень, прийнятних для даного триместру вагітності (→табл. 9.1-1). Якщо немає контрольних значень, специфічних для вагітності та розроблених для даної популяції (або подібної з використанням аналогічних методів ТТГ), рівень ТТГ <2,5 мМО/л слід вважати нормальним, а >4,0 мМО/л вказує на гіпотиреоз.
|
Триместр вагітності |
ТТГ (мМО/л) |
FT3 (пмоль/л) |
FT4 (пмоль/л) |
|
I |
0,009–3,18 |
3,63–6,55 |
11,99–21,89 |
|
II |
0,05–3,44 |
3,29–5,45 |
10,46–16,67 |
|
III |
0,11–3,53 |
3,1–5,37 |
8,96–17,23 |
6. При гіпотиреозі (навіть субклінічному) у вагітних слід розпочинати лікування L-T4 одразу в дозі, яка компенсує потребу; якщо гіпотиреоз діагностовано перед вагітністю → необхідно збільшити дозу L-T4 на 30 % або більше, зазвичай на 4–6 тиж. вагітності. Рекомендовано, щоб при маніфестному гіпотиреозі у вагітних доза L-T4 становила 2,0–2,4 мкг/кг м. т./добу. Згідно з європейськими настановами при субклінічному гіпотиреозі рекомендована початкова доза L-T4 має становити 1,2 мкг/кг м. т./добу при ТТГ <4,2 мМО/л, натомість починати лікування L-T4 при ТТГ 4,2–10 мМО/л рекомендують від дози 1,42 мкг/кг м. т./добу, а при маніфестному гіпотиреозі — від дози 2,33 мкг/кг м. т./добу при ТТГ >10 мМО/л.
7. Цільова концентрація ТТГ під час лікування L-T4 у вагітних повинна бути в нижній половині референтного діапазону, характерного для даного триместру (→табл. 9.1-1), а якщо ці значення недоступні, між нижньою межею референсу значення для загальної популяції та 2,5 мМО/л.
8. Під час вагітності слід контролювати рівні ТТГ і Т4 в кожні 4 тижні в 1 половині вагітності і принаймні 1 раз ≈30 тиж. вагітності; також оцінюйте функцію щитовидної залози через 3–4 тижні після кожної зміни дози L-T4.
9. У більшості жінок після пологів слід знизити дозу L-T4 до призначеної перед вагітністю, оцінити функцію щитоподібної залози через ≈6 тиж. Якщо діагноз субклінічного гіпотиреозу встановлено під час вагітності → через 6 і 12 міс. після пологів слід оцінити необхідність застосування L-T4.
1. У осіб віком >70 років симптоми гіпотиреозу можуть бути виражені дуже слабко; часто переважають розлади пам’яті та когнітивних функцій, депресія, анемія та серцева недостатність. Дефіцит ГЩЗ слід також виключити у осіб похилого віку з гіпонатріємією чи підвищеною концентрацією креатинфосфокінази у сироватці крові. При підвищенні концентрації ТТГ необхідно виключити стан реконвалесценції після тяжкого захворювання (ТТГ тоді зазвичай не перевищує 20 мМО/л).
2. Лікування слід розпочинати з низької дози LT-4 — 25 мкг/добу, або навіть 12,5 мкг/добу у випадку пацієнтів віком >80 років, при тяжкому гіпотиреозі, а також супутній тяжкій ішемічній хворобі серця.
3. Верхньою межею референтних значень ТТГ у людей старше 60 років пропонують вважати 6 мМО/л, а у віці >70–80 років — 8 мМО/л. Згідно з актуальними американськими клінічними настановами, у пацієнтів старше 70–80 років, які отримували лікування L-T4, був запропонований цільовий рівень ТТГ в діапазоні 4–6 мМО/л.