A partir de: F. Mach, C. Baigent, A.L. Catapano, K.C. Koskinas, M. Casula, L. Badimon, M.J. Chapman, G.G. De Backer, V. Delgado, B.A. Ference, I.M. Graham, A. Halliday, U. Landmesser, B. Mihaylova, T.R. Pedersen, G. Riccardi, D.J. Richter, M.S. Sabatine, M.R. Taskinen, L. Tokgozoglu, O. Wiklund; ESC Scientific Document Group. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk, European Heart Journal, 2020, 41: 111-188.
Elaborado por: Wiktoria Leśniak
Consultado por: Barbara Cybulska
Nota de la redacción: Este artículo presenta información práctica y recomendaciones en cuanto a la actuación en las dislipidemias. Después de cada recomendación, entre corchetes se han indicado la fuerza y la calidad de los datos en los que se ha basado según la clasificación de la tabla 1.
Siglas y abreviaturas: ACV — accidente cerebrovascular, AGS — ácidos grasos saturados, AIT — ataque isquémico transitorio, Apo B — apolipoproteína B, CAC — calcificación de las arterias coronarias, C-LDL — colesterol de lipoproteínas de baja densidad, CT — colesterol total, CV — cardiovascular, EC — enfermedad coronaria, ECV — enfermedad cardiovascular, ERC — enfermedad renal crónica, ESC (European Society of Cardiology) — Sociedad Europea de Cardiología, eTFG — tasa de filtración glomerular estimada, HDL — lipoproteína de alta densidad (high-density lipoprotein), HF — hipercolesterolemia familiar, HFH — hipercolesterolemia familiar heterocigota, ICP — intervención coronaria percutánea, KDIGO — Kidney Disease Outcomes Quality Initiative, LDL — lipoproteína de baja densidad, LSN — límites superiores de la normalidad, PCSK9 — proproteina convertasa subtilisina/kexina tipo 9, SCA — síndrome coronario agudo, TC — tomografía computarizada, TG — triglicéridos
| Tabla 1. Clasificación de recomendaciones y datos científicos | |
|---|---|
| Clase (fuerza) de recomendación | |
| I | Evidencia o acuerdo general de que un determinado procedimiento diagnóstico o tratamiento es beneficioso, útil y efectivo (es decir, está recomendado/indicado) |
| II | Evidencia conflictiva o divergencia de opinión sobre la utilidad o eficacia de un determinado procedimiento diagnóstico o tratamiento |
| IIa | La evidencia o la opinión está a favor de la utilidad o eficacia de un determinado procedimiento diagnóstico o tratamiento (es decir, se debe considerar su uso) |
| IIb | La utilidad o eficacia de un determinado procedimiento diagnóstico o tratamiento está peor establecida por la evidencia o la opinión (es decir, se puede considerar su uso) |
| III | La evidencia o acuerdo general de que un determinado procedimiento diagnóstico o tratamiento no es útil ni efectivo y, en algunos casos, puede ser perjudicial (es decir, no está recomendado) |
| Nivel de evidencia | |
| A | Datos procedentes de múltiples ensayos clínicos aleatorizados o metaanálisis |
| B | Datos procedentes de un ensayo clínico aleatorizado o ensayos a gran escala no aleatorizados |
| C | Consenso de opinión de expertos o datos procedentes de estudios pequeños, estudios retrospectivos o registros |
Estratificación del riesgo cardiovascular
El riesgo cardiovascular (CV) se ha definido como la probabilidad de que ocurra un evento relacionado con una enfermedad cardiovascular (ECV) ateroesclerótica en un período determinado. El efecto conjunto de los numerosos factores de riesgo refleja el riesgo absoluto de ECV. En las guías se describe la contribución del riesgo relacionado con los lípidos plasmáticos al riesgo CV absoluto.
Hay distintas herramientas disponibles para evaluar el riesgo CV. Las escalas/tablas de riesgo elaboradas para cada país se consideran las herramientas óptimas. Las más populares son las tablas SCORE y de Framingham. Véase la fig. 3-2 del capítulo del manual MIBE relativo a la prevención de las enfermedades cardiovasculares.
Las tablas SCORE y de Framingham permiten evaluar el riesgo de eventos CV mortales a 10 años sobre la base de los siguientes factores de riesgo: edad, sexo, tabaquismo, presión arterial sistólica y nivel de colesterol total (CT). Para convertir el riesgo de incidentes CV mortales al riesgo total de incidentes CV (mortales y no mortales), se debe multiplicar por 3 en el caso de los hombres, por 4 en el caso de las mujeres, y por un valor ligeramente menor en las personas de edad avanzada.
Las tablas SCORE actuales son algo diferentes de las de las guías de la ESC y la EAS de 2016 sobre el tratamiento de la dislipidemia, y de las guías de 2016 sobre la prevención de enfermedades cardiovasculares en la práctica clínica:
1) se ha ampliado el grupo de edad de 65 a 70 años
2) se han considerado las interacciones entre la edad y el resto de factores de riesgo, para así reducir la sobreestimación del riesgo en las personas de edad avanzada, que sucedía con las tablas SCORE originales
3) se ha eliminado la categoría de nivel de CT 8 mmol/l, ya que en todos los casos esas personas deben seguir examinándose.
Al principio, el riesgo se evalúa sobre la base del nivel de CT y la presión arterial sistólica antes del tratamiento, si tales datos están disponibles. Cuanto más prolongado y eficaz sea el tratamiento, más se reducirá el riesgo, pero por lo general dicha reducción no será superior a ⅓ del riesgo inicial.
Categorías de riesgo cardiovascular
Se distinguen 4 categorías de riesgo CV. Cada una está asociada a un nivel de colesterol de lipoproteínas de baja densidad (C-LDL) que debe conseguirse en el paciente en cuestión (tabla 2).
|
Riesgo |
Criterios |
Concentraciones objetivo de lípidos |
|
Muy alto |
– ECV documentada clínicamentea o documentada de forma inequívoca a partir de las pruebas de imagenb – diabetes con daño orgánicoc o ≥3 factores de riesgo cardiovascular principales (tabaquismo, dislipidemia o hipertensión arterial) o diabetes tipo 1 de inicio temprano (de >20 años de duración) – hipercolesterolemia familiar con ECV ateroesclerótica o con otro factor de riesgo principal – ERC grave (TFG <30 ml/min/1,73 m2) – SCORE ≥10 % |
C-LDL: <1,4 mmol/l (55 mg/dl) y reducción del nivel iniciald ≥50 % |
|
Alto |
– un factor de riesgo muy intensificado, principalmente un nivel de colesterol total >8 mmol/l (310 mg/dl) o de C-LDL >4,9 mmol/l (190 mg/dl) o una presión arterial ≥180/110 mm Hg – enfermos con diabetes sin daño orgánico,c con diabetes desde hace ≥10 años o con un factor de riesgo adicional – hipercolesterolemia familiar sin otros factores de riesgo principales – ERC moderada (TFG 30-59 ml/min/1,73 m2) – SCORE ≥5 % y <10 % |
C-LDL: <1,8 mmol/l (70 mg/dl) y reducción del nivel iniciald ≥50 % |
|
Moderado |
– SCORE ≥1 % y <5 %e – enfermos jóvenes con diabetes (<35 años de edad con diabetes tipo 1 y <50 años con diabetes tipo 2) desde hace <10 años, sin otros factores de riesgo |
C-LDL: <2,6 mmol/l (100 mg/dl) |
|
Bajo |
SCORE <1 % |
C-LDL: <3,0 mmol/l (115 mg/dl) |
|
a b c Microalbuminuria, retinopatía o neuropatía d Nota: Ejemplos de factores que modifican el riesgo, cuya presencia o anomalía pueden influir en la magnitud del riesgo según SCORE: Pruebas de imagen cuyos resultados anormaless pueden modificar el riesgo en personas con riesgo bajo o moderado: C-LDL — colesterol de lipoproteínas de baja densidad; ECV — enfermedad cardiovascular, EC — enfermedad coronaria, ERC — enfermedad renal crónica, TC — tomografía computarizada a partir de las guías de la ESC y la EAS (2019) | ||
| Tabla 3. Reducción media del nivel de C-LDL en función del tipo y la intensidad del tratamiento hipolipemiante | |
|---|---|
| Tratamiento | Reducción media aproximada del nivel de C-LDL |
| Tratamiento de intensidad moderada con estatina | 30% |
| Tratamiento muy intensivo con estatina | 50% |
| Tratamiento muy intensivo con estatina + ezetimiba | 65% |
| Inhibidor de la PCSK9 | 60% |
| Inhibidor de la PCSK9 + tratamiento muy intensivo con estatina | 75% |
| Inhibidor de la PCSK9 + tratamiento muy intensivo con estatina + ezetimiba | 85% |
| C–LDL — colesterol de lipoproteínas de baja densidad, PCSK9 — proproteína convertasa subtilisina/kexina tipo 9 | |
Para evaluar los factores que modifican el riesgo CV de las personas con riesgo CV bajo o moderado, se deben considerar las siguientes medidas:
1) examinar la presencia de placas ateroescleróticas en las arterias (carótidas y/o femorales) en una ecografía de arterias [IIa/B]
2) en personas sin síntomas de ECV, determinar el índice de calcificación de las arterias coronarias (CAC) en una tomografía computarizada (TC) [IIa/B].
Normas de estimación del riesgo cardiovascular
Se recomienda evaluar el riesgo CV total (p. ej. mediante las tablas SCORE) en las personas asintomáticas de >40 años sin ECV documentada, diabetes mellitus, enfermedad renal crónica (ERC) ni hipercolesterolemia familiar (HF), en los que el nivel de C-LDL no supere los 4,9 mmol/l (190 mg/dl) [I/C].
Se recomienda que las personas con ECV documentada, diabetes, ERC moderada o grave, un factor de riesgo específico muy elevado, HF o un riesgo alto según la ficha SCORE sean consideradas como pacientes con riesgo CV alto o muy alto. Estos enfermos se deben tratar con prioridad en cuanto al asesoramiento sobre los factores de riesgo CV y la implementación del tratamiento adecuado [I/C].
No se recomienda utilizar escalas de riesgo elaboradas para la población general para evaluar el riesgo CV de los enfermos de diabetes o HF [III/C].
Papel de la evaluación del perfil lipídico
Para evaluar el riesgo CV total mediante la tabla SCORE, es necesario usar el nivel de CT [I/C]. Para estimar el riesgo con más precisión en la versión en línea del sistema SCORE, se recomienda determinar el nivel del colesterol de lipoproteínas de alta densidad (C-HDL) [I/C]. Para llevar a cabo el tamizaje, el diagnóstico y el tratamiento, se recomienda determinar el nivel de C-LDL como principal parámetro lipídico [I/C]. De manera alternativa, se puede recurrir a la concentración de apolipoproteína B (Apo B) si está disponible [I/C]. Asimismo, en la evaluación rutinaria del perfil lipídico se recomienda determinar la concentración de triglicéridos (TG) [I/C].
Se aconseja evaluar el nivel del C-No-HDL para estimar el riesgo CV, sobre todo en las personas con una concentración alta de TG, diabetes, obesidad o un nivel de C-LDL muy bajo [I/C]. En estos enfermos, se puede preferir determinar la concentración de Apo B en vez de la de C-no-HDL [I/C].
Se aconseja determinar la concentración de Apo B para evaluar el riesgo CV, sobre todo en el grupo de personas con una concentración alta de TG, diabetes, obesidad, síndrome metabólico o un nivel de C-LDL muy bajo [I/C].
Conviene determinar la concentración de lipoproteína (a), Lp(a), de todas las personas adultas al menos una vez en la vida para identificar a aquellas con una concentración congénita muy alta de Lp(a) (>180 mg/dl [430 nmol/l]), ya que pueden presentar el mismo riesgo de sufrir ECV durante toda la vida que los enfermos de hipercolesterolemia familiar heterocigota (HFH) [IIa/C]. También se debe considerar medir la concentración de Lp(a) en personas con antecedentes familiares de ECV precoz y para evaluar con más precisión el riesgo CV de las personas cuyo riesgo (valorado de manera estándar: tabla 2) se encuentre al límite entre moderado y alto [IIa/C].
Tratamiento
Estrategias terapéuticas
Las estrategias terapéuticas en función del riesgo CV total y el nivel del C-LDL se presentan en la tabla 4.
|
Riesgo de muerte según SCORE (%) |
Nivel de colesterol LDL | |||||
|
<1,4 mmol/l |
Desde 1,4 hasta <1,8 mmol/l |
Desde 1,8 hasta <2,6 mmol/l |
Desde 2,6 hasta <3,0 mmol/l |
Desde 3,0 hasta <4,9 mmol/l |
≥4,9 mmol/l | |
|
<1 |
|
|
|
|
|
|
|
Desde 1 hasta <5a |
|
|
|
|
|
|
|
Desde 5 hasta <10b |
|
|
|
|
|
|
|
≥10c |
|
|
|
|
|
|
|
Riesgo muy alto, prevención secundaria |
|
|
|
|
|
|
|
¦¦¦ Modificar el estilo de vida. ¦¦¦ Modificar el estilo de vida, valorar tratamiento farmacológico en caso de no obtener control. ¦¦¦ Modificar el estilo de vida y tratamiento farmacológico simultáneo. a o riesgo moderado (véase tabla 2); b o riesgo alto (véase tabla 2); c o riesgo muy alto considerando los factores de riesgo (véase tabla 2) A partir de las guías de la ESC y la EAS (2019), modificado. | ||||||
Los objetivos terapéuticos para cada factor de riesgo CV se presentan en la figura.
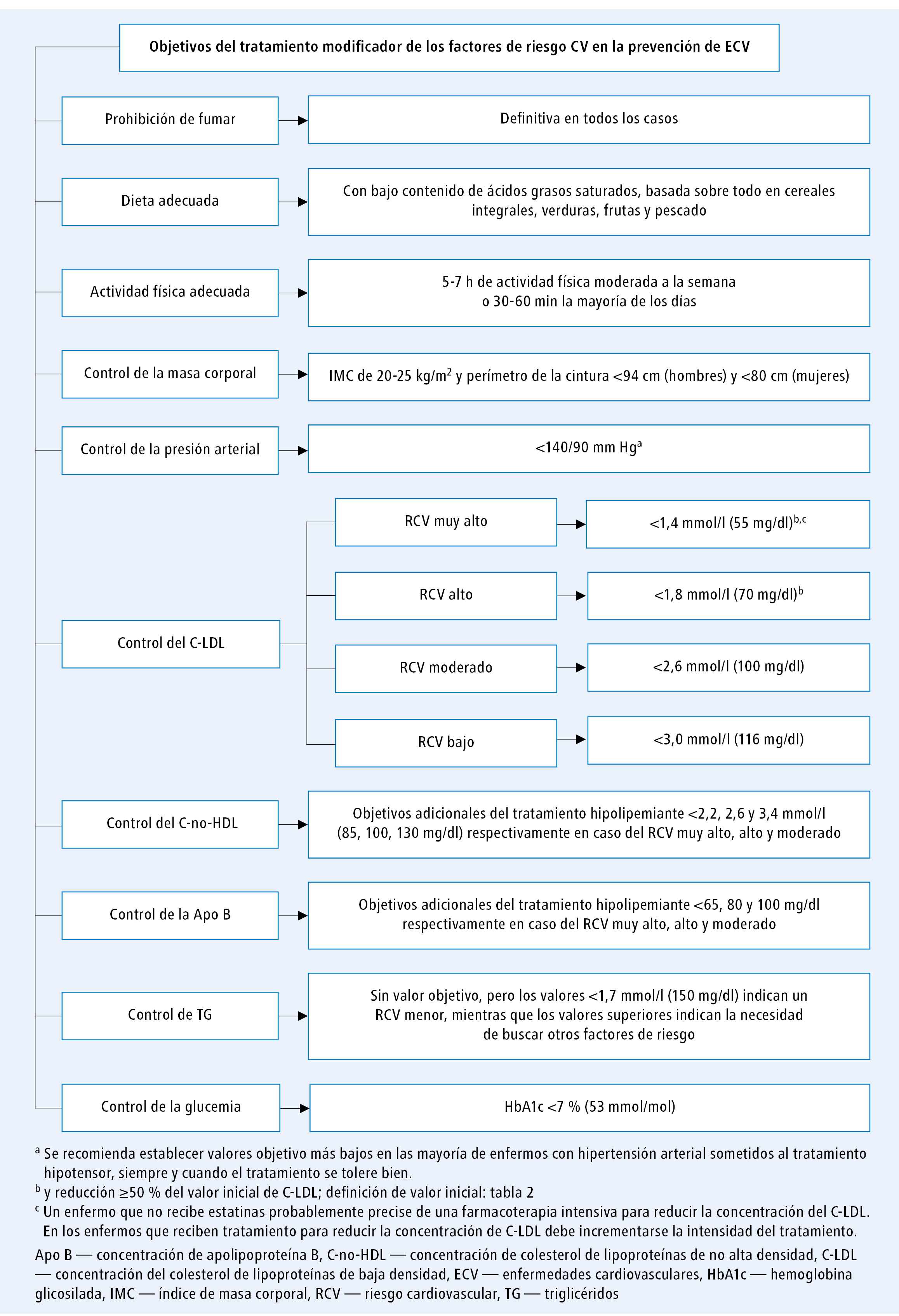
Fig. Efecto sobre los factores de riesgo cardiovascular y objetivos del tratamiento
Objetivos terapéuticos para el C-LDL
Los objetivos terapéuticos para el C-LDL de enfermos de distintos grupos de riesgo se presentan en la tabla 2.
En la prevención secundaria en enfermos con riesgo muy alto se recomienda reducir el nivel de C-LDL ≥50 % en relación con el valor inicial (tabla 2) y alcanzar el nivel objetivo de C-LDL de <1,4 mmol/l (55 mg/dl) [I/A]. En los enfermos con ECV ateroesclerótica que en los últimos 2 años hayan sufrido el segundo evento vascular (no necesariamente del mismo tipo que el primero) durante un tratamiento con estatinas a la máxima dosis tolerada, se puede considerar intentar obtener los valores objetivo de C-LDL de <1,0 mmol/l (40 mg/dl) [IIb/B].
En la prevención primaria de las personas con riesgo muy alto, la reducción del nivel de C-LDL en ≥50 % en relación con el valor inicial y el nivel objetivo de C-LDL de <1,4 mmol/l (55 mg/dl) están recomendados si no se presenta HF [I/C], y deben considerarse si se presentan (criterios diagnósticos: tabla 5) [IIa/C].
En los enfermos con riesgo alto se recomienda reducir el nivel de C-LDL en ≥50 % en relación con el valor inicial, y alcanzar un nivel objetivo de C-LDL de <1,8 mmol/l (70 mg/dl) [I/A], mientras que en los enfermos con riesgo moderado se debe considerar intentar alcanzar un nivel objetivo de C-LDL de <2,6 mmol/l (100 mg/dl) [IIa/A].
En las personas con riesgo bajo, se puede considerar intentar alcanzar un nivel objetivo de C-LDL de <3,0 mmol/l (116 mg/dl) [IIb/A].
Modificaciones del estilo de vida
Conviene fomentar una dieta sana que englobe:
1) consumir productos variados
2) adaptar el consumo de energía a la demanda
3) consumir frutas, verduras, legumbres, frutos secos, cereales integrales y pescado (sobre todo azul)
4) eliminar por completo los productos ricos en ácidos grasos insaturados trans, sustituir los alimentos ricos en ácidos grasos saturados (AGS: aceites tropicales, carne grasa o procesada, dulces, nata, mantequilla y quesos grasos) por los productos recomendados en el punto 3) y por ácidos grasos monoinsaturados (aceite de oliva virgen extra) y polinsaturados (aceites vegetales no tropicales) de modo que el consumo de AGS se mantenga <10 % (<7 % en caso de que el nivel de colesterol en plasma sea alta)
5) limitar el consumo de sal común a <5 g diarios evitando salar los alimentos al consumirlos, limitando su uso al cocinar y seleccionando productos frescos o congelados sin sal (muchos productos procesados y preparados, incluido el pan, contienen mucha sal)
6) beber alcohol de forma moderada (<10 g de etanol diarios para mujeres y hombres) y abstenerse por completo en caso de hipertrigliceridemia
7) evitar bebidas y productos con azúcares añadidos, sobre todo las bebidas carbonatadas en caso de sufrir sobrepeso, hipertrigliceridemia, síndrome metabólico o diabetes.
Es necesario fomentar la actividad física. Se debe marcar como objetivo realizar ejercicio físico diario durante ≥30 minutos.
Se debe evitar fumar y exponerse de forma pasiva al humo del tabaco
Tratamiento farmacológico de la dislipidemia
La tabla 5 presenta las normas del tratamiento farmacológico de la dislipidemia.
| Tabla 5. Criterios diagnósticos de la hipercolesterolemia familiar heterocigota (HFH) según Dutch Lipid Clinic Network | ||
|---|---|---|
| Criterios | Puntuación | |
| Antecedentes familiares | Familiar de 1.er grado con ECV precoza y/o C-LDL >95 percentil | 1 |
| Familiar de 1.er grado con xantomas tendinosos y/o arco senil en el iris o personas <18 años con C-LDL >95 percentil | 2 | |
| Antecedentes personales | ECV precoza | 2 |
| Enfermedad de las arterias cerebrales o periféricas precoza | 1 | |
| Exploración físicab | Xantomas tendinosos | 6 |
| Arco senil en el iris <45 años | 4 | |
| LDL-C | ≥8,5 mmol/l (≥325 mg/dl) | 8 |
| 6,5–8,4 mmol/l (251–325 mg/dl) | 5 | |
| 5,0–6,4 mmol/l (191–250 mg/dl) | 3 | |
| 4,0–4,9 mmol/l (155–190 mg/dl) | 1 | |
| Estudio genético | Mutación de los genes del receptor de LDL, Apo B o PCSK9 | 8 |
| Interpretación: >8 ptos.: HFH segura, 6-8 ptos.: HFH probable, 3-5 ptos.: HFH posible | ||
| a <55 años en hombres y <60 años en mujeres
b 6 puntos si ocurren ambos síntomas Apo B — apolipoproteína B, ECV — enfermedad cardiovascular, C-LDL — colesterol LDL, PCSK9 — proproteína convertasa subtilisina/kexina tipo 9 | ||
Reducción farmacológica del C-LDL
Se recomienda administrar una estatina a máxima dosis tolerada por el paciente para alcanzar el objetivo del tratamiento determinado según el nivel de riesgo (tabla 2) [I/A]. Si no se logra el objetivo del tratamiento con la estatina a máxima dosis tolerada, se recomienda combinarla con ezetimiba [I/B].
En los enfermos con riesgo muy alto que no hayan alcanzado el valor de C-LDL objetivo con la estatina en la máxima dosis tolerada en combinación con ezetimiba, se debe añadir un inhibidor de la proproteína convertasa subtilisina/kexina tipo 9 (PCSK9):
1) se puede considerar como prevención primaria si el paciente no presenta HF [IIb/C]
2) se recomienda como prevención secundaria [I/A]
3) se recomienda si el enfermo presenta HF concomitante a una ECV ateroesclerótica u otro factor de riesgo principal [I/C].
Si el paciente no tolera la estatina en ninguna dosis (incluso después de intentar reiniciar el tratamiento), debe considerarse la administración de ezetimiba [IIa/C]; también se puede considerar la combinación de ezetimiba y un inhibidor de la PCSK9 [IIb/C].
Si no se alcanzara el objetivo del tratamiento, puede considerarse combinar la estatina con un secuestrador de ácidos biliares [IIb/C].
Si se logra el valor objetivo de C-LDL, es necesario controlar al enfermo una vez al año o con más frecuencia en caso de necesidad.
Tratamiento farmacológico de la hipertrigliceridemia
En personas con riesgo alto y con hipertrigliceridemia (concentración de TG >2,3 mmol/l [>200 mg/dl]), se recomienda administrar una estatina como fármaco de elección para reducir el riesgo de ECV [I/B].
En los enfermos con riesgo alto (o muy alto) con una concentración de TG de 1,5-5,6 mmol/l (135-499 mg/dl) a pesar del tratamiento con estatinas, se debe considerar la administración de un ácido graso polinsaturado (AGPI) del grupo ώ-3 (éster etílico de ácido eicosapentaenoico 2 g 2 × d) en combinación con la estatina [IIa/B].
En los enfermos que hayan alcanzado el valor objetivo de C-LDL y cuya concentración de TG sea >2,3 mmol/l (>200 mg/dl), puede considerarse la administración de fenofibrato o bezafibrato en combinación con la estatina:
1) a modo de prevención primaria [IIb/B] o
2) si sufren un riesgo alto [IIb/C].
Actuación en caso de que se presenten efectos adversos de las estatinas
En caso de presentación de síntomas musculares durante la administración de estatinas y
1) la actividad sérica de la creatina-cinasa (CK) es <4 × LSN: debe discontinuarse la estatina durante 2-4 semanas; si después de este periodo
a) los síntomas persisten: es necesario reanudar el tratamiento con estatina y buscar otra causa de los síntomas musculares
b) los síntomas han remitido: se debe iniciar el tratamiento con otra estatina a dosis normal o inicial, y si los signos reaparecen, debe implementarse otra estatina potente (una tercera) a dosis bajas o administrar la estatina cada 2 días o 1-2 veces a la semana
2) la actividad de la CK es ≥4 × LSN: se debe interrumpir el tratamiento con estatina durante 6 semanas hasta que se normalice la actividad de la CK y remitan los síntomas, y a continuación administrar otra estatina potente (una tercera) a dosis bajas o administrar la estatina cada 2 días o 1-2 x semana
3) el paciente desarrolla rabdomiólisis: se debe discontinuar la estatina.
Situaciones especiales
Hipercolesterolemia familiar heterocigota
Los criterios diagnósticos de la HFH se presentan en la tabla 5.
Se recomienda considerar el diagnóstico de HF en [I/C]:
1) hombres con EC <55 años y mujeres con EC <60 años
2) familiares de enfermos con ECV precoz
3) familiares de personas con xantomas tendinosos
4) personas con un nivel muy elevado de C-LDL (>5 mmol/l [190 mg/dl] en adultos y >4 mmol/l [150 mg/dl] en niños)
5) familiares de 1.er grado de enfermos con HF.
Se recomienda diagnosticar la HF sobre la base de los criterios clínicos y, de ser posible, confirmar el diagnóstico por medio de un estudio genético [I/C].
Después de diagnosticar la HF, se recomienda que los familiares del enfermo se sometan a un tamizaje en cascada [I/C].
Se recomienda que los enfermos con HF y ECV ateroesclerótica o con otro factor de riesgo principal se incluyan en el grupo de riesgo muy alto, y que los enfermos sin ECV ateroesclerótica previa y sin ningún otro factor de riesgo se incluyan en el grupo de riesgo alto [I/C].
En los enfermos con HF y ECV ateroesclerótica pertenecientes al grupo de riesgo muy alto, se recomienda reducir el nivel de C-LDL en ≥50 % en relación con el valor inicial y establecer un nivel objetivo de C-LDL de <1,4 mmol/l (55 mg/dl). Si no se alcanzaran estos objetivos de tratamiento, se recomienda implementar una terapia combinada [I/C].
En la prevención primaria de los enfermos con HF pertenecientes al grupo de riesgo muy alto, se debe considerar reducir el nivel de C-LDL ≥50 % en relación con el valor inicial y establecer un nivel objetivo de C-LDL de <1,4 mmol/l (55 mg/dl) [IIa/C].
En enfermos con HF pertenecientes al grupo de riesgo muy alto que no hayan alcanzado los objetivos del tratamiento con la dosis máxima tolerada de estatina en combinación con ezetimiba, se recomienda administrar de forma adicional un inhibidor de la PCSK9 [I/C].
En niños se recomienda realizar pruebas de diagnóstico de HF a partir de los 5 años, o antes, si se sospecha una HF heterocigota (HFH) [I/C].
En niños con HF, se debe ofrecer un asesoramiento dietético e implementar un tratamiento con estatina desde los 8-10 años. El nivel objetivo del C-LDL en los niños >10 años se ha fijado en <3,5 mmol/l (135 mg/dl) [IIa/C].
Edad avanzada (>65 años)
En personas de edad avanzada con ECV ateroesclerótica, se recomienda administrar una estatina según las mismas normas que en los enfermos más jóvenes [I/A].
En personas de 66-75 años, se recomienda administrar estatinas a modo de prevención primaria de acuerdo con el nivel de riesgo estimado [I/A]. En personas >75 años se puede considerar implementar un tratamiento con estatina como prevención primaria si no presentan un riesgo CV alto o muy alto [IIb/B].
En caso de alteraciones importantes de la función renal y/o posibilidad de interacciones medicamentosas, se recomienda iniciar el tratamiento con estatina a dosis bajas, y después incrementarla progresivamente hasta alcanzar los valores objetivo de C-LDL [I/C].
Diabetes
En enfermos con diabetes tipo 2 con riesgo alto o muy alto (tabla 2), se recomienda reducir el nivel de C-LDL ≥50 % en relación con el valor inicial y alcanzar un nivel objetivo de C-LDL de <1,4 mmol/l (55 mg/dl) en los casos de riesgo muy alto y de <1,8 mmol/l (70 mg/dl) en los casos de riesgo alto [I/A].
En enfermos con diabetes tipo 1 con riesgo alto o muy alto, se recomienda administrar una estatina [I/A].
Antes de iniciar la terapia combinada, debe considerarse intensificar el tratamiento con estatina [IIa/C].
Si en el enfermo diabético no se alcanza el objetivo del tratamiento, debe considerarse administrar la estatina en combinación con ezetimiba [IIa/B].
No se recomienda administrar estatinas a mujeres diabéticas en edad reproductiva que planean quedarse embarazadas o que no emplean los métodos anticonceptivos adecuados [III/C].
En enfermos con diabetes tipo 1 o con diabetes tipo 2 ≤30 años con diagnóstico de daños orgánicos y/o nivel de C-LDL >2,5 mmol/l, puede considerarse la administración de estatinas (excepto en mujeres que planean quedarse embarazadas) [IIb/C].
Enfermedad coronaria
Síndromes coronarios agudos
En todos los enfermos con síndrome coronario agudo (SCA) sin contraindicaciones para la administración de estatinas ni antecedentes de intolerancia a estatinas, se recomienda iniciar o continuar la terapia con estatinas a dosis alta lo antes posible, independientemente del nivel inicial de C-LDL [I/A]. La concentración de lípidos se debe volver a evaluar 4-6 semanas después del SCA para determinar si se ha alcanzado una reducción del C-LDL de ≥50 % en relación con el valor inicial y el nivel objetivo de <1,4 mmol/l (55 mg/dl). Entonces, también se debe valorar la seguridad del tratamiento y ajustar adecuadamente la dosis de estatina [IIa/C].
Si después de 4-6 semanas administrando una estatina a la dosis máxima tolerada no se lograran los valores objetivo de C-LDL, se recomienda anadir ezetimiba [I/B], y si en las siguientes 4-6 semanas no se alcanzan los valores objetivo de C-LDL con el tratamiento combinado, se recomienda anadir un inhibidor de la PCSK9 [I/B].
En los enfermos con intolerancia confirmada a las estatinas o contraindicaciones para su uso, se debe considerar la administración de ezetimiba [IIa/C].
En los enfermos que hayan sufrido un SCA y cuyo nivel de C-LDL supere el nivel objetivo a pesar de usar estatina a dosis máxima tolerada en combinación con ezetimiba, se debe considerar añadir un inhibidor de la PCSK9 pronto después del evento (si fuera posible, durante la hospitalización por el SCA) [IIa/C].
Intervenciones coronarias percutáneas
En los enfermos sometidos a una intervención coronaria percutánea (ICP) debido a un SCA o en los que se planee realizar una ICP, se debe considerar la implementación rutinaria de un tratamiento con estatina, y en los enfermos que ya estén tomando una estatina de forma crónica, incrementar la dosis del fármaco [IIa/B].
Accidente cerebrovascular (ACV) isquémico
Los enfermos que hayan sufrido un ACV isquémico o un accidente isquémico transitorio (AIT) sufren un riesgo muy alto de desarrollar ECV ateroesclerótica, principalmente un riesgo de volver a sufrir un ACV isquémico. Por consiguiente, en estos casos se recomienda implementar una terapia intensiva para reducir su nivel de C-LDL [I/A].
Insuficiencia cardíaca crónica o valvulopatías
Si no existieran otras indicaciones para la terapia hipolipemiante, no se recomienda iniciarla en los enfermos:
1) con insuficiencia cardíaca [III/A]
2) con estenosis aórtica sin EC para ralentizar la progresión de la enfermedad congestiva [III/A].
Enfermedad renal crónica
Se recomienda que los enfermos de ERC de estadio 3-5 según KDIGO (esto es, con una eTFG <60 ml/min/1,73 m2 en 2 mediciones realizadas con un intervalo de más de 3 meses) se incluyan en el grupo de riesgo alto o muy alto de desarrollar ECV ateroesclerótica [I/A].
En los enfermos de ERC de estadio 3-5 que no requieran diálisis, se recomienda administrar una estatina en monoterapia o en combinación con ezetimiba [I/A]. En los enfermos que estén recibiendo una estatina, ezetimiba o ambos fármacos al iniciar la diálisis, se debe considerar seguir administrando estos fármacos, sobre todo en los enfermos con ECV ateroesclerótica [IIa/C]. Sin embargo, no se recomienda iniciar una terapia con estatinas en los enfermos con ERC dializados que no presenten ECV ateroesclerótica [III/A].
Trasplante de órgano sólido
Las estatinas tienen que considerarse el fármaco de elección en los enfermos que hayan recibido un trasplante de órgano. El tratamiento se debe iniciar a partir de una dosis baja, que debe aumentarse cuidadosamente teniendo en cuenta las posibles interacciones medicamentosas, sobre todo en los enfermos que toman ciclosporina [IIa/B].
En los enfermos con intolerancia a las estatinas o dislipidemia muy intensificada a pesar de recibir tratamiento con una estatina a la dosis máxima tolerada, se puede considerar sustituir la estatina por ezetimiba o combinar ambos fármacos [IIb/C].
Enfermedad arterial periférica
En los pacientes que sufran una enfermedad arterial periférica (lo que incluye a los enfermos con ateroesclerosis de las arterias carótidas), se recomienda administrar fármacos que reduzcan la concentración de lípidos para el disminuir el riesgo de eventos CV ateroescleróticos: una estatina a la dosis máxima tolerada en combinación con ezetimiba o, si fuera necesario, con un inhibidor de la PCSK9 [I/A].
Enfermedades inflamatorias crónicas y autoinmunes
Una enfermedad inflamatoria crónica y autoinmune es un factor que modifica el riesgo CV y que se debe considerar al valorar el riesgo total de ECV [IIa/C]. Sin embargo, no se recomienda administrar fármacos que reduzcan la concentración de lípidos solo debido a la presencia de estas enfermedades [III/C].
Infección por VIH
En los enfermos infectados por el virus de inmunodeficiencia humana (VIH) con dislipidemia, debe considerarse la administración de fármacos que reduzcan la concentración de lípidos (principalmente estatinas) para alcanzar el nivel objetivo de C-LDL establecida para las personas con riesgo alto. A la hora de elegir la estatina, hay que considerar las posibles interacciones medicamentosas [IIa/C].
Enfermedades mentales graves
Al valorar el riesgo CV total, se recomienda tener en cuenta las enfermedades mentales graves como un factor que modifica dicho riesgo [I/C]. En los pacientes con enfermedades mentales graves se recomienda:
1) seguir los mismos protocolos en función del riesgo CV total que en personas sin esas enfermedades [I/C]
2) prestar especial atención a que cumplan las recomendaciones relativas a los cambios del estilo de vida y al tratamiento farmacológico [I/C].
A recordar
• Las guías de la ESC y la EAS de 2019 han introducido cambios en la estratificación del riesgo CV en los enfermos con diabetes mellitus y con HF (tabla 2).
• Se han reducido los valores objetivo de C-LDL, que en la actualidad son de <1,4 mmol/l (55 mg/dl), <1,8 mmol/l (70 mg/dl), <2,6 mmol/l (100 mg/dl) y <3,0 mmol/l (116 mg/dl) respectivamente en caso de riesgo muy alto (prevención secundaria y primaria), alto, moderado y bajo. Asimismo, en los enfermos con riesgo muy alto y alto se recomienda reducir el nivel de C-LDL ≥50 % en relación con el valor inicial. Estrategias de intervención según el riesgo cardiovascular total y el nivel sérico de colesterol LDL: tabla 3.
• Se ha incrementado la fuerza de las siguientes recomendaciones (de IIa o IIb a I [se recomienda]):
1) determinar la concentración de Apo B para evaluar el riesgo, sobre todo en personas con una concentración alta de TG, diabetes, obesidad, síndrome metabólico o un nivel de C-LDL muy bajo
2) añadir ezetimiba si no se ha alcanzado el objetivo del tratamiento con la estatina a la dosis máxima tolerada
3) añadir un inhibidor de la PCSK9 en los enfermos con riesgo muy alto (con ECV ateroesclerótica, o con HF y ECV ateroesclerótica concomitante o con otro factor de riesgo principal) que no hayan alcanzado los valores objetivo de C-LDL con una estatina a la dosis máxima tolerada en combinación con ezetimiba
4) administrar una estatina como fármaco de elección en los enfermos con concentración de TG >2,3 mmol/l (>200 mg/dl) y riesgo CV alto
5) terapia hipolipemiante combinada en los enfermos con HF o con ECV ateroesclerótica que no hayan alcanzado los objetivos del tratamiento
6) administrar un inhibidor de la PCSK9 en los enfermos con HF pertenecientes al grupo de riesgo muy alto si no han alcanzado los objetivos del tratamiento con una estatina a la dosis máxima tolerada en combinación con ezetimiba
7) iniciar el tratamiento con estatina a dosis bajas e incrementarla gradualmente en enfermos con la función renal muy alterada y/o posibles interacciones medicamentosas
8) añadir un inhibidor de la PCSK9 en los enfermos con SCA que no hayan alcanzado los valores objetivo de C-LDL después de 4-6 semanas de tratamiento con una estatina a la dosis máxima tolerada en combinación con ezetimiba.
• Selección de nuevas recomendaciones:
1) en personas con riesgo CV bajo o moderado, se debe considerar examinar la presencia de placas ateroescleróticas en las arterias carótidas y/o femorales por medio de ecografía, y en las personas sin síntomas de ECV, medir la CAC
2) en todas las personas adultas debe considerarse medir la concentración de Lp(a) al menos una vez en la vida
3) en enfermos con riesgo CV alto o muy alto y una concentración de TG de 1,5-5,6 mmol/l (135-499 mg/dl) a pesar del tratamiento con estatina, se debe considerar la administración de éster etílico de EPA 2 g 2 × d en combinación con estatina
4) en personas mayores de ≤75 años, se recomienda administrar estatinas a modo de prevención primaria de acuerdo con el nivel de riesgo CV estimado
5) en los enfermos con diabetes tipo 1 con riesgo CV alto o muy alto, se recomienda administrar estatina
6) antes de iniciar la terapia combinada en los enfermos con diabetes, se debe considerar intensificar el tratamiento con estatina; si el objetivo del tratamiento no se alcanza, se debe considerar la administración de la estatina junto con ezetimiba
7) no se recomienda administrar estatinas a mujeres diabéticas en edad reproductiva que planeen quedarse embarazadas o que no empleen los métodos anticonceptivos adecuados
8) en los enfermos que hayan sufrido un SCA y cuyo nivel de C-LDL supere el nivel objetivo a pesar de usar estatina a dosis máxima tolerada en combinación con ezetimiba, se debe considerar añadir un inhibidor de la PCSK9 pronto después del evento (si fuera posible, durante la hospitalización por el SCA).
 Español
Español
 English
English
 українська
українська




