El herpes zóster es una enfermedad infecciosa causada por el virus varicela-zóster. Es una reactivación de una infección latente por el virus, lo que significa que la enfermedad se presenta en una persona que ha tenido varicela (sin importar la gravedad del curso de la enfermedad). La manifestación principal es un exantema doloroso, habitualmente en el tronco, en una mitad del cuerpo: vesículas con contenido líquido, que se rompen y secan, dejando costras. El tratamiento incluye la administración de fármacos antivirales y analgésicos.
Herpes zóster: información general
El herpes zóster es causado por la reactivación de la infección vírica latente (oculta) por el virus varicela-zóster (VVZ; también denominado virus del herpes humano de tipo 3, VHH-3). Se trata del mismo virus que en la infección primaria causa varicela. Por lo tanto, la enfermedad puede presentarse en todas las personas que han tenido varicela, sin importar la gravedad del curso de la enfermedad.
El herpes zóster es contagioso. Una persona susceptible a la infección puede enfermar de varicela después de tener contacto con un enfermo con herpes zóster.
El herpes zóster se manifiesta por lesiones cutáneas, localizadas típicamente a lo largo de los nervios intercostales de una mitad del cuerpo.
Manifestaciones del herpes zóster: exantema
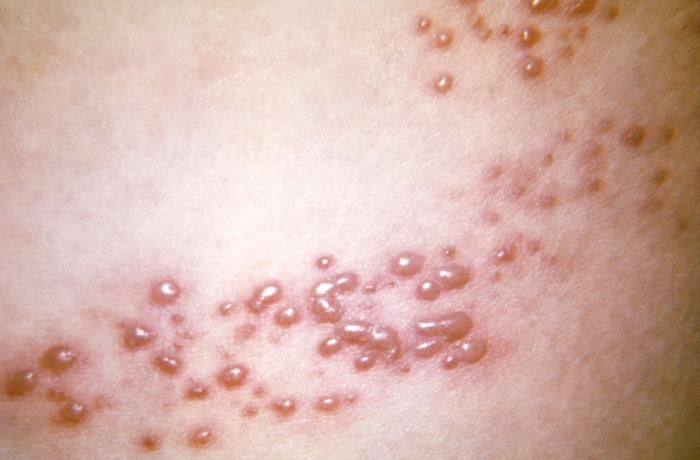
Fig. 1. Exantema maculopapular en el curso de herpes zóster causado por el virus varicela-zóster (VVZ). Foto: Public Health Image Library (PHIL)
El herpes zóster se manifiesta por la presencia unilateral de vesículas dolorosas localizadas de manera característica en los denominados dermatomas, es decir, áreas de la piel inervadas por una raíz espinal. Las lesiones se distribuyen en un lado y normalmente no sobrepasan la línea media del cuerpo. Su localización más común son los nervios intercostales. Antes del desarrollo de lesiones cutáneas, pueden presentarse los síntomas prodrómicos, tales como dolor limitado a un dermatoma (área en la que posteriormente se presentarán lesiones cutáneas): continuo o intermitente, frecuente u ocasional, ardiente, punzante o pulsátil, a veces provocado principalmente por el tacto. Las molestias de la zona pueden incluir prurito cutáneo, hormigueo u otras parestesias (sensaciones desagradables, como quemazón, adormecimiento o picazón). El dolor y las parestesias se presenten durante el día y la noche, y aparecen habitualmente 3-4 días antes de la erupción cutánea. A veces se mantienen durante más de una semana después de la desaparición de las lesiones. Además, puede aparecer fiebre o febrícula, malestar general y cefalea.
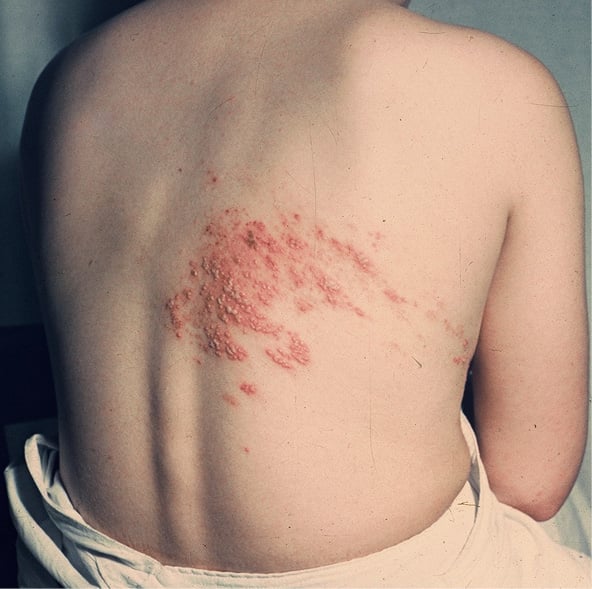
Fig. 2. Herpes zóster clásico en dermatomas torácicos en el lado derecho. Se debe prestar atención a la agrupación de lesiones en la zona inervada por la rama posterior del nervio espinal derecho (foto de la base de datos de la Klinika Pediatrii i Chorób Infekcyjnych UM de Wrocław, Polonia; cortesía del Prof. L. Szenborn [nota de la redacción: debido a las limitaciones de los derechos de autor, la fotografía original fue reemplazada por una fotografía similar, con el acuerdo del editor]).
Herpes zóster: apariencia y duración del exantema
El herpes zóster se caracteriza por la aparición de una erupción, normalmente dolorosa o pruriginosa, típicamente unilateral, que afecta un dermatoma o dermatomas adyacentes, es decir, áreas de la piel inervadas por una sola raíz espinal. Su localización más común es el tronco a lo largo de los nervios intercostales. Normalmente no sobrepasa la línea media del cuerpo. En un alrededor de 1/5 de los enfermos, la erupción afecta a los dermatomas adyacentes. Más raramente, la erupción puede ser de carácter diseminado y afectar a tres o más dermatomas. Este estado, denominado herpes zóster generalizado (diseminado), suele producirse únicamente en personas con inmunodeficiencias. El herpes zóster diseminado puede ser difícil de diferenciar de la varicela.
Al principio, el exantema es eritematoso macular, pero dura poco y es fácil omitirlo. A continuación aparecen agrupaciones de pápulas, que después de 1-2 días se convierten en vesículas con contenido líquido seroso (transparente) o turbio y, posteriormente, en pústulas. Después de los siguientes 4-5 días las vesículas se rompen, dejando erosiones y ulceraciones dolorosas, que se cubren de costras (después de 7-10 días). Las nuevas erupciones aparecen en forma de brotes durante unos 7 días. Después de 3-4 semanas las costras se despegan, con frecuencia dejando cicatrices, decoloración o hiperpigmentación. Las lesiones (erosiones y pequeñas ulceraciones) pueden afectar a las mucosas. El exantema está acompañado de prurito y dolor (igual que en la fase prodrómica) y manifestaciones generales: fiebre, cefalea, malestar general, sensación de cansancio.
¿Cómo se desarrolla el herpes zóster?
El herpes zóster es causado por el virus varicela-zóster (VVZ), que en la infección primaria causa varicela. Una vez que el enfermo se recupera de la varicela, el VVZ permanece latente e inactivo en los ganglios nerviosos dorsales, lo que se denomina latencia del virus. Debido a causas que todavía no se han explicado de forma completa, probablemente a consecuencia de una inmunodeficiencia específica de tipo celular, después de muchos años se produce la replicación y reactivación del VVZ, cuya manifestación clínica es el herpes zóster. La mencionada inmunodeficiencia puede derivarse de una pérdida gradual de la inmunidad relacionada con la edad y el tiempo que haya transcurrido desde la infección primaria, de enfermedades concomitantes que afectan el sistema inmunitario o de la ingesta de fármacos inmunosupresores.
Causas del herpes zóster: factores que favorecen su aparición
El herpes zóster solo se presenta en personas después de una infección por el virus de la varicela-zóster, normalmente a consecuencia de una infección natural y antecedentes de varicela o, con menor frecuencia, a consecuencia de la vacunación contra la varicela.
Uno de los factores de riesgo de desarrollar herpes zóster es la edad. El riesgo de la enfermedad aumenta rápidamente después de la edad de 50 años. Después de los 85 años el riesgo es del 50 %. Igualmente, con la edad aumenta drásticamente el riesgo de desarrollar una de las complicaciones del herpes zóster, la neuralgia posherpética. Por esta razón, los enfermos de edad avanzada con herpes zóster pueden requerir ingreso hospitalario para el tratamiento de las complicaciones de la enfermedad, incluida la neuralgia.
Factores de riesgo de herpes zóster:
- edad por encima de 65 años, sobre todo la 8.a y 9.a década de vida
- neoplasias malignas
- tratamiento inmunosupresor (glucocorticoides, fármacos administrados después del trasplante de órganos)
- tratamiento con estatinas
- diabetes mellitus
- infección por VIH y otras causas de inmunodepresión celular importante.
Los niños presentan un riesgo mayor, en caso de una enfermedad de varicela en la madre durante el embarazo (después de la semana 20 de gestación); en este caso no aparece varicela congénita, pero el VVZ puede reactivarse ya en la edad infantil.
¿Cuál es el riesgo de desarrollar herpes zóster?
Según los datos actuales provenientes de los EE. UU., casi una de cada tres personas a lo largo de su vida desarrollará herpes zóster. La enfermedad puede presentarse en cualquier persona con antecedentes de varicela —incluidos los niños—, pero el riesgo aumenta significativamente con la edad. En la práctica, el herpes zóster es una enfermedad de adultos; casi la mitad de todos los casos se produce en personas mayores de 60 años. Normalmente, una persona a lo largo de la vida experimenta un episodio de herpes zóster. En raras ocasiones, sobre todo ante la presencia de factores favorables, el herpes zóster puede presentarse dos o más veces.
En todo el mundo, la incidencia de herpes zóster se sitúa en el rango de 1,2-3,4 casos por cada 1000 personas al año, alcanzando los valores de 3,9-11,8 por cada 1000 personas entre las personas de >65 años. En los EE. UU., cuya población es de más de 330 millones de habitantes, se registra alrededor de un millón de casos al año. Los ancianos y los pacientes con inmunodepresión constituyen el grupo de mayor riesgo de hospitalización. En los EE. UU., un 30 % de los pacientes hospitalizados por herpes zóster lo constituyen los enfermos con inmunodepresión o los que toman fármacos inmunosupresores. Dado el envejecimiento de la sociedad, el aumento de la incidencia de las enfermedades neoplásicas y la difusión de terapias agresivas (p. ej. el tratamiento biológico de las enfermedades reumáticas), cabe esperar un incremento de la incidencia del herpes zóster.
Debido a su alta contagiosidad, casi todas las personas enfermarán de varicela por lo menos una vez en su vida, siendo así susceptibles a la infección por herpes zóster en etapas posteriores de la vida.
Complicaciones del herpes zóster
Neuralgia posherpética
La complicación más frecuente del herpes zóster es la neuralgia posherpética, que es un dolor crónico localizado en la zona del exantema. La persistencia del dolor a pesar de la desaparición de la erupción constituye la base para el diagnóstico. Es un dolor que persiste durante más de 30 días desde el inicio de la enfermedad o que reaparece después de 4 semanas desde el inicio del exantema. Los pacientes con neuralgia experimentan dolores intensos durante un período de tiempo prolongado: hasta más de diez meses o incluso unos años. El dolor asociado a la neuralgia posherpética puede ser muy intenso, conducir a un deterioro significativo de la calidad de vida y causar alteraciones del funcionamiento del enfermo. Puede acompañarse de prurito. Aunque en la mayoría de los pacientes el dolor se resuelve en un período desde unas semanas hasta unos meses, en algunas personas puede permanecer durante varios años.
El riesgo de aparición de neuralgia tras un herpes zóster aumenta con la edad. Las personas de edad avanzada tienen mayor riesgo de neuralgia y notifican dolores más prolongados y más intensos. La neuralgia posherpética se presenta raras veces en personas por debajo de los 40 años. Según un estudio, el riesgo de neuralgia posherpética es de: 5 % en personas de 22-59 años, 10 % en las de 60-69 años, 17 % en las de 70-79 años, y aumenta hasta el 20 % después de los 80 años. Otros factores pronósticos desfavorables de la neuralgia posherpética incluyen:
- gran intensidad del dolor que acompaña a la erupción en el curso del herpes zóster
- presencia de síntomas prodrómicos
- herpes zóster oftálmico
- erupción cutánea en un área extensa de la piel.
Curso grave del herpes zóster
Es posible el curso grave del herpes zóster. Se ha descrito la forma del herpes zóster hemorrágico, que cursa con hemorragias subcutáneas, y del herpes zóster gangrenoso, en el cual las lesiones cutáneas se rompen, dejando ulceraciones gangrenosas. Las personas con inmunodeficiencias graves pueden desarrollar la forma generalizada (diseminada), en la cual las lesiones cutáneas se distribuyen en el tronco.
El herpes zóster puede provocar complicaciones graves relacionadas con su localización. Si se ve afectada la primera rama del nervio trigémino, se produce el herpes zóster oftálmico, peligroso para la visión.
Herpes zóster oftálmico
El herpes zóster oftálmico es un estado potencialmente perjudicial para la visión. Se produce en caso de afectación del nervio ocular, es decir, la primera rama del nervio trigémino.
Las primeras manifestaciones del herpes zóster oftálmico suelen ser la cefalea, el malestar general y la fiebre. A continuación, puede presentarse dolor unilateral o hipoestesia (disminución de la sensibilidad) del ojo afectado, de la frente y la parte superior de la cabeza.
Junto con la aparición del exantema típico de herpes zóster en la frente, los lados y la punta de la nariz, puede presentarse hiperemia conjuntival (enrojecimiento del ojo), edema palpebral, visión borrosa, dolor y sensación de cuerpo extraño.
Un diagnóstico y tratamiento precoces son esenciales en la prevención de la potencial pérdida de la visión.
Otras complicaciones
En caso de afectación del nervio auditivo (VIII), puede producirse una deficiencia auditiva. En raras ocasiones, el herpes zóster puede afectar a los nervios que inervan las meninges, lo cual conduce al desarrollo de la meningitis. Una complicación del herpes zóster que afecta a los nervios esplácnicos es el compromiso de órganos internos, que puede acompañarse de neumonía, hepatitis, así como llevar a una necrosis aguda de órganos internos. Muy raras veces el herpes zóster puede llevar también al desarrollo de encefalitis.
Las demás complicaciones del herpes zóster incluyen sobreinfecciones bacterianas de lesiones cutáneas, normalmente por estafilococos (Staphylococcus aureus) o, con menor frecuencia, estreptococos (estreptococos β-hemolíticos del grupo A), y las parálisis de los nervios periféricos y de los pares craneales afectados.
Las personas con inmunodeficiencia o las que toman fármacos de acción inmunosupresora son más susceptibles a desarrollar complicaciones del herpes zóster. Por lo general, en dichas personas el exantema es más intenso y más prolongado. Los enfermos con inmunodepresión tienen mayor riesgo de desarrollar herpes zóster diseminado.
En casos raros, en personas con inmunodeficiencia, el herpes zóster puede causar complicaciones neurológicas, como p. ej. meningoencefalitis, que pueden tener un curso grave.
Un 1-4 % de los enfermos con herpes zóster requiere ingreso hospitalario debido a las complicaciones asociadas. Los ancianos y los pacientes con inmunodeficiencia constituyen el grupo de mayor riesgo de hospitalización.
Secuelas permanentes del herpes zóster
Las secuelas permanentes del herpes zóster incluyen alteraciones auditivas (pérdida auditiva unilateral), empeoramiento de la agudeza visual o pérdida de la visión relacionada con la cicatrización de la córnea, parálisis de los pares craneales (p. ej. los que inervan los músculos del globo ocular: nervio oculomotor [III], troclear [IV], abducens [VI]; del nervio facial [VII] o trigémino [V]), parálisis de los nervios periféricos, complicaciones neurológicas tras una encefalitis, así como muerte.
Muerte por herpes zóster
En los EE. UU. el herpes zóster es la causa principal de muerte en unos 100 casos al año. Casi todas las muertes se presentan en personas de edad avanzada o con inmunodepresión.
Contagiosidad del herpes zóster
El VVZ, responsable del herpes zóster, puede transmitirse de una persona con herpes zóster activo a una persona susceptible a la infección por VVZ, es decir, una que todavía no ha tenido varicela. En estos casos puede producirse varicela, pero no puede desarrollarse directamente el herpes zóster. El herpes zóster es mucho menos contagioso que la varicela, y el riesgo de una infección por VVZ después del contacto con un enfermo es bajo. El VVZ se transmite por contacto directo con el líquido que se encuentra en las erupciones del herpes zóster (vesículas), mientras que un contacto breve y accidental no constituye un riesgo. Los enfermos con herpes zóster son contagiosos para el entorno en la fase ampollosa, pero no lo son antes de la aparición del exantema ni una vez las vesículas hayan secado para formar costras. Se recomienda que el enfermo con herpes zóster tape la erupción cutánea con la ropa, reduciendo así de manera significativa la contagiosidad. Las personas con riesgo elevado de curso grave de varicela son: embarazadas, niños prematuros de madres susceptibles de enfermar de varicela, niños nacidos antes de la semana 28 del embarazo o de peso corporal por debajo de 1000 g, independientemente de si la madre había tenido varicela o había recibido vacuna, así como pacientes con inmunodepresión, independientemente de la edad.
Tratamiento del herpes zóster
Se utilizan fármacos antivirales, que disminuyen la intensidad y la duración de las manifestaciones del herpes zóster. La eficacia del tratamiento es posible en caso del inicio precoz, lo antes posible después de la aparición de exantema. Sin embargo, no se ha demostrado la eficacia del tratamiento antiviral en la prevención de la complicación más importante, es decir, la neuralgia posherpética. El tratamiento del dolor es sintomático.
Tratamiento antiviral
El tratamiento antiviral disminuye la intensidad y la duración de las manifestaciones del herpes zóster. Están disponibles algunos fármacos antivirales (aciclovir, valaciclovir, famciclovir), que pueden reducir la duración y la gravedad de la enfermedad. La eficacia del tratamiento es posible en caso del inicio precoz, es decir, lo antes posible después de la aparición de exantema, de preferencia el primer día. El tratamiento con aciclovir dura 7-10 días, y con valaciclovir, 7 días. Sin embargo, no se ha demostrado la eficacia del tratamiento antiviral en la prevención de la neuralgia posherpética.
Tratamiento del dolor
En el tratamiento del dolor se utilizan fármacos analgésicos, como paracetamol, antinflamatorios no esteroideos (p. ej. ibuprofeno, diclofenaco, ketoprofeno). Si en dolor es muy intenso y los analgésicos mencionados no son eficaces, el médico puede prescribir fármacos más potentes, es decir, opioides, gabapentina, amitriptilina, a veces también glucocorticoides. No se recomiendan fármacos tópicos —antivirales, antibióticos ni analgésicos— en forma de polvo ni pastas.
Los baños y fármacos antihistamínicos pueden aliviar el prurito que acompaña al exantema.
¿Es posible una recidiva de herpes zóster?
Sí, los antecedentes de herpes zóster no protegen contra la enfermedad en el futuro. Se estima que el riesgo de recidiva de herpes zóster en los 8 años posteriores a la enfermedad son de un 6-8 %.
Prevención del herpes zóster
La vacunación preventiva es el único método de reducción del riesgo de herpes zóster, junto con el riesgo del síndrome doloroso persistente, que puede ser la consecuencia de la enfermedad. La vacunación permite prevenir la varicela, lo que disminuye el riesgo de un futuro herpes zóster. También existe una vacuna que previene la aparición del herpes zóster en concreto, en personas con antecedentes de varicela.
La vacuna Shingrix contra el herpes zóster es una vacuna inactivada. La vacunación está recomendada para personas mayores de 50 años, así como para personas mayores de 18 años con factores de riesgo de herpes zóster (p. ej. inmunodeficiencia celular primaria o adquirida, enfermedades cardíacas, pulmonares o hepáticas crónicas, diabetes mellitus, enfermedades inflamatorias autoinmunes), con antecedentes de varicela o que han recibido una vacuna atenuada contra el VVZ.
 Español
Español
 English
English
 українська
українська




