Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуСкорочення: 6MWT (6 minute walk test) — тест 6-хвилинної ходьби, CPAP (continuous positive airway pressure) — постійний позитивний тиск у дихальних шляхах, EPAP (expiratory positive airway pressure) — позитивний тиск на видиху, FEV1 (forced expiratory volume in 1second; ОФВ1) — об’єм форсованого видиху під час першої секунди, FVC (forced vital capacity; ФЖЄЛ) — форсована життєва ємність, ГК — глюкокортикоїд(и), HFNOT (high-flow nasal oxygen therapy) — високопоточна назальна киснева терапія, IPAP (inspiratory positive airway pressure) — позитивний тиск при вдиху, NIV (non-invasive ventilation) — неінвазивна вентиляція, OP (organising pneumonia) — організуюча пневмонія; PaO2 — парціальний тиск кисню в артеріальній крові, RV (residual volume) — залишковий об'єм, SpO2 — насичення гемоглобіну артеріальної крові киснем, вимірюване за допомогою пульсоксиметра; КТ — комп'ютерна томографія, TLC (total lung capacity; ЗЄЛ) — загальна ємність легень
На четвертому місяці збереження симптомів (102-й день) пацієнт знову звернувся до пульмонолога в поліклініку для контрольного огляду. Він скаржився на все ще помірну задишку, що утримувалася, дуже докучливий кашель (більш інтенсивний, ніж під час інфекції) та хронічну сильну втому. SpO2 у спокої коливався від 83% до 88%. При аналізі газів крові виявлена стійка тотальна дихальна недостатність. Функціональні дослідження легень показали покращення (табл. 1 — 102-й день симптомів). Лікування пірфенідоном продовжували протягом наступних 10 днів, а після 40 днів застосування його було припинено через витрати, що перевищували фінансові можливості (препарат використовується off-label, тому реімбурсації не підлягає) та відсутність явної клінічної ефективності. Продовжували NIV та тромбопрофілактику.
На наступний прийом хворий звернувся через 2 місяці, після 3-тижневої легеневої реабілітації в реабілітаційному відділенні, де застосовувалася реабілітація, адаптована до стану хворого. Після реабілітації він повідомив про значне поліпшення самопочуття та кращу переносимість фізичних навантажень. Гіперкапнії не було і можна було припинити NIV. Пацієнт користувався кисневим концентратором лише під час фізичних навантажень.
Крім того, чоловік продовжував скаржитися на сухий нападоподібний кашель. З цієї причини на кілька тижнів раніше було введено будесонід в небулайзерній терапії, який зменшив вираженість кашлю. SpO2 становило 93%, при газометрії ознак дихальної недостатності не виявлено. У функціональних пробах, проведених на 164-й день від початку захворювання, виявлено поліпшення функції легень (табл. 1). Вперше вдалося провести тест 6-хвилинної ходьби (6-MWT), який показав коротку дистанцію ходьби та зниження SpO2 під час фізичного навантаження. Скасовано застосування п/о ГК, дозу якого попередньо знижували (загалом препарат застосовували близько 3 місяців).
|
Показник |
День симптомів | ||||
|
75-й |
102-й |
167-й |
244-й |
328-й | |
|
DLCO SB K A/N% |
16 |
29 |
53 |
53 |
67 |
|
DLCO SB K P |
<1 |
<1 |
<1 |
<1 |
1 |
|
FEV1 Akt |
1,53 |
1,73 |
2,2 |
2,43 |
2,75 |
|
FEV1 A/N% |
43 |
48 |
62 |
68 |
77 |
|
FVCex Akt |
1,67 |
1,95 |
2,3 |
2,68 |
3,04 |
|
FVCex A/N% |
36 |
43 |
50 |
59 |
66 |
|
FEV1% FVCex |
91,62 |
88,72 |
95,65 |
90,67 |
90,46 |
|
TLC Akt |
3,49 |
3,11 |
3,81 |
4,31 |
4,55 |
|
TLC A/N% |
52 |
46 |
56 |
64 |
67 |
|
TLC P |
<1 |
<1 |
<1 |
<1 |
<1 |
|
RV |
1,82 |
1,25 |
1,41 |
1,57 |
1,51 |
|
RV% TLC |
52,15 |
40,19 |
37,01 |
36,43 |
33,19 |
|
6-MWT |
а |
а |
195 мб |
не виконано |
не виконано |
|
a Вправа була припинена через сатурацію у спокої 83%. б Перший раз пацієнт був у стані реалізувати 6-MWT, який завершився за 3 хвилини через зниження SpO2 <80%. 6-MWT — тест 6-хвилинної ходьби, DLCO — легенева газодифузійна здатність, FEV1 — об’єм форсованого видиху під час першої секунди , FVC — форсована життєва ємність, RV — залишковий об'єм, SpO2 - насичення артеріального гемоглобіну киснем, виміряне пульсоксиметром, TLC — загальна ємність легень | |||||
Програми легеневої реабілітації пацієнтів після COVID-19 включають, зокрема: тренування витривалості, вправи: дихальні, ефективного кашлю, загальнооздоровчі, на свіжому повітрі, а також постукування грудної клітки, постуральний дренаж, тренування ходьби, бальнеотерапія та релаксаційний тренінг. Ефективність реабілітації оцінюють шляхом порівняння результатів досліджень (включаючи 6-MWT, шкалу вираженості задишки, спірометрію, функціональну оцінку за Бартелем), проведених на початку та в кінці госпіталізації. У розглянутому випадку реабілітація дала дуже хороші результати.
Під час контрольного візиту через 2,5 місяці пацієнт повідомив про хороше самопочуття, йому більше не потрібен портативний кисневий концентратор, яким він раніше користувався для кожного виду активності. В дослідженнях легеневої функції спостерігалося подальше покращення (табл. 1 — 244-й день симптомів).
Під час фізикального обстеження лікар розширив збір анамнезу щодо наявності симптомів апное уві сні. Пацієнт раніше не повідомляв про симптоми цього захворювання (слід пам’ятати, що протягом тривалого часу використовувалась NIV, яка усуває симптоми СОАС), але лікар, деталізуючи анамнез, довідався, що зараз чоловік хропе вночі і прокидається дуже втомленим. У зв’язку з цим було призначено полісомнографічне дослідження.
Ще один плановий візит відбувся через 2,5 місяці. Хворий почувався добре, відзначив значне покращення фізичного стану. Під час аускультації легеневих полів біля основи обох легенів вислуховувалось везикулярне дихання з наявністю крепітацій. За результатами полісомнографічного дослідження діагностовано тяжке обструктивне апное сну з супутнім падінням сатурації до 66%. Пацієнта відібрано для спроби проведення лікування респіраторною підтримкою з постійним позитивним дихальним тиском (CPAP) та оцінки її ефективності. Крім того, рекомендовано також зниження маси тіла
Клінічну картину обструктивного апное сну можна розділити на денні симптоми (надмірна сонливість, ранковий головний біль, пов’язаний з гіпоксемією та гіперкапнією під час сну, розлади пам’яті та концентрації, зниження лібідо) та нічні симптоми (напр., хропіння, епізоди апное, нічна пітливість, задишка або задуха під час сну).
Обструктивне апное сну діагностується на підставі результату полісомнографії та оцінки наявності симптомів за критеріями AASM:
1) ≥15 респіраторних епізодів (апное, гіпопное, пробудження через дихальні зусилля) на годину сну, незалежно від наявності клінічних симптомів
2) ≥5 респіраторних епізодів на годину сну з 1-м із симптомів (надмірна денна сонливість, пробудження з відчуттям зупинки дихання, гучне хропіння).
Тяжкий СОАС може викликати денну сонливість навіть у ситуаціях, що вимагають високої концентрації (розмова, керування транспортним засобом), погіршує якість життя пацієнтів, підвищує ризик розвитку артеріальної гіпертензії та інших серцево-судинних захворювань.
Під час наступного візиту спостерігалося подальше поступове покращення переносимості фізичного навантаження, а також помітне покращення у дослідженнях легеневої функції (табл. 1 — дослідження на 328-й день). КТ грудної клітки все ще виявила неповну аерацію легеневої паренхіми, бронходилатацію та ураження, що вказують на фіброз — рис. 1. Пацієнт добре переносив лікування CPAP, повідомляючи, що він краще спить вночі та відчуває меншу втому. Хворий залишається під наглядом пульмонолога в поліклініці.
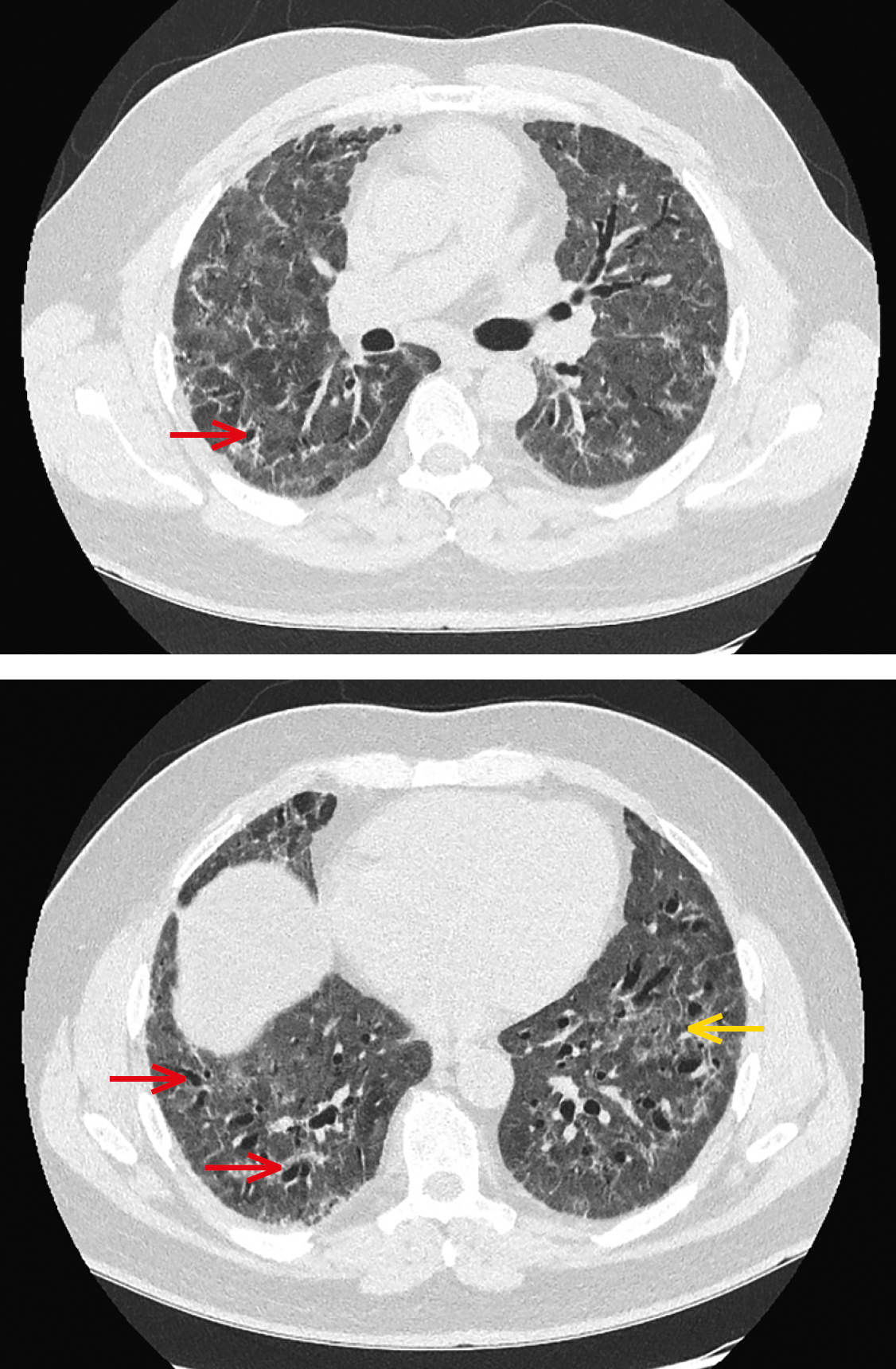
Рисунок 1. Томографія грудної клітки через 10 місяців від початку захворювання. В обох легенях периферично помітні фіброзні ретикулярні ураження (жовта стрілка) та тракційні бронхоектази (червоні стрілки)