Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуВід Редакції: У даній статті представлено вибрану практичну інформацію щодо профілактики серцево-судинних захворювань та їх лікування. Після кожної рекомендації у квадратних дужках вказано його силу та якість даних, на яких вона базується, відповідно до класифікації, представленої у таблиці.
Скорочення: АВК — антагоніст вітаміну К, АГ — артеріальна гіпертензія, АКШ — аортокоронарне шунтування, АМР — антагоніст мінералокортикоїдних рецепторів, АСК — ацетилсаліцилова кислота, БРА — блокатор рецептора ангіотензину, ГКС — гострий коронарний синдром, ГПП‑1 — глюкагоноподібний пептид 1, ДАТ — діастолічний артеріальний тиск, ДПП‑4 — дипептидилпептидаза-4, ЕКГ — електрокардіограма, іАПФ — інгібітор ангіотензинперетворюючого ферменту, ІКД — імплантований кардіовертер-дефібрилятор, КПІ — кісточково-плечовий індекс, КТ — комп’ютерна томографія, КТ-ангіографія — комп’ютерна томографічна ангіографія, КХ — коронарна хвороба, ЛЗ — лікарський засіб, ЛКА — ліва коронарна артерія, МР — магнітний резонанс, МРТ — магнітно-резонансна томографія, НОАК — нові оральні антикоагулянти не антагоністи вітаміну К, ПГТТ — пероральний глюкозо-толерантний тест, ППІ — пальце-плечовий індекс, ПТГ — порушена толерантність до глюкози, РААС — ренін-ангіотензин-альдостеронова система, рШКФ — розрахована швидкість клубочкової фільтрації, САТ — систолічний артеріальний тиск, СН — серцева недостатність, СРТ — серцева ресинхронізуюча терапія, СРТ‑ІКД — ресинхронізуюча терапія з функцією дефібриляції, СС — серцево-судинний, ССЗ — серцево-судинне захворювання, ССР — серцево-судинний ризик, УЗД — ультразвукове дослідження, ФВЛШ — фракція викиду лівого шлуночка, ФП — фібриляція передсердь, ХАНК — хвороба артерій нижніх кінцівок, ХС ЛПВЩ — холестерин ліпопротеїдів високої щільності, ХС ЛПНЩ — холестерин ліпопротеїдів низької щільності, ХХН — хронічна хвороба нирок, ЦД — цукровий діабет, ЦД1 — цукровий діабет 1-го типу, ЦД2 — цукровий діабет 2-го типу, ЧКВ — черезшкірне коронарне втручання, ШКТ — шлунково-кишковий тракт, CLTI (chronic limb‑threatening ischaemia) — загрозлива для кінцівки хронічна ішемія, DAPT (dual antiplatelet therapy) — подвійна антитромбоцитарна терапія, DES (drug‑eluting stent) — стент, який вивільняє лікарський засіб, ESC — European Society of Cardiology, HbA1c — глікозильований гемоглобін, HFmrEF (heart failure with mid‑range ejection fraction) — серцева недостатність із помірно зниженою фракцією викиду лівого шлуночка, HFpEF (heart failure with preserved ejection fraction) — серцева недостатність зі збереженою фракцією викиду лівого шлуночка, HFrEF (heart failure with reduced ejection fraction) — серцева недостатність зі зниженою фракцією викиду лівого шлуночка, LAD (left anterior descending coronary artery) — ліва передня низхідна коронарна артерія, PCSK9 (proprotein convertase subtilisin/kexin type 9) — пропротеїнова конвертаза субтилізин/кексинового типу 9, SGLT‑2 (sodium‑glucose co‑transporter 2) — натрій-глюкозний котранспортер 2-го типу
У хворих із серцево-судинними захворюваннями (ССЗ) скринінгові дослідження для виявлення цукрового діабету 2-го типу (ЦД2) рекомендують починати з визначення відсотка HbA1c і/або визначення концентрації глюкози у плазмі крові натщесерце, а якщо результати цих досліджень не є однозначними — додатково провести пероральний глюкозо-толерантний тест (ПГТТ) [I/A].
Для діагностування порушеної толерантності до глюкози рекомендують провести ПГТТ [I/A].
Цукровий діабет (ЦД) слід діагностувати на основі результату HbA1c і/або концентрації глюкози в плазмі крові натщесерце, а якщо результати цих досліджень не є однозначними – на основі результату ПГТТ [I/B].
|
клас (сила) рекомендації | |||
|
I |
наукові дані або широко прийнятий погляд вказують на те, що діагностична або терапевтична тактика являється корисною та ефективною (що означає: рекомендується/показана) | ||
|
II |
наукові дані або погляди щодо придатності чи ефективності визначеної діагностичної або терапевтичної тактики є суперечливими | ||
|
|
IIa |
наукові дані або погляди вказують на корисність або ефективність визначеної діагностичної чи терапевтичної тактики (що означає: необхідно зважити застосування) | |
|
IIb |
корисність або ефективність визначеної діагностичної чи терапевтичної тактики слабше підтверджена науковими даними або поглядами (що означає: можна розглянути застосування) | ||
|
III |
наукові дані або широко прийнятий погляд вказують на те, що визначена діагностична або терапевтична тактика не являється корисною ані ефективною, а в деяких випадках може бути шкідливою (що означає: не рекомендується) | ||
|
рівень доказовості даних | |||
|
A |
дані походять з численних рандомізованих досліджень або метааналізів | ||
|
B |
дані походять з одного рандомізованого дослідження або з великих досліджень без рандомізації | ||
|
C |
узгоджена думка експертів або дані походять з малих досліджень чи з ретроспективних досліджень або реєстрів | ||
ЦД — це незалежний фактор серцево-судинного ризику (ССР), асоціюється з удвічі вищим ризиком судинних подій.
ССР у хворих із ЦД залежить від віку, тривалості ЦД і співіснування інших факторів ризику та захворювань.
Дуже високий ризик (10‑річний ризик фатальних ССЗ >10 %) мають хворі на ЦД:
1) із супровідними ССЗ
2) з органним ушкодженням, напр. з протеїнурією або нирковою недостатністю (розрахована швидкість клубочкової фільтрації [рШКФ] <30 мл/хв/1,73 м2), гіпертрофією лівого шлуночка серця, ретінопатією
3) із ≥3-ма серйозними факторами ризику (старший вік, артеріальна гіпертензія [АГ], дисліпідемія, тютюнопаління, ожиріння)
4) із цукровим діабетом 1-го типу (ЦД1) тривалістю >20-ти років та раннім дебютом.
Решта хворих на ЦД (хворі з додатковим кардіоваскулярним фактором, у яких ЦД триває ≥10-ти років та відсутні органні ушкодження) здебільшого мають високий ССР (10‑річний ризик фатальних ССЗ 5–10 %). Хворі віком <35-ти років (із ЦД1) і <50-ти років (із ЦД2) без інших серйозних факторів ризику мають середній ризик.
Рутинна оцінка мікроальбумінурії показана для ідентифікації хворих із ризиком розвитку дисфункції нирок або високим ризиком виникнення ССЗ у майбутньому [I/B].
Виконання ЕКГ у спокої рекомендують хворим із ЦД та діагностованою АГ, або у яких існує підозра на ССЗ [I/C].
З метою оцінки факторів, що модифікують ССР:
1) слід зважити оцінку наявності атеросклеротичних бляшок у сонних і стегнових артеріях за допомогою УЗД артерій у безсимптомних хворих із ЦД [IIa/B]
2) можна зважити оцінку індексу коронарного кальцію (CAC) за допомогою комп’ютерної томографії (TK) у безсимптомних хворих із ЦД, які мають середній ризик [IIb/B]
3) можна зважити вимірювання кісточково-плечового індексу (КПІ) [IIb/B]
4) можна зважити виконання КТ або магнітно-резонансної томографії (МРТ) сонних або стегнових артерій з метою виявлення атеросклеротичних бляшок у хворих із ЦД, які мають середній або високий ССР [IIb/B].
Можна зважити проведення КТ-ангіографії коронарних артерій або функціональної візуалізації (радіонуклідна візуалізація перфузії міокарда, МРТ серця зі стрес-тестом або стрес-ехокардіографію [з навантаженням чи фармакологічну]) у безсимптомних хворих із ЦД у рамах скринінгового дослідження для виявлення коронарної хвороби (КХ) [IIb/B].
Для оцінки ССР не рекомендують:
1) скринінгового дослідження вимірювання товщини комплексу інтима-медіа [III/A]
2) рутинного визначення біомаркерів у крові [III/B]
3) використання у хворих із ЦД шкал ризику, створених для загальної популяції [III/C].
Рекомендують втручання, які полягають у зміні стилю життя з метою відтермінувати або попередити конверсію предіабету, зокрема порушеної толерантності до глюкози (ПТГ), у ЦД2 [I/A].
У межах зміни стилю життя рекомендують:
1) припинення тютюнопаління (контрольоване, з використанням структуризованих порад) у всіх хворих із ЦД та предіабетом [I/A]
2) обмеження вживання калорій з метою зменшення надмірної маси тіла у хворих із предіабетом або ЦД (повсюдно визнаною метою для осіб із ожирінням вважається зниження стартової маси тіла на 5 %) [I/A]
3) виконання фізичного навантаження середньої чи значної інтенсивності, особливо поєднання аеробних та силових вправ, упродовж ≥150 хв/тиж. з метою попередження або контролю ЦД (рекомендують, щоб усі пацієнти скоротили час перебування у сидячому положенні завдяки виконанню перерв тривалістю ≥10 хв, під час яких виконуватимуть фізичне навантаження помірної чи більшої інтенсивності [еквівалент приблизно 1000 кроків]), за винятком наявності до цього протипоказань, напр. у разі супровідних тяжких захворювань чи короткої прогнозованої виживаності [I/A].
Слід зважити застосування середземноморської дієти, багатої поліненасиченими та мононенасиченими жирними кислотами, з метою зниження ризику СС подій [IIa/B].
Не рекомендують поповнювати вітаміни чи мікроелементи для зниження ризику розвитку ЦД або ризику ССЗ у хворих із ЦД [III/B].
Більш строгий контроль глікемії на початковому етапі ЦД у молодших хворих призводить до зниження частоти СС подій впродовж 20-ти років.
Менш строгі терапевтичні цілі слід зважити в індивідуальному порядку в осіб похилого віку та у хворих із серйозними супровідними захворюваннями чи з занедбаним ССЗ.
Рекомендують:
1) строгий контроль глікемії, спрямований на збереження наближеного до норми показника HbA1c (<7,0 % [<53 ммоль/моль]) для того, щоб зменшити мікроангіопатичні ускладнення у хворих із ЦД [I/A]
2) цільовий показник HbA1c визначати в індивідуальному порядку, із врахуванням тривалості ЦД, наявності супровідних захворювань та віку [I/C]
3) уникати гіпоглікемії [I/C].
Необхідно розглянути:
1) запланований самостійний моніторинг глікемії і/або постійний моніторинг глікемії, що має на меті полегшити її оптимальний контроль [IIa/A]
2) визначення цільового показника HbA1c <7,0 % (<53 ммоль/моль) для попередження макроангіопатичних ускладнень у хворих із ЦД [IIa/C].
Оптимальний контроль артеріального тиску зменшує ризик макро- і мікроангіопатичних ускладнень.
У хворих із ЦД застосування антигіпертензивних ЛЗ рекомендують, якщо офісний артеріальний тиск становить >140/90 мм рт. ст. [I/A]. Рекомендують, щоб лікування хворих із АГ i ЦД проводити в індивідуальному порядку. Терапевтична ціль — прагнути до систолічного артеріального тиску (САТ) 130 мм рт. ст. i <130 мм рт. ст., якщо добре переноситься, однак не <120 мм рт. ст. У хворих похилого віку (>65-ти років) цільовим є досягнення САТ в діапазоні 130–139 мм рт. ст. [I/A]. Цільовий САТ <130 мм рт. ст. можна розглянути у хворих із особливо високим ризиком цереброваскулярних подій, наприклад з інсультом в анамнезі [IIb/C].
Рекомендують, щоб цільовий показник діастолічного артеріального тиску (ДАТ) становив <80 мм рт. ст., однак не <70 мм рт. ст. [I/C].
У хворих із АГ i ЦД чи предіабетом рекомендують застосувати зміни стилю життя (зменшення маси тіла у разі надмірної маси тіла, збільшення фізичної активності, обмеження вживання алкоголю та натрію, збільшене вживання фруктів [напр. 2–3 порції], овочів [напр. 2–3 порції] або молочних продуктів із низьким вмістом жиру) [I/A]. Для лікування АГ у хворих із ЦД, особливо за наявності мікроальбумінурії, альбумінурії, протеїнурії чи гіпертрофії лівого шлуночка, рекомендують застосування блокатора ренін-ангіотензин-альдостеронової системи (РААС), тобто інгібітора ангіотензин-перетворюючого ферменту (іАПФ) або блокатора рецептора ангіотензину (БРА) [I/A]. Рекомендують, щоб лікування починати з комбінації блокатора РААС з блокатором кальцієвих каналів чи тіазидним/тіазидоподібним діуретиком [I/A].
Необхідно зважити можливість надання переваги блокаторам РААС напротивагу β‑блокаторам чи діуретикам у хворих із порушеною глікемією натще або ПТГ з метою зниження ризику розвитку ЦД [IIa/A].
Слід врахувати вплив агоністів рецептора глюкагоноподібного пептиду 1 (ГПП‑1) та інгібіторів натрій-глюкозного котранспортера 2-го типу (SGLT‑2) на артеріальний тиск [IIa/C]; під час досліджень виявлено, що вказані ЛЗ знижують тиск.
Необхідно зважити можливість того, щоб хворі з ЦД, які отримують антигіпертензивну терапію, самостійно моніторували артеріальний тиск у домашніх умовах для того, щоб перевірити, чи контроль артеріального тиску є відповідним [IIa/C]. Необхідно зважити 24‑годинне амбулаторне моніторування артеріального тиску для оцінки неправильних добових змін тиску та оптимізації лікування АГ [IIa/C].
Цільові показники концентрації ХС ЛПНЩ у хворих із ЦД2 залежать від ССР у даного хворого. У випадку ССР (категорії при ЦД — див. вище):
1) середнього — цільова концентрація ХС ЛПНЩ повинна складати <2,5 ммоль/л (100 мг/дл) [I/A]
2) високого — <1,8 ммоль/л (70 мг/дл) або концентрація ХС ЛПНЩ повинна знизитись на ≥50 % [I/A]
3) дуже високого — <1,4 ммоль/л (<55 мг/дл) або концентрація ХС ЛПНЩ повинна знизитись на ≥50 % [I/B].
Додатково у хворих на ЦД2 рекомендують, щоб цільова концентрація ХС не-ЛПВЩ складала <2,2 ммоль/л (<85 мг/дл) у разі дуже високого ССР та <2,5 ммоль/л (<100 мг/дл) при високому ССР [I/B].
Рекомендують, щоб застосовувати статин як гіполіпемізуючий ЛЗ першої лінії у хворих на ЦД із високою концентрацією ХС ЛПНЩ, а дозування статину визначати в залежності від ССР та рекомендованої цільової концентрації ХС ЛПНЩ (або ХС не-ЛПВЩ) [I/A]. Застосування статину у хворих із ЦД1 та високим ССР необхідно зважити незалежно від стартової концентрації ХС ЛПНЩ [IIa/A], а можна розглянути у безсимптомних хворих із ЦД1 у віці старше 30-ти років [IIb/C]. Не рекомендують застосовувати статини у жінок фертильного віку [III/A].
Якщо не вдається досягнути цільової концентрації ХС ЛПНЩ за допомогою статину, рекомендують додати езетиміб [I/B]. Перед призначенням комбінованої терапії необхідно зважити інтенсифікацію терапії статином [IIa/C].
У хворих із дуже високим ССР, у яких висока концентрація ХС ЛПНЩ зберігається попри лікування статином у максимально переносимій дозі у комбінації з езетимібом та у хворих із непереносимістю статинів рекомендують застосувати інгібітор PCSK9 [I/A].
У хворих із низькою концентрацією ХС ЛПВЩ та високою концентрацією тригліцеридів необхідно зважити втручання, яке полягає у зміні стилю життя (з акцентом на зниження маси тіла та зменшене вживання вуглеводів, що швидко всмоктуються, і алкоголю) та застосування фібрату [IIa/B].
У рамах первинної профілактики застосування ацетилсаліцилової кислоти (АСК):
1) у дозі 75–100 мг/добу можна розглянути у хворих на ЦД із високим або дуже високим ССР, за умови відсутності протипоказань (кровотеча зі шлунково-кишкового тракту [ШКТ], пептична виразка впродовж останніх 6-ти місяців, активне захворювання печінки, гіперчутливість до АСК в анамнезі) [IIb/A]
2) не рекомендується у хворих на ЦД із середнім ССР [III/B].
Під час вживання АСК у низькій дозі необхідно зважити застосування інгібітора протонної помпи з метою профілактики кровотечі з ШКТ [IIa/A].
Лікування, спрямоване на численні фактори ризику
Зниження всіх 3-х показників — HbA1c, САТ та концентрації ліпідів — знижує частоту серцево-судиних подій на 75 %.
У хворих на ЦД i ССЗ необхідно зважити підхід, що полягає у впливі на всі фактори ризику і прагненні до визначених терапевтичних цілей (див. вище і рис. 1) [IIa/B].
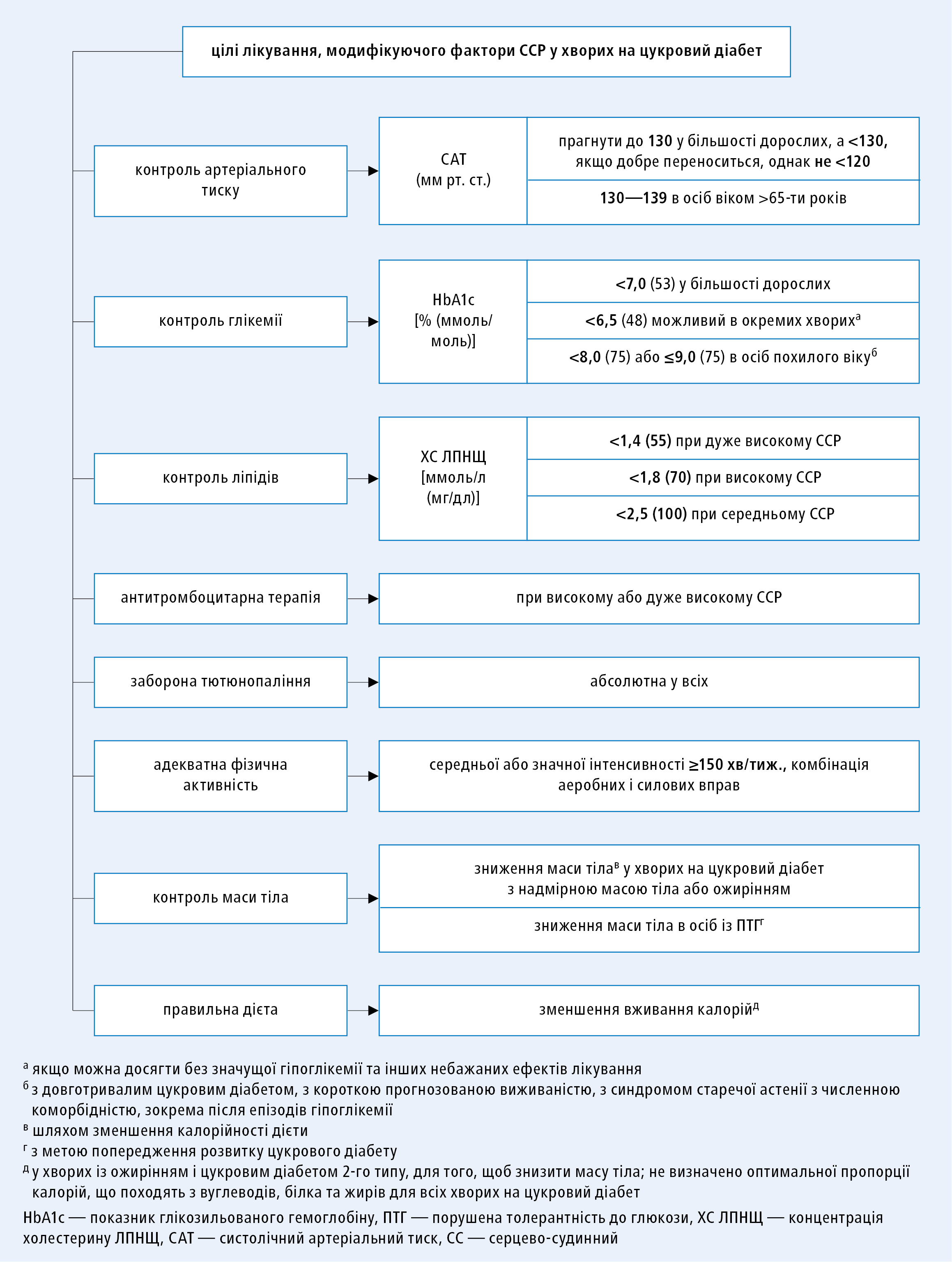
Рисунок 1. Вплив на фактори серцево-судинного ризику і терапевтичні цілі у хворих на цукровий діабет
Порушення вуглеводного обміну повсюдно спостерігаються у хворих із гострими коронарним синдромами (ГКС) та у хворих із хронічними коронарними синдромами та асоціюються з поганим прогнозом. Приблизно 20–30 % хворих із КХ мають діагностований ЦД, а серед решти з них навіть у 70 % після ПГТТ діагностують ЦД або ПТГ.
Гіпоглікемізуюча терапія
Наукові дані вказують на те, що поліпшення контролю глікемії відтерміновує та зменшує прогресування та (за деяких умов) може частково нормалізувати параметри мікроангіопатичних ускладнень у хворих на ЦД. Виявлено корисний вплив інгібіторів SGLT‑2 та агоністів рецептора ГПП‑1 на ССР, що обумовлено не лише зниженням концентрації глюкози в крові.
Вибір гіпоглікемізуючого ЛЗ залежить від наявності ССЗ і величини ССР — див. рис. 2.
1. Інгібітори SGLT‑2: рекомендують застосування емпагліфлозину, канагліфлозину або дапагліфлозину у хворих на ЦД2 із супровідним ССЗ або з дуже високим ССР з метою зниження цього ризику [I/A], a емпагліфлозину у хворих на ЦД2 та ССЗ також із метою знизити ризик смерті [I/B].
2. Агоністи рецептора ГПП-1: рекомендують застосування ліраглутиду, семаглутиду або дулаглутиду у хворих на ЦД2 із супровідним ССЗ або з дуже високим ССР з метою зниження цього ризику [I/A], а ліраглутиду також із метою знизити ризик смерті [I/B].
3. Бігуаніди: необхідно зважити застосування метформіну у хворих на ЦД2, із надмірною масою тіла та без ССЗ, які мають середній ССР [IIa/C].
4. Інсулін: застосування інсулінотерапії з метою компенсації глікемії необхідно зважити у хворих із ГКС, у яких спостерігається значуща гіперглікемія (>10 ммоль/л [180 мг/дл]), а також прагнути до цільових показників глікемії, які визначають із врахуванням супровідних захворювань [IIa/C].
5. Похідні тіазолідиндіону: застосування похідних тіазолідиндіону у хворих із серцевою недостатністю (СН) не рекомендується [III/A].
6. Інгібітори дипептидилпептидази-4 (ДПП-4): застосування саксагліптину у хворих на ЦД2, які мають високий ССР, не рекомендується [III/B].
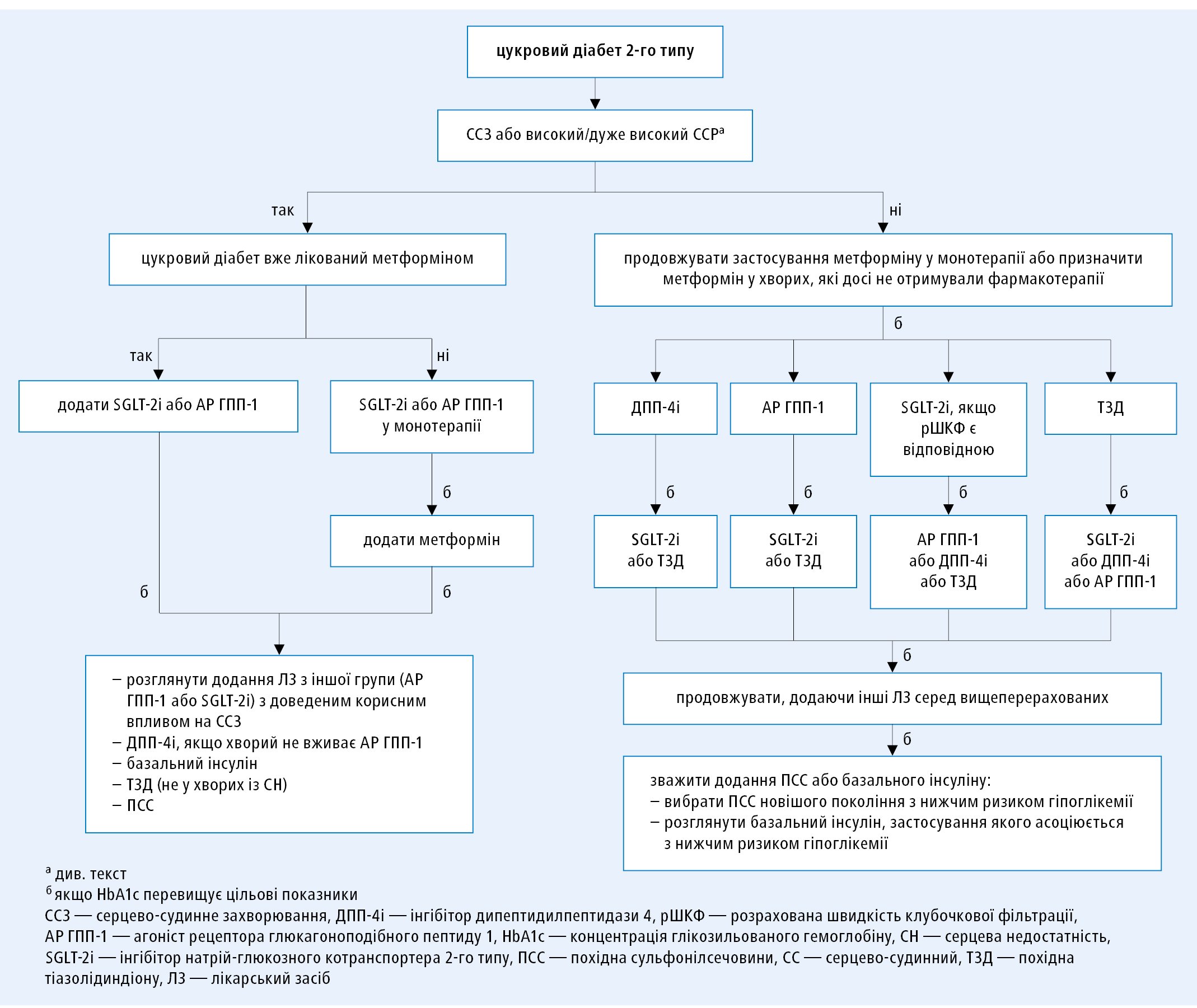
Рисунок 2. Алгоритм застосування антидіабетичних ЛЗ в залежності від наявності серцево-судинних захворювань i серцево-судинного ризику
Фармакологічне лікування
У хворих na ЦД i КХ рекомендують застосування:
1) іАПФ або БРА [I/A] i статину [I/A] з метою зменшити ризик СС подій [I/A]
2) АСК у дозі 75–160 мг/добу у рамах вторинної профілактики [I/A], а в разі її непереносимості — клопідогрелю [I/B]
3) блокатора рецептора P2Y12 (тікагрелору прасугрелю) у комбінації з АСК упродовж року після перенесеного ГКС або черезшірного коронарного втручання (ЧКВ), або аортокоронарного шунтування (АКШ) [I/A], а у хворих із переносимістю подвійної антитромбоцитарної терапії (DAPT) без серйозних геморагічних ускладнень необхідно зважити продовження DAPT (клопідогрель у повній дозі або тікагрелор у зниженій дозі [60 мг 2 × на день]) >12-ти місяців (до 3-х років) [IIa/A]. Хворим, які вживають DAPT або оральний антикоагулянт у монотерапії, і мають високий ризик кровотечі з ШКТ, рекомендують одночасне застосування інгібітора протонної помпи [I/A].
Додавання другого антитромботичного ЛЗ до АСК у рамах довготермінової вторинної профілактики необхідно зважити у хворих без високого ризику кровотечі (який визначається наступним чином: перенесений церебральний крововилив або ішемічний інсульт, інше інтракраніальне захворювання, нещодавна кровотеча у ШКТ або анемія, спричинена ймовірною крововтратою у ШКТ, інша хвороба ШКТ, асоційована з підвищеним ризиком кровотечі, печінкова недостатність, геморагічний діатез або коагулопатія, дуже похилий вік, синдром старечої астенії, ниркова недостатність, що вимагає діалізної терапії, або з рШКФ <15 мл/хв/1,73 м2) [IIa/A].
У хворих на ЦД i КХ можна розглянути застосування β‑блокаторів [IIb/B].
Рекомендують, щоб у хворих на ЦД під час реваскуляризації застосовувати ідентичні техніки (напр. застосування стентів, що вивільнюють ЛЗ [DES], та радіального доступу під час ЧКВ, а також використовувати під час АКШ ліву внутрішню грудну артерію), як і у хворих без ЦД [I/A].
Рекомендують контролювати функцію нирок у хворих, які безпосередньо перед ангіографією вживали метформін, а також припинити застосування метформіну у разі погіршення функції нирок [I/C].
Необхідно зважити надання переваги оптимальній консервативній терапії у хворих na ЦД із хронічними коронарними синдромами, хіба що зберігаються симптоми ішемії, під час досліджень виявлено значну ділянку ішемії або значущі зміни в межах стовбура лівої коронарної артерії чи проксимального відділу передньої низхідної гілки лівої коронарної артерії (ЛКА) [IIa/B].
Вибір методу реваскуляризації (ЧКВ чи АКШ) у ситуації, коли анатомія коронарних артерій є відповідною як для ЧКВ, так і для АКШ, a ризик перипроцедурної смерті низький, залежить від кількості звужень, їх розташування та ступеня тяжкості (див. рис. 3).
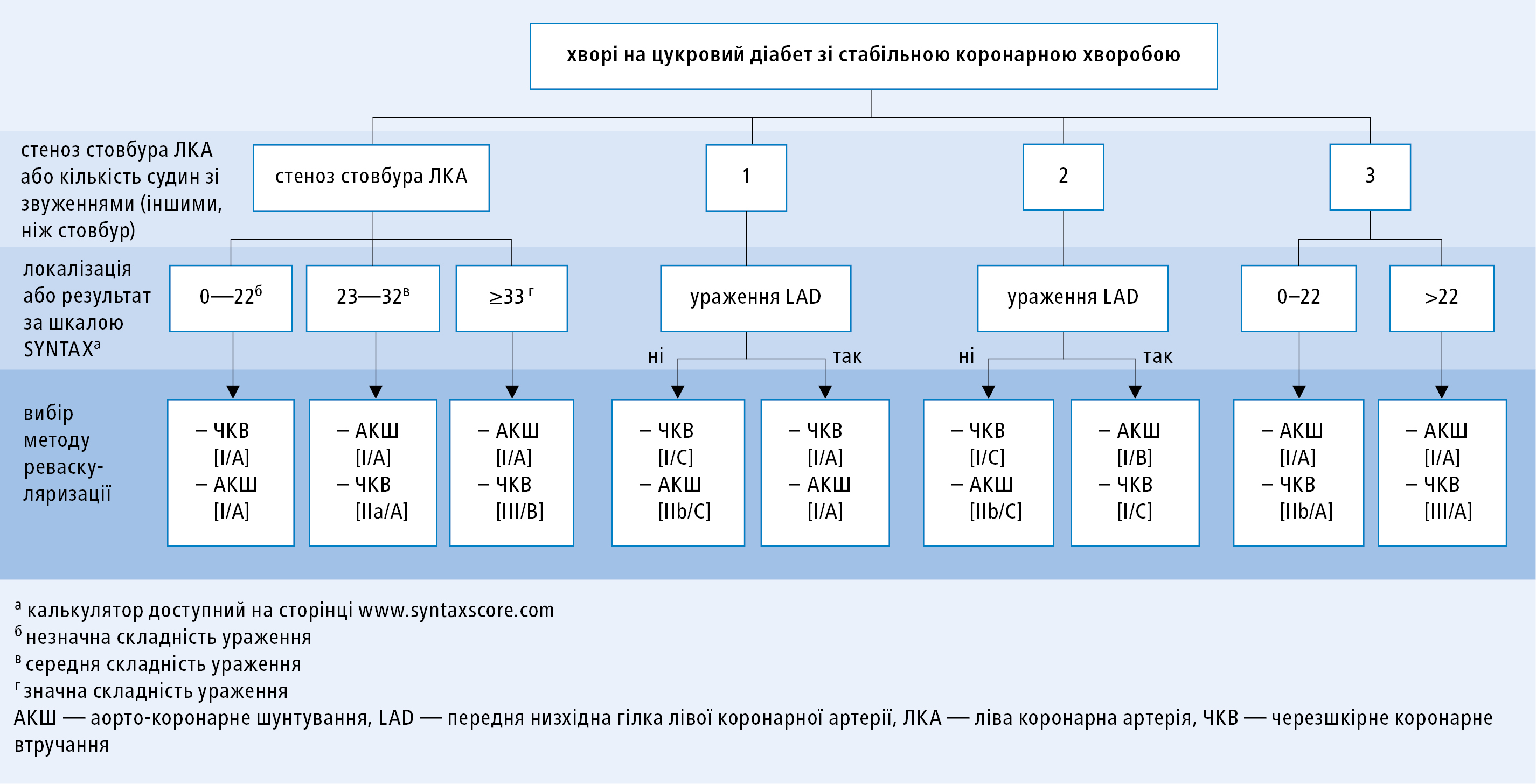
Рисунок 3. Вибір методу коронарної реваскуляризації у хворих на цукровий діабет в залежності від кількості стенозів та їх локалізації, за умови, що анатомія коронарних артерій є відповідною для обох методів, a ризик перипроцедурної смерті низький
Хворі з предіабетом i ЦД мають підвищений ризик серцевої недостатності (СН) як зі зниженою (HFrEF), так і зі збереженою фракцією викиду лівого шлуночка (HFpEF). Також СН підвищує ризик розвитку ЦД.
У хворих зі співіснуванням ЦД i СН зростає ризик госпіталізації з приводу СН, смерті внаслідок будь-якої причини та смерті внаслідок серцево-судинних причин, порівнюючи з хворими без ЦД.
Методи лікування СН (фармакологічні та імплантовані пристрої) мають ідентичну ефективність у хворих на ЦД i без ЦД. Однак, з огляду на частіший розвиток ниркової недостатності та гіперкаліємії у хворих на ЦД рекомендують коригувати дозування деяких ЛЗ (напр. блокаторів РААС).
Лікування серцевої недостатності
У хворих із HFpEF, HFmrEF та HFrEF i суб'єктивними та об'єктивними проявами застійних явищ рекомендують застосування діуретиків із метою зменшення вираженості симптомів [I/B].
З метою зменшення ризику госпіталізації з приводу СН та смерті, у симптомних хворих із HFrEF та ЦД рекомендують застосування:
1) іАПФ i β‑блокаторів [I/A], а в разі непереносимості іАПФ — БРА [I/B]
2) антагоністів мінералокортикоїдних рецепторів (АМР), якщо симптоми зберігаються попри застосування іАПФ i β‑блокаторів [I/A]
3) сакубітрилу/валсартану замість іАПФ, якщо симптоми зберігаються попри застосування іАПФ, β‑блокатора i АМР [I/B].
Якщо симптоми зберігаються попри лікування β‑блокатором (у максимально переносимій дозі), іАПФ/БРА та АМР, необхідно зважити застосування івабрадину з метою зниження ризику госпіталізації з приводу СН та смерті у хворих із HFrEF i ЦД, у яких спостерігається синусовий ритм, а частота серцевого ритму у спокої становить ≥70/хв [IIa/B].
У хворих на ЦД рекомендують терапію з використанням імплантованих пристроїв – кардіовертера-дефібрилятора (ІКД), ресинхронізуючих пристроїв (СРТ) або СРТ з функцією дефібриляції (СРТ‑ІКД) – у схожих ситуаціях, як і у решти хворих із СН [I/A].
У хворих із HFrEF реваскуляризація міокарда з використанням АКШ має подібну ефективність щодо зниження довготермінового ризику смерті у випадку співіснування ЦД, як і у хворих без цукрового діабету, і її рекомендують хворим із двосудинною і трьохсудинною КХ, включно зі значущим стенозом LAD [I/B].
У хворих на ЦД із HFrEF не рекомендують застосування аліскірену (прямого інгібітора реніну) з приводу підвищеного ризику гіпотензії, погіршення функції нирок, гіперкаліємії та інсульту [III/B].
Антидіабетичні лікарські засоби та ризик серцевої недостатності
Рекомендують застосування інгібіторів SGLT‑2 (емпагліфлозину, канагліфлозину або дапагліфлозину) у хворих на ЦД, оскільки асоціюється з нижчим ризиком госпіталізації з приводу СН [I/A].
Необхідно зважити застосування метформіну для лікування ЦД у хворих із СН, якщо рШКФ стабільна i становить >30 мл/хв/1,73 м2 [IIa/C].
У зв’язку з нейтральним впливом на ризик госпіталізації з приводу СН, у хворих із СН для лікування ЦД можна розглянути застосування:
1) агоністів рецептора ГПП-1 (ліксисенатиду, ліраглутиду, семаглутиду, ексенатиду або дулаглутиду) [IIb/A]
2) інгібіторів ДПП-4 (сітагліптину або лінагліптину) [IIb/B].
У хворих із запущеною систолічною HFrEF можна розглянути застосування інсуліну [IIb/C].
У той же час у хворих на ЦД із підвищеним ризиком СН (або з раніше діагностованою СН) не рекомендують застосування:
1) похідних тіазолідиндіону (піоглітазону і розиглітазону [лікарський засіб вилучено з обігу в Україні – прим. ред.]), оскільки асоціюється з підвищеним ризиком розвитку СН [III/A]
2) інгібітора ДПП-4 (саксагліптину), оскільки асоціюється з підвищеним ризиком госпіталізації з приводу СН [III/B].
Слід уникати гіпоглікемії, оскільки вона може індукувати аритмії [IIa/C].
Пальпаторне дослідження пульсу в якості скринінгового дослідження для виявлення фібриляції передсердь (ФП) необхідно зважити у хворих віком >65-ти років із ЦД, і, в разі підозри на ФП, її необхідно підтвердити проведенням ЕКГ, оскільки ФП у хворих на ЦД збільшує ризик ускладнень i смерті [IIa/C].
У хворих із ФП i ЦД необхідно зважити скринінгові дослідження для виявлення факторів ризику раптової серцевої смерті, особливо вимірювання фракції викиду лівого шлуночка (ФВЛШ) [IIa/C].
У хворих на ЦД у віці >65-ти років із ФП та результатом за шкалою CHA2DS2‑VASc ≥2 рекомендують пероральну антикоагулянтну терапію, якщо не виявлено протипоказань, перевагу надають застосуванню оральних антикоагулянтів не антагоністів вітаміну К (НОАК) замість АВК [I/A], натомість у хворих віком <65-ти років i без інших, окрім ЦД, факторів тромбо-емболічного ризику (CHA2DS2‑VASc <2 балів) таке лікування необхідно розглядати в індивідуальному порядку [IIa/C]. Призначаючи антитромботичну терапію у хворих на ЦД i ФП слід зважити оцінку ризику кровотечі (тобто оцінку за шкалою HAS‑BLED) [IIa/C].
У хворих на ЦД із частими шлуночковими екстрасистолами необхідно розглянути доцільність виключення структурного захворювання серця [IIa/C].
У хворих на ЦД, особливо жінок, підвищений ризик раптової серцевої смерті. З метою профілактики раптової серцевої смерті у хворих на ЦД рекомендують:
1) застосування β‑блокаторів у випадку СН і перенесеного інфартку міокарда та ФВЛШ <40 % [I/A]
2) імплантацію ІКД
a) у разі маніфестної СН (II або III ФК за NYHA) i ФВЛШ ≤35 % після 3-х місяців оптимальної консервативної терапії при очікуваній виживаності у задовільному фунціональному стані ≥1-го року [I/A]
б) у разі задокументованих фібриляції шлуночків або гемодинамічно нестабільної шлуночкової тахікардії, які не мали зворотної причини і не виникли до 48 годин від початку інфаркту міокарда [I/A].
Захворювання аорти та периферичних артерій
Стеноз сонних артерій
У хворих на ЦД зі стенозом сонної артерії рекомендують застосування ідентичних діагностичних і терапевтичних методів (консервативних, хірургічних або внутрішньосудинних), як і у хворих без ЦД [I/C].
Хвороба артерій нижніх кінцівок (ХАНК) – часте ускладнення ЦД – тим частіше, чим довша тривалість ЦД і чим більше є інших супровідних факторів ССР. Незалежно від стадії ХАНК співіснування ЦД асоціюється з гіршим прогнозом. У хворих на ЦД частіше першою клінічною маніфестацією ХАНК є загрозлива для кінцівки хронічна ішемія (CLTI), що обґрунтовує систематичні скринінгові дослідження за допомогою оцінки індексу КПІ з метою пришвидшити постановку діагнозу. Тактика і показання до різних стратегій лікування у хворих на ЦД подібні, як і у випадку решти осіб, хоча у зв'язку з тим, що ураження мають дисемінований характер і дистальну локалізацію, застосування деяких варіантів реваскуляризації може виявитись неможливим.
Діагностика
Показаним є щорічне проведення скринінгового дослідження для виявлення ХАНК за допомогою клінічної оцінки i/або вимірювання індексу КПІ [I/C]. Скринінгове дослідження, що базується на вимірюванні КПІ, слід провести на етапі постановки діагнозу і, в подальшому, через 10 років після діагностування, якщо перше дослідження не виявило патології (за наявності інших факторів ризику, зокрема тютюнопаління, можна зважити його проведення через 5 років після постановки діагнозу). У випадку граничних показників (напр. 0,89) для того, щоб збільшити точність оцінки результату, слід повторити вимірювання i розрахувати середній результат.
Слід проводити навчання щодо догляду за стопами у хворих на ЦД, особливо тих із ХАНК, навіть безсимптомною. Раннє діагностування пошкодження тканин i/або інфекції та скерування хворого під опіку мультидисциплінарної команди (яка включає зокрема діабетолога та ангіолога) необхідне для рятування кінцівки [I/C].
Результат КПІ <0,90 є діагностичним для ХАНК, незалежно від наявності симптоматики. У разі наявності симптомів показана подальша оцінка, яка включає ультразвукове дуплексне сканування [I/C].
Якщо показник КПІ є підвищеним (>1,40) — показане проведення інших неінвазивних досліджень, які включають визначення пальце-плечового індексу (ППІ) або ультразвукове дуплексне сканування [I/C].
Ультразвукове дуплексне сканування — це візуалізаційне дослідження першої лінії для оцінки анатомії та гемодинамічного стану артерій нижніх кінцівок [I/C]. Натомість КТ-ангіографія або МР-ангіографія показані, якщо розглядається проведення реваскуляризації [I/C].
За наявності симптомів, що вказують на переміжну кульгавість, якщо результат КПІ в нормі, тоді необхідно зважити тредміл-тест та вимірювання КПІ після навантаження [IIa/C].
У хворих на ЦД із CLTI з локалізацією змін нижче рівня колін необхідно зважити проведення ангіографії, зокрема з оцінкою швидкості відпливу контрастної речовини в стопах перед реваскуляризацією [IIa/C].
Лікування
У хворих на ЦД i з симптомною ХАНК рекомендують антитромбоцитарне лікування [I/A].
У хворих на ЦД i з хронічною симптомною ХАНК, які не мають високого ризику кровотечі (визначення – див. Гострі та хронічні коронарні синдроми) необхідно зважити комбіновану терапію ривароксабаном у низькій дозі (2,5 мг 2 × на день) та АСК (100 мг 1 × на день) [IIa/B].
Хворі на ЦД i ХАНК характеризуються дуже високим ССР, тому у них рекомендується прагнути до цільової концентрації ХС ЛПНЩ <1,4 ммоль/л (<55 мг/дл) або зниження концентрації ХС ЛПНЩ на ≥50 % [I/B].
У хворих на ЦД i CLTI:
1) рекомендують проведення оцінки ризику ампутації – допоміжною при цьому є класифікація WIfI (див. нижче) [I/B] – i виконати реваскуляризацію, якщо тільки це можливо, з метою порятунку кінцівки [I/C]
2) необхідно зважити оптимальний контроль глікемії з метою покращення результатів лікування кінцівок [IIa/C].
Класифікація WIfI включає оцінку:
1) W (англ. wound — виразка):
0 — без виразки (ішемічний біль у спокої)
1 — виразка малих розмірів, поверхнева на дистальній частині гомілки або стопи, без гангрени
2 — виразка глибша, з оголенням кістки, суглобу чи сухожилля, без гангрени або з гангреною, що обмежується пальцями
3 — обширна, глибока виразка, виразка на п’ятці, що уражає цілу товщину шкіри і підшкірної тканини ± ураження п’яткової кістки ± обширна гангрена
2) I (англ. ischaemia — ішемія):
0 — КПІ ≥0,8, тиск на рівні кісточки (AP) >100 мм рт. ст., тиск, виміряний на великому пальці ноги (TP) або транскутанна напруга кисню (TcPO2) ≥60 мм рт. ст.
1 — КПІ 0,6–0,79, AP 70–100 мм рт. ст., TP або TcPO2 40–59 мм рт. ст.
2 — КПІ 0,4–0,59, AP 50–70 мм рт. ст., TP або TcPO2 30–39 мм рт. ст.
3 — КПІ <0,4, AP <50 мм рт. ст., TP або TcPO2 <30 мм рт. ст.
3) fI (англ. foot infection — інфекція стопи):
0 — без суб'єктивних і об'єктивних симптомів інфекції
1 — місцева інфекція уражає лише шкіру і підшкірну тканину
2 — глибша місцева інфекція уражає не лише шкіру і підшкірну тканину
3 — синдром загальносистемної запальної відповіді.
Ця класифікація нагадує класифікацію TNM при новоутвореннях. На основі вищенаведених критеріїв можна віднести хворого до одної з 4-х груп ризику ампутації (від дуже низького до високого).
Хронічна хвороба нирок часто асоціюється з ССЗ, a її наявність відносить хворих до групи дуже високого ССР. Оптималізація контролю глікемії i артеріального тиску може сповільнити процес погіршення функції нирок.
Рекомендують щорічне скринінгове дослідження хворих на ЦД для виявлення хронічної хвороби нирок, яке полягає у вимірюванні рШКФ та співвідношення альбумін/креатинін у сечі [I/A].
Рекомендують строгий контроль глікемії з цільовою концентрацією HbA1c <7,0 % (<53 ммоль/моль) з метою зниження ризику мікроангіопатичних ускладнень у хворих на ЦД [I/A].
Рекомендують, щоб ведення хворих із АГ i ЦД проводилось в індивідуальному порядку з цільовим САТ 130 мм рт. ст. i <130 мм рт. ст., якщо переноситься хворим, однак не <120 мм рт. ст. У хворих похилого віку (>65-ти років) цільове значення САТ повинно складати 130–139 мм рт. ст. [I/A].
Для лікування АГ у хворих на ЦД рекомендують застосування блокатора РААС (іАПФ або БРА), особливо у випадку протеїнурії, мікроальбумінурії або гіпертрофії лівого шлуночка серця [I/A].
Застосування інгібіторів SGLT‑2 (емпагліфлозину, канагліфлозину або дапагліфлозину) асоціюється з рідкіснішим розвитком ниркових кінцевих точок у клінічних дослідженнях i їх рекомендують, якщо рШКФ знаходиться в діапазоні 30–90 мл/хв/1,73м2 [I/B]. З рідкіснішим розвитком ниркових кінцевих точок асоціюється також застосування агоністів рецептора ГПП-1 (ліраглутиду і семаглутиду) i слід розглянути їх призначення, якщо рШКФ становить >30 мл/хв/1,73м2 [IIa/B].
Запам’ятайте
Основні зміни, порівнюючи до клінічних настанов з 2013 року
Індивідуалізація цільових показників САТ (у більшості хворих на ЦД зниження до 130 мм рт. ст., при добрій переносимості <130 мм рт. ст.), цільовий показник ДАТ <80 мм рт. ст. (замість прагнути у всіх до показників тиску <140/85 мм рт. ст.).
Зміни цільових показників для ХС ЛПНЩ (<2,5 ммоль/л [100 мг/дл] при середньому ССР, <1,8 ммоль/л [70 мг/дл] при високому ризику і <1,4 ммоль/л [<55 мг/дл] при дуже високому ризику).
АСК можна розглянути для первинної профілактики у хворих на ЦД, за наявності, як мінімум, високого ССР.
Метформін можна розглянути як ЛЗ першої лінії у хворих із ожирінням, без ССЗ i з середнім ССР.
Змінено принципи вибору реваскуляризації (підвищено силу рекомендації для ЧКВ у деяких ситуаціях – див. рис. 3).
Під час антикоагулянтної терапії при фібриляції передсердь надається перевага НОАК (попередньо сила рекомендації для АВК i НОАК була ідентичною).
Окремі нові сильні рекомендації класу I
Рекомендують проведення ЕКГ у спокої у хворих на ЦД із АГ або підозрою на ССЗ.
Рекомендують застосувати зміни стилю життя з метою відтермінувати або попередити конверсію предіабету у ЦД2.
Рекомендують уникати гіпоглікемії.
Для лікування АГ у хворих на ЦД рекомендують застосування радше блокатора РААС ніж β‑блокатора чи діуретику.
Рекомендують, щоб починати лікування з комбінації блокатора РААС з блокатором кальцієвих каналів або тіазидним/тіазидоподібним діуретиком.
У хворих, які мають дуже високий ССР i у яких висока концентрація ХС ЛПНЩ зберігається попри лікування статином у максимальній переносимій дозі в комбінації з езетимібом, та у хворих із непереносимістю статинів рекомендують застосування інгібітора PCSK9.
У хворих, які вживають АСК у монотерапії, DAPT або оральний антикоагулянт у монотерапії, та мають високий ризик кровотечі з ШКТ, рекомендують одночасне застосування інгібітора протонної помпи.
Рекомендують застосування емпагліфлозину, канагліфлозину або дапагліфлозину у хворих на ЦД2 із ССЗ або з дуже високим ССР з метою зниження цього ризику, a емпагліфлозину у хворих на ЦД2 та ССЗ також із метою зниження ризику смерті.
Рекомендують застосування ліраглутиду, семаглутиду або дулаглутиду у хворих на ЦД2 із ССЗ або з дуже високим ССР з метою зменшення цього ризику, a ліраглутиду також із метою знизити ризик смерті.
Рекомендують, щоб у хворих на ЦД застосовувати такі ж техніки під час ревакуляризації, як і у хворих без ЦД.
Рекомендують у симптомних хворих із HFrEF та ЦД застосування сакубітрилу/валсартану замість іАПФ, якщо симптоми зберігаються попри застосування іАПФ, β‑блокатора i АМР.
Рекомендують застосування інгібіторів SGLT‑2 (емпагліфлозину, канагліфлозину або дапагліфлозину) у хворих на ЦД з метою зниження ризику госпіталізації з приводу СН, а також із метою зменшення прогресування діабетичної хвороби нирок.
Окремі нові сильні рекомендації класу IIІ
З метою скринінгової оцінки ССР не рекомендують вимірювати товщину комплексу інтима-медіа.
Не рекомендують застосування статинів у жінок фертильного віку.
Не рекомендують застосування саксагліптину у хворих на ЦД2 i з високим ССР.
У хворих на ЦД із HFrEF не рекомендують застосування аліскірену.
Не рекомендують у хворих на ЦД i з СН застосовувати похідні тіазолідиндіону (піоглітазон та розиглітазон) ані інгібітор ДПП-4 (саксагліптин).