Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертву1. Діагностичні:
1) підозра на інфекції ЦНС, особливо запалення спинномозкових оболонок (цереброспінальний менінгіт) (прямий показ);
2) аутоімунне захворювання ЦНС;
3) метаболічні захворювання ЦНС, особливо лейкодистрофія;
4) деякі нейропатії;
5) підозра на субарахноїдальний крововилив у тих пацієнтів, у яких на КТ крововилив не підтверджено;
6) інші захворювання ЦНС, при яких дослідження спинномозкової рідини (СМР) може бути корисним у діагностиці, напр., запалення спинномозкових оболонок внаслідок новоутвору;
7) необхідність інтратекального або субарахноїдального введення контрастної речовини.
2. Лікувальні:
1) інтратекальне введення ліків: антибіотиків з приводу інфекції ЦНС, цитостатиків при лікуванні злоякісних пухлин ЦНС, анестетиків;
2) негайне видалення певної кількості СМР з метою зниження її тиску (напр., при гідроцефалії).
1. Абсолютні: набряк або пухлина головного мозку (особливо в задній черепній ямці).
2. Відносні: інфекції шкіри і тканин у ділянці запланованої пункції, вади розвитку хребта і спинного мозку (напр., дизрафія), розлади згортання (МНВ >1,5 або АЧТЧ >2 × ВМН, або кількість тромбоцитів <50 000/мкл); підозра на субарахноїдальний крововилив (в такому разі спочатку слід виконати КТ голови).
1. Постпункційний синдром:
1) біль голови — зазвичай не інтенсивний, з’являється протягом 24–48 год після пункції, найчастіше в лобній або потиличній ділянках; посилюється у вертикальному, а зменшується в лежачому положенні; може супроводжуватись нудотою, блюванням, запамороченням, шумом у вухах, порушеннями зору та менінгеальними симптомами; проходить самостійно протягом доби (інколи через кілька тижнів). Профілактика: використання атравматичної голки, пункція тоншою голкою (напр., 22 G замість 18 G), спрямовування зрізу кінцівки голки у боковому напрямку хребта (зріз голки повинен знаходитись у сагітальній площині) (щоб волокна твердої оболонки не були пересічені, а лише розділені). Довше перебування пацієнта у лежачому положенні після пункції не запобігає болю голови. Лікування: ліжковий режим, анальгетичні ЛЗ перорально (парацетамол, парацетамол з кофеїном, опіоїди; не призначайте НПЗП та ЛЗ, що порушують функцію тромбоцитів).
2) біль спини у місці пункції;
3) корінцеві болі — найчастіше іррадіюють у нижні кінцівки; якщо вони виникли під час введення голки, то це вказує на подразнення нервових корінців (потрібно негайно відтягнути голку та змінити напрямок пункції).
2. Інші (рідко): парез нижніх кінцівок (спричинений епідуральною гематомою; зазвичай у пацієнтів, які приймали антикоагулянти незадовго перед пункцією або після пункції); вклинення мигдаликів мозочка в потиличний отвір (у хворих із набряком мозку, пухлиною або масивним субарахноїдальним крововиливом; призводить до смерті); субарахноїдальний або епідуральний крововилив; пошкодження зв’язок хребта або окістя хребців; гостре гнійне запалення хребців; абсцес; епідермальна пухлина.
1. Отримайте усвідомлену згоду пацієнта, якщо він притомний.
2. Оцініть кількість тромбоцитів, МНВ і АЧТЧ, при відхиленнях — скоригуйте їх; якщо пацієнт приймає антикоагулянти — їх слід відмінити →табл. 2.34-8.
3. Виключте наявність підвищеного внутрішньочерепного тиску (набряк мозку або пухлина) на підставі обстеження очного дна (ознаки набряку і застійних явищ диска зорового нерва) або КТ, яку слід виконати при: імунодефіциті (СНІД, імуносупресивна терапія, стан після трансплантації органа або аутологічних гемопоетичних клітин), захворюванні ЦНС в анамнезі (пухлина, інсульт, вогнищева інфекція), нещодавньому епізоді епілептичного припадку (судоми протягом останнього тижня; деякі спеціалісти радять не проводити люмбальну пункцію пацієнтам із тривалими судомами або відтерміновувати пункцію на 30 хв у пацієнтів із короткочасним нападом судом), набряку або застійних явищах диску зорового нерва (венозна пульсація свідчить про нормальний внутрішньочерепний тиск), порушенні свідомості (кількісному або якісному →табл. 1.37-1, включаючи нездатність до правильної відповіді на 2 послідовні запитання або виконання 2-х послідовних команд), наявності вогнищевих неврологічних симптомів (напр., розширена зіниця, яка не реагує на світло; розлади руху очних яблук; неправильне поле зору; параліч узгодженого руху очних яблук; неправильне положення верхньої чи нижньої кінцівки [парез, параліч]; розлади мови).
4. Положення пацієнта на боці, близько до краю операційного столу, спиною до лікаря, який виконує процедуру; нижні кінцівки зігнуті в колінних і кульшових суглобах, коліна приведені до живота; голова максимально зігнута у напрямку колін (→рис. 24.13-1), уникайте надмірного вигину хребта, щоб по всій його довжині він розташовувався в одній площині; спина і лінія плечей знаходяться в перпендикулярній до столу площині.
Міжхребцевий проміжок, найкраще між остистими відростками L4 і L5 або L3 і L4, не вище проміжку між L2 і L3, по серединній лінії, яка проходить через верхівки остистих відростків хребців або дещо латеральніше від неї. Лінія, яка сполучає верхні точки клубових гребенів перетинає хребет на рівні остистого відростка хребця L4 (→рис. 24.13-1).
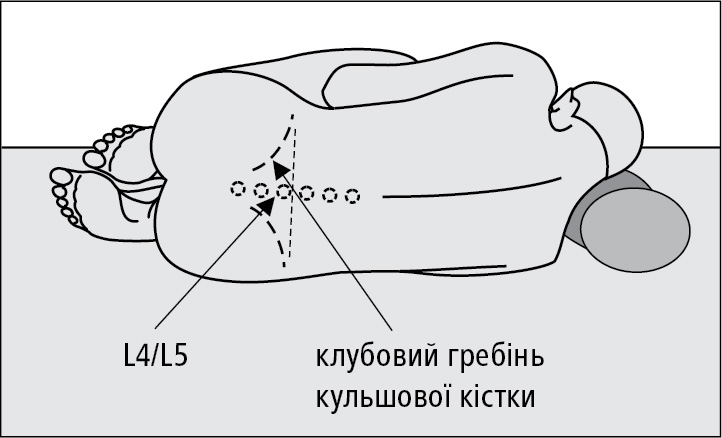
Рисунок 1. Правильне положення пацієнта під час люмбальної пункції та визначення міжхребцевого проміжку L4/L5
1. Набір для підготовки операційного поля →розд. 24.2 та місцевої інфільтраційної анестезії →розд. 24.3.
2. Стерильна одноразова пункційна голка з мандреном 22 G або 20 G довжиною зазвичай 8,75 см (з огляду на менший ризик післяпункційного головного болю рекомендується застосовувати більш сучасну атравматичну , напр., типу Sprotte чи Whitacre, аніж традиційну ріжучу типу Quincke). Можна також використовувати голки меншого діаметру, які вводять через коротшу голку більшого діаметру (т. зв. провідник).
3. Апарат для вимірювання тиску спинномозкової рідини.
4. Стерильні пробірки.
1. Підготуйте операційне поле →розд. 24.2. При необхідності проведіть місцеву анестезію шкіри та підшкірної клітковини, напр., кремом EMLA або інфільтраційно 1 % розчином лідокаїну →розд. 24.3 (зайве у непритомних).
2. Повільно введіть голку з мандреном, скеровуючи її під кутом краніально, в напрямку пупка. Скошений зріз вістря ріжучої голки скеровуйте вгору (у бік хребта). При проходженні жовтої зв’язки і твердої мозкової оболонки відчувається подолання опору, що супроводжується «провалом» (у дорослих субдуральний простір на глибині 4–7 см). Після подолання опору твердої оболонки витягніть мандрен; з голки повинні почати виділятись краплі ліквору. Якщо пацієнт у свідомості, попросіть його, щоб дещо розслабив нижні кінцівки (зменшив згинання в кульшових суглобах). Якщо ліквор не витікає, знову вставте мандрен і легко просуньте голку вперед або розверніть по осі на 90°, після чого знову витягніть мандрен. Не застосовуйте надмірної сили для подолання опору. Причиною відсутності СМР може бути вихід голки поза субарахноїдальний простір. Ліквор, забарвлений кров’ю, може свідчити про пошкодження вени у хребтовому каналі під час пункції; потім СМР самостійно швидко очищається, а якщо цього не відбудеться, тоді пункцію слід виконати на один проміжок вище.
3. З метою точної оцінки (не завжди потрібно), утримуйте голку в одній руці, другою підключіть апарат для вимірювання тиску ліквору (у нормі становить 7–15 [<20] см H2O; зазвичай це відповідає витіканню СМР зі швидкістю 20–60 крап./хв; результат дослідження є достовірним, якщо пацієнт лежить спокійно і є відносно розслабленим).
4. Після оцінки тиску наберіть СМР у кілька стерильних пробірок з метою проведення необхідних досліджень (зазвичай 3–5 мл; після виключення набряку мозку макс. 40 мл).
5. Після отримання введіть мандрен у голку, голку видаліть, а на шкіру накладіть стерильну пов’язку.
Пацієнт повинен протягом ≈1 год лежати на спині.