Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуВтрата свідомості (в екстрених випадках ≤8 балів за шкалою Глазго →табл. 1.37-2 відсутність захисних рефлексів (ковтання та кашлю); ризик аспірації шлункового вмісту у непритомного пацієнта; загальний наркоз; неможливість забезпечення прохідності дихальних шляхів іншими методами; необхідність штучної вентиляції легень, серцево-легенева реанімація.
Неможливість відповідного вкладання пацієнта (травми обличчя і шиї, жорсткість шийного відділу хребта і т. д.); у таких випадках інколи буває можливою інтубація із використанням фібробронхоскопу, екстреною маніпуляцією може бути конікотомія, а маніпуляцією вибору — трахеотомія (введення трубки безпосередньо у трахею через тканини шиї).
Інтубація стравоходу (і аспірація шлункового вмісту), інтубація бронха (найчастіше правого), механічна травма, кровотеча; інфекція дихальних шляхів, набряк голосової щілини.
1. Інтубаційна трубка: у дорослих осіб зовнішній Ø 7,0–10,0 мм; прагніть ввести настільки широку трубку, наскільки це можливо зробити, без пошкодження гортані і трахеї; ширша трубка = менший дихальний опір, легше відсмоктування секрету та виконання фібробронхоскопії (можливе через трубку Ø ≥8,0–8,5 мм).
2. Ларингоскоп із комплектом клинків (найчастіше викривлених [Макінтош]), і робочим джерелом світла (найкраще 2 ларингоскопа).
3. Провідники:
1) з дроту — кінець не може виступати за інтубаційну трубку;
2) м’який (bougie) — у разі труднощів при інтубації можна спочатку ввести у трахею, а по ньому трубку.
4. Рото-горлова трубка або складені салфетки для запобігання перекушування ендотрахеальної трубки.
5. Місцевоанестезуючий гель, що містить лідокаїн, препарати, що застосовуються для аналгоседації та міорелаксації →нижче.
6. Механічний відсмоктувач та катетери для відсмоктування мокротиння з бронхіального дерева.
7. Лейкопластир, бинт або спеціальний пристрій для фіксації трубки.
8. Стетоскоп.
9. Прилади для оксигенотерапії →розд. 24.21, штучної вентиляції легень (мішок Амбу) та серцево-легеневої реанімації →розд. 2.1.
10. В умовах стаціонару набір для складної інтубації — відеоларингоскоп, набір надгортанних пристроїв (ларингеальних масок, у тому числі так званих інтубаційних ларингеальних масок), бронхофіброскоп (або інтубаційний фіброскоп), набір для конікотомії (та/або трахеотомії).
11. У хворих на COVID-19 (а під час пандемії цієї хвороби також у пацієнтів, що перебувають на самоізоляції, та людей з підозрою на інфікування SARS-CoV-2) застосовуються додаткові запобіжні заходи →розд. 2.1.
1. Отримайте інформовану згоду пацієнта (якщо це можливо); виконується натще.
2. Перед запланованою інтубацією оцініть можливі труднощі при виконанні цієї процедури. До факторів, які ускладнюють підтримання прохідності дихальних шляхів і вентиляційну підтримку, належать: виражене ожиріння, вагітність, зменшення щитопідборідної відстані (відстань між верхнім краєм щитоподібного хряща гортані та підборіддям при повному випрямленні голови <6,5 см), порушення рухливості шийного відділу хребта, інші зміни в області голови та шиї (травми, набряк, абсцеси, гематоми, зміщення трахеї, велика окружність шиї, дисморфічні риси та надмірне волосся на обличчі), обмеження відкривання рота та зміни ротової порожнини і горла (тризм, збільшення язика, виступаючі різці, невелика відстань між верхньощелепними та нижньощелепними різцями [менше ширини 3-х пальців обстежуваного], беззубість [перешкоджає герметизації лицьової маски], гіпертрофія мигдалин, готичне піднебіння), а також нижньої щелепи (мікрогнатія [мала нижня щелепа], ретрогнатія [зміщення нижньої щелепи дозаду], неможливість прогнатії, тобто виступання нижніх різців попереду верхніх).
3. Вкладіть пацієнта на спину, голову розмістіть чітко в поздовжній осі тіла, потилицю злегка припідніміть, і обіпріть на підкладку (плоску подушку) (≈3–5 см), голову трохи запрокиньте назад (нижньою щелепою доверху) →рис. 24.19-1.
4. Зніміть зубні протези; при необхідності слід видалити відсмоктувачем виділення (вміст) із ротової порожнини та глотки.
5. Аналгоседація та міорелаксація: з метою полегшення процедури або усунення глоткових рефлексів і спазму голосової щілини введіть опіоїд (фентаніл 0,1–0,15 мг в/в), седативний препарат (напр., мідазолам 5–10 мг в/в; як альтернативу можна використати етомідат, пропофол або тіопентал) та міорелаксант — найчастіше сукцинілхолін 1,0–1,5 мг/кг в/в або рокуроній 0,6–1,2 мг/кг в/в. Не вводьте ці ЛЗ при зупинці кровообігу.
6. Насичення киснем (преоксигенація): перед введенням вищезгаданих ЛЗ та введенням інтубаційної трубки подайте 100 % кисень у дихальний контур; після введення препаратів проводьте вентиляцію 100 % киснем із застосуванням самороздувного мішка типу Амбу з лицевою маскою.
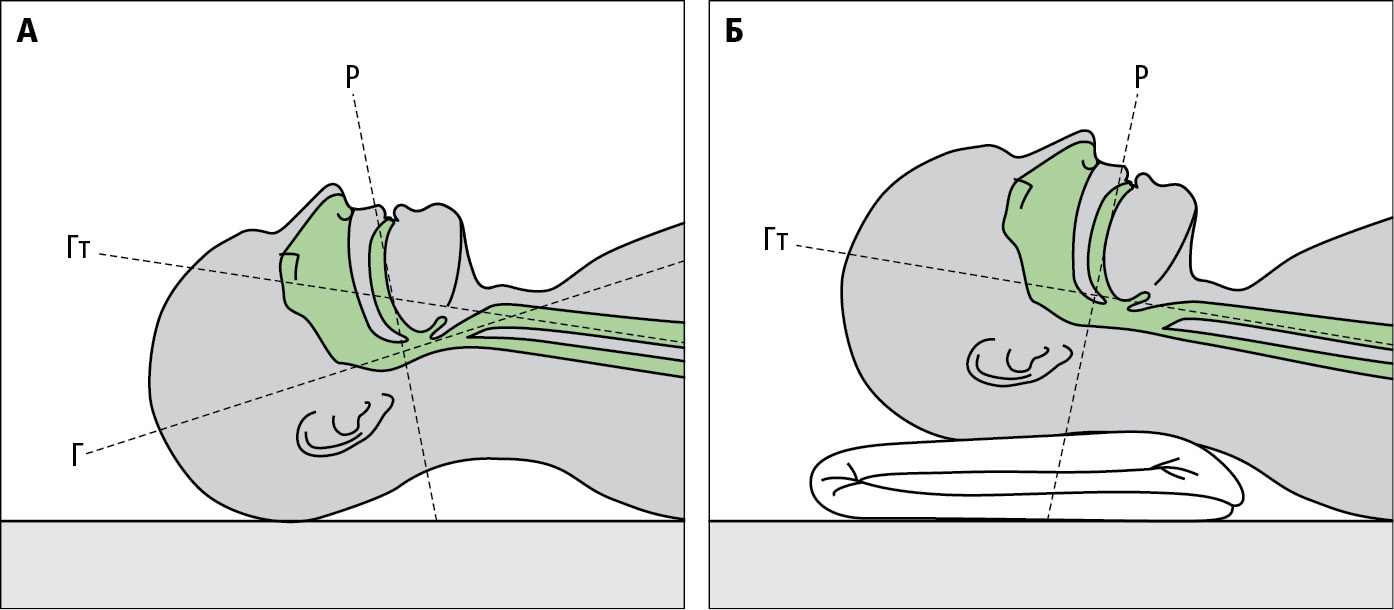
Рисунок 1. A — схематично представлені довгі осі ротової порожнини (P), горла (Г) та гортані (Гт). Б — Спосіб правильного вкладання голови пацієнта перед виконанням інтубації — піднімання та незначне відгинання голови призводить до співпадіння осей горла та гортані →розд. 24.19.1
Інтубація через рот (можливою є також інтубація через ніс).
1. Розкрийте рот пальцями правої руки: перехрещені великий та вказівний пальці розташуйте на зубах (у беззубого пацієнта — на яснах) нижньої та верхньої щелеп і розкрийте рот.
2. Утримуючи ручку ларингоскопа лівою рукою, введіть клинок ларингоскопа у ротову порожнину через правий кут рота. Слідкуйте, щоб не притискати клинком ларингоскопа губи до зубів та щоб не виламати зуби.
3. Після досягнення кінцем клинка кореня язика (надгортанна долинка), змістіть язик пацієнта клинком ларингоскопа вліво і натисніть клинком або кінцем клинка ларингоскопа на основу язика над входом до гортані (не тисніть на надгортанник), підтягуючи ларингоскоп догори (→рис. 24.19-2); якщо це необхідно, видаліть відсмоктувачем виділення із ротової порожнини та горла.
4. Візуалізуйте усю голосову щілину (якщо це можливо; →рис. 24.19-3), інтубаційну трубку, тримаючи у правій руці, введіть через правий кут рота і проведіть між голосовими зв’язками.
5. Притримуючи трубку на відповідній глибині, (зазвичай 20–22 см), вийміть ларингоскоп і попросіть асистента наповнити ущільнюючу манжету повітрям.
6. Переконайтесь у правильності розташування трубки, аускультуючи грудну клітку хворого. Після під’єднання до трубки набору для вентиляції, напр., самороздувного мішка типу Амбу, і початку вентиляції, повинні вислуховуватись симетричні дихальні шуми над основами обох легень (низом, боками) та над їх верхівками (під ключицями); виключте інтубацію стравоходу аускультацією епігастрію (шлунка — шум булькотіння під час спроби вентиляції через трубку, розміщену в стравоході) та капнометрією, якщо доступна (відсутність CO2 у повітрі, що виходить із трубки, встановленої в стравоході). У випадку сумнівів видаліть трубку і повторіть спробу її введення після попередньої преоксигенації. Засоби індивідуального захисту для персоналу можуть перешкоджати надійній аускультації пацієнтів з COVID-19.
7. Зафіксуйте інтубаційну трубку відповідним пластиковим пристроєм, бинтом або лейкопластиром; для попередження перекусування трубки, розмістіть між зубами рото-горлову трубку або згорнутий бинт.
1. Догляд за заінтубованим пацієнтом:
1) Після інтубації призначте РГ грудної клітки з метою остаточного підтвердження положення трубки (кінець повинен знаходитись на 2–4 см вище біфуркації трахеї). Інтубаційну трубку можна залишати протягом ≈10–14 (21) днів; якщо пацієнт вимагає інвазивної штучної вентиляції протягом довшого проміжку часу, слід розглянути питання трахеотомії.
2) Суміш дихальних газів, яка подається пацієнту через інтубаційну трубку, повинна бути зволоженою — пасивно (обмінник тепла і вологи, «штучний ніс») або активно (зволожувач).
3) Наповнення ущільнюючої манжети: з метою зменшення ризику виникнення пролежня трахеї і розвитку вентилятор-асоційованої пневмонії (фактично — з аспірацією вмісту з ШКТ в дихальні шляхи), в ущільнюючій манжеті утримуйте мінімальний тиск, який би забезпечував щільність інтубаційної трубки, але >20 см H2O; у хворого, який перебуває на штучній вентиляції після аспірації вмісту з ротової порожнини та горла, спустіть манжету (розгерметизація системи, чути звук витікання повітря), а потім, використовуючи шприц або грушу з манометром, поступово наповніть манжету до моменту зникнення звуку витікання повітря і якщо тиск становить <20 см H2O, продовжуйте наповнювати, поки тиск не буде перевищено. Контролюйте тиск у манжеті декілька разів на день, найкраще з допомогою спеціального манометра для інтубаційних трубок.
4) Відсмоктування мокротиння: у заінтубованого пацієнта слід регулярно відсмоктувати мокротиння із бронхіального дерева, через рівномірні проміжки часу. З цією метою введіть в інтубаційну трубку стерильний катетер для відсмоктування, до відчуття опору, що під’єднаний до вакуумної системи (із малою силою відсмоктування), але без активного відсмоктування (тобто залиште відкритим отвір перехідника із системою відсмоктування). Після цього підтягніть катетер на 2–3 см, включіть активне відсмоктування (закрийте пальцем отвір перехідника) і виконуючи обертальні рухи катетером, витягуйте його із дихальних шляхів. Таку маніпуляцію повторіть 2–3 рази. Якщо секрет є в’язким, перед відсмоктуванням можна ввести у бронхіальне дерево ≈10 мл стерильного розчину 0,9 % NaCl. Після відсмоктування секрету розправте легені пацієнта, виконуючи декілька вдихів з використанням самороздувного мішка типу Амбу. Використовуйте закриту аспіраційну систему (за наявності) у пацієнтів з COVID-19.
5) У пацієнтів, яким під час ШВЛ для досягнення нормоксемії необхідно підтримувати позитивний тиск наприкінці видиху, а також у пацієнтів з COVID-19 накладайте затискач на ендотрахеальну трубку на період від’єднання від апарата ШВЛ або самороздувного мішка типу Амбу (використовуйте пластиковий затискач, а якщо недоступний для використання — підкладіть під металевий затискач марлевий тампон, щоб не пошкодити трубку).
2. Показання до заміни інтубаційної та трахеостомічної трубки: підозра або підтвердження звуження просвіту трубки виділеннями, згустки крові, сторонні тіла і т. д. Непрохідна трубка повинна бути одразу видалена!
3. Планове видалення інтубаційної трубки: хворий у сидячому положенні; відсмоктувачем видаліть виділення з бронхіального дерева, попросіть хворого зробити глибокий вдих, спустіть манжету, видаліть трубку під час видиху пацієнта, попросіть пацієнта, щоб відкашляв застійну мокроту, після видалення інтубаційної трубки, проводьте ретельний моніторинг функцій системи дихання (клінічне спостереження, пульсоксиметрія, при потребі газометрія).