Definición y etiopatogeniaArriba
Se definen como el enlentecimiento o bloqueo de la conducción de las aurículas a los ventrículos.
Formas de bloqueo AV:
1) bloqueo de 1.er grado: todos los estímulos de las aurículas conducen a los ventrículos, pero el tiempo de la conducción está alargado >200 ms
2) bloqueo de 2.º grado: no todos los estímulos llegan a los ventrículos
3) bloqueo de 3.er grado (completo): los estímulos de las aurículas no conducen a los ventrículos; las aurículas y los ventrículos se contraen de manera independiente y el ritmo de escape ventricular es más lento que el de las aurículas.
Clasificación del bloqueo AV según la localización del bloqueo:
1) proximal: a nivel del nodo AV
2) distal: por debajo del nodo AV. El bloqueo AV de 1.er grado puede deberse a las alteraciones de la conducción dentro de la aurícula, del nodo AV o, raramente, en el haz de His y en las fibras de Purkinje. El bloqueo AV de 2.º grado tipo Wenckebach casi siempre está localizado en el nodo AV, y el bloqueo de 2.º grado tipo II o avanzado está por debajo. El bloqueo AV de 3.er grado puede ser proximal (en el nodo AV) o distal.
Causas: bloqueo congénito, infarto agudo o isquemia miocárdica, degeneración del sistema de conducción (enfermedad de Lenègre y Lev), miocardiopatías, miocarditis, lesión tras intervención quirúrgica o después de intervenciones endovasculares, tumores cardíacos, enfermedades sistémicas (especialmente sarcoidosis y conectivopatías), fármacos antiarrítmicos, litio, carbamazepina, fenitoína, antidepresivos tricíclicos, antagonistas del receptor de H2, varios quimioterapéuticos y otros medicamentos, hipotiroidismo, alteraciones del sistema autonómico, hiperpotasemia, ablación de la unión AV. La causa del bloqueo AV de 1.er o de 2.º grado tipo Wenckebach puede deberse al aumento del tono vagal, que es bastante frecuente en deportistas, aunque también está presente en personas sanas en períodos nocturnos.
Cuadro clínico e historia naturalArriba
El bloqueo AV puede ser transitorio (p. ej. en un infarto agudo de miocardio), paroxístico o permanente. Síntomas →Trastornos del automatismo y la conducción. En el bloqueo AV de 3.er grado, en la exploración física destaca un cambio en la intensidad del I tono. Si el bloqueo es proximal, la frecuencia del ritmo es de 40-60/min y aumenta durante el esfuerzo; en el bloqueo distal es más lenta (habitualmente 20-40/min).
DiagnósticoArriba
Criterios diagnósticos
ECG:
1) Intervalos PR >200 ms → bloqueo AV de 1.er grado (→fig. 2.7-1A)
2) Intervalo PR se alarga progresivamente y los intervalos RR se acortan hasta desaparecer un complejo QRS después de una onda P; en el siguiente complejo P-QRS el intervalo PR es más corto (normal o cercano al normal); las alteraciones se repiten de manera cíclica en una secuencia 3:2, 4:3 o 5:4 → bloqueo de 2.º grado tipo I, llamados períodos de Wenckebach (→fig. 2.7-1B). Si el bloqueo aparece sin alargamiento previo del intervalo PR y el siguiente intervalo PR no cambia → bloqueo de 2.º grado tipo II. Si el bloqueo se mantiene durante ≥2 estímulos (es decir, después de 2 ondas P seguidas no aparece complejo QRS) → bloqueo de 2.º grado avanzado (o bloqueo de alto grado). Una forma particular de bloqueo AV de 2.º grado es el bloqueo 2:1, que puede ser bloqueo de tipo I o II. Si el intervalo PR de la onda P conducida está alargado y el complejo QRS es estrecho y tiene morfología normal, es más probable que se trate de un bloqueo AV de 2.º grado de tipo I. El bloqueo AV de 2.º grado con los complejos QRS estrechos es proximal en un 70 % de los casos, y el bloqueo con los complejos QRS anchos es distal en un 80 % de los casos, con alto riesgo de progresión a bloqueo AV de 3.er grado.
3) Las ondas P y los complejos QRS aparecen de manera independiente y la frecuencia ventricular es inferior a la auricular → bloqueo AV de 3.er grado. Si el bloqueo es proximal, el ritmo de escape proviene del foco localizado por encima de la división del haz de His y los complejos QRS son estrechos y con una frecuencia de 40-60/min →fig. 2.7-1C. En el bloqueo distal los complejos QRS son anchos, con una frecuencia de 20-40/min, pueden tener morfología variable, el ritmo es menos estable y pueden sufrir episodios de taquicardia ventricular tipo torsade de pointes.
TratamientoArriba
1. Manejo de la bradicardia sintomática →fig. 2.7-1.
2. Bloqueos AV crónicos de 1.er y de 2.º grado tipo I: lo más frecuente es que no requieran tratamiento. Se debe intentar suspender los fármacos que prolongan el tiempo de conducción AV, especialmente si el intervalo PR es >240-260 ms. Es imprescindible un control periódico.
3. Indicaciones para el implante del estimulador cardíaco:
1) Bloqueo AV de 3.er o de 2.º grado tipo II, bloqueo subnodal 2:1 o avanzado y no provocado por causas reversibles o fisiológicas, independientemente de los síntomas (en el bloqueo AV 2:1 asintomático con QRS estrechos puede evitarse la estimulación si existe la sospecha clínica de bloqueo suprahisiano [coexiste con el período de Wenckebach y se resuelve durante el esfuerzo físico] o el bloqueo de esta localización ha sido documentado en el EEF).
2) Arritmia auricular (principalmente FA) con bloqueo AV de 3.er grado persistente o paroxístico, o con bloqueo AV de alto grado, independientemente de la presencia de síntomas.
3) Indicación más débil (considerar) en caso de:
a) bloqueo de 2.º grado de tipo I que causa síntomas o que en el EEF ha sido localizado en el haz de His o debajo de él, y
b) bloqueo AV de 1.er grado (intervalo PR >0,3 s) con síntomas persistentes similares al síndrome de marcapasos. La estimulación básica es el modo DDD y en caso de la fibrilación auricular VVI. Antes de decidir sobre el implante del marcapasos hay que asegurarse de que el bloqueo AV no está provocado por una causa transitoria o reversible, como infarto de miocardio, enfermedad de Lyme, alteraciones iónicas, fármacos, hipotermia perioperatoria o miocarditis. No obstante, si el bloqueo AV es sintomático y no se resuelve a pesar del tratamiento etiológico, puede estar indicado implantar un marcapasos.
FIGURAS
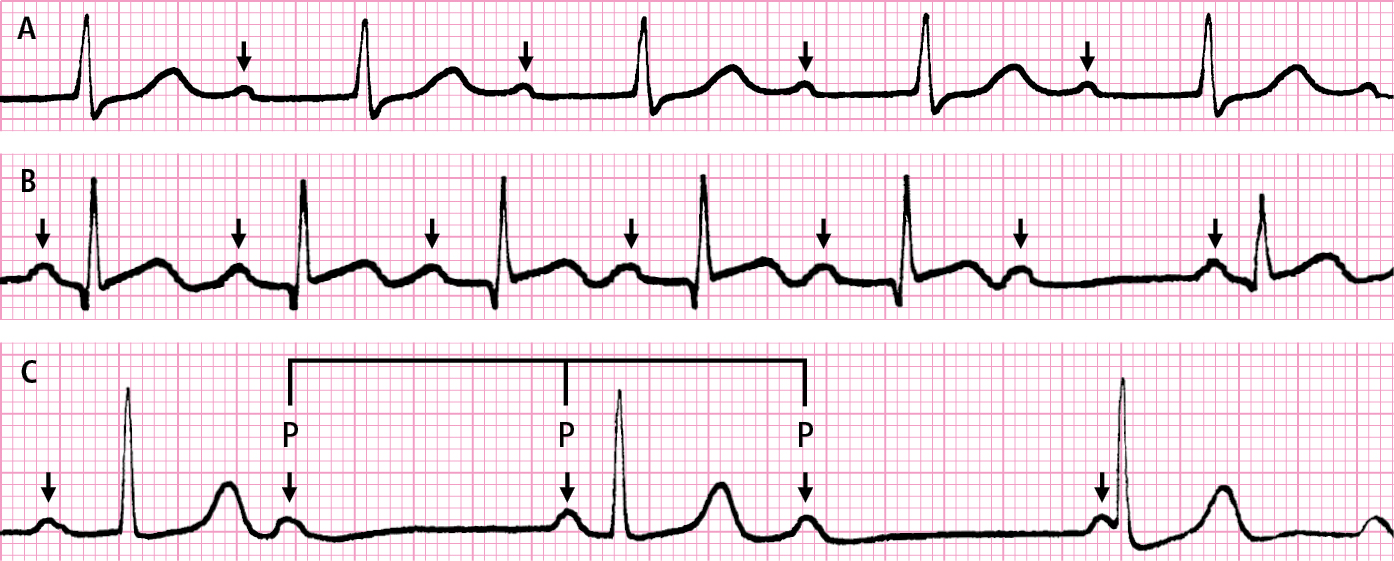
Fig. 2.7-1. Bloqueos AV. A: prolongación del intervalo PR (bloqueo AV de I grado). B: ausencia de un complejo QRS precedido de alargamiento progresivo de los intervalos PR consecutivos (bloqueo AV de II grado tipo Wenckebach). C: variabilidad caótica de la duración de los intervalos PR relacionada con el ritmo independiente de las ondas P y de los complejos QRS (bloqueo AV de III grado, ritmo de escape de la unión AV). Los intervalos PP con presencia del complejo QRS son más cortos que los que no siguen del complejo QRS (las flechas indican las ondas P)
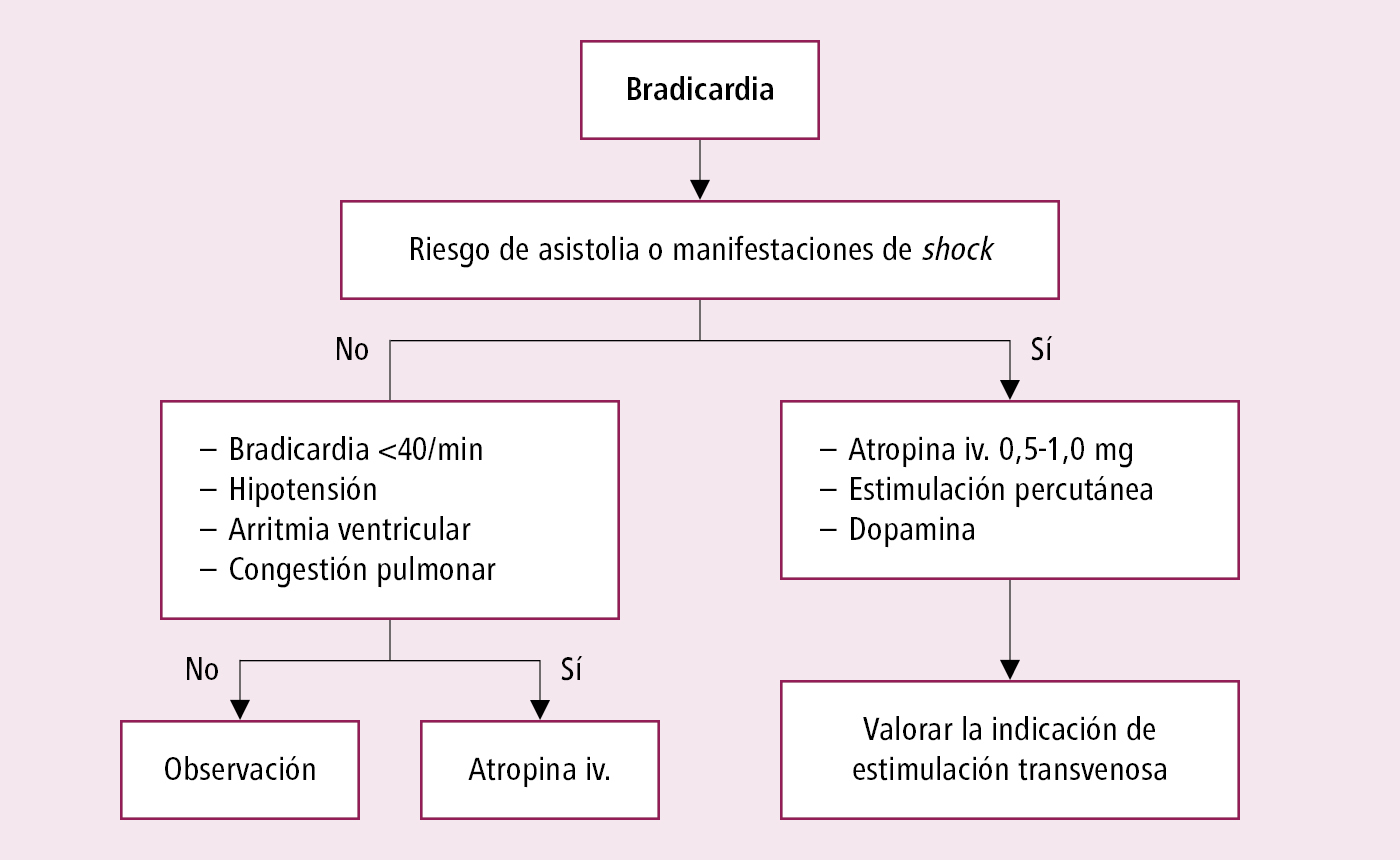
Fig. 2.7-1. Manejo de los enfermos con bradicardia
 Español
Español
 English
English
 українська
українська






