Definición y etiopatogeniaArriba
La enfermedad renal crónica (ERC), según la definición de la KDIGO 2012, es una alteración estructural y funcional renal persistente por >3 meses, que tiene relevancia para la salud. Criterios diagnósticos de la ERC →tabla 15.3-1.
El grado de ERC se determina en función de la TFG (categoría/estadio G →fig. 15.3-1) y de la albuminuria (categoría/estadio A →fig. 15.3-1). La TFG se estima (TFGe) sobre la base de la concentración de creatinina o cistatina C séricas. La magnitud de la albuminuria se determina por el cociente albúmina/creatinina en una muestra aislada de orina o por la pérdida de albúmina en orina de 24 horas. El diagnóstico completo de ERC incluye la denominación de la enfermedad renal (si se conoce la etiología de la ERC) junto con la asignación de la categoría G y A correspondiente.
El término "insuficiencia renal crónica" (IRC) se refiere al estadio G5 de la ERC.
Fórmulas matemáticas recomendadas para estimar la TFG en la práctica →tabla 15.3-1.
El aclaramiento de creatinina es útil para establecer la dosis necesaria de aquellos fármacos que son excretados por los riñones. Se puede estimar basándose en la ecuación de Cockcroft y Gault:
ClCr (ml/min) = (140 ‑ edad) × peso (kg)⁄creatinina plasmática × 72 × [0,85 si es mujer]
Causas de ERC. Más frecuentes: nefropatía diabética, nefropatía hipertensiva (ambas son responsables de >50 % de los casos), glomerulopatías primarias y secundarias, LRA, nefropatías tubulointersticiales (p. ej. pielonefritis o daño renal por fármacos), poliquistosis renal autosómica dominante (PQRAD), nefropatía isquémica, síndrome cardiorrenal tipo 2. Menos frecuentes: nefropatía obstructiva, sarcoidosis, amiloidosis, mieloma múltiple y gammapatías monoclonales de significado renal, microangiopatías trombóticas, síndrome de Alport, nefropatía asociada al VIH, nefrectomía (de riñón único, bilateral), litiasis coraliforme, defectos congénitos de los riñones y del aparato urinario, disfunción progresiva del riñón trasplantado.
La mayoría de las enfermedades renales crónicas puede causar una pérdida gradual de nefronas, que conduce a una sobrecarga de trabajo por parte de las nefronas remanentes, principalmente debido a la hiperfiltración. Inicialmente hay hipertrofia glomerular, posteriormente se produce esclerosis glomerular y fibrosis del tejido intersticial, causando el deterioro de la función renal. La progresión de la IRC se acompaña de la acumulación en sangre de las denominadas toxinas urémicas, que son productos del metabolismo de las proteínas, sobre todo de moléculas de tamaño pequeño y mediano. Se reduce la producción de eritropoyetina en los riñones, que junto con otros factores (deficiencia de hierro, pérdida de sangre latente o manifiesta, inhibición de la médula ósea por toxinas urémicas, disminución del período de supervivencia de los eritrocitos, deficiencia de ácido fólico y vitamina B12) conducen a anemia. La reducción de la 1-α-hidroxilación renal de la vitamina D es una de las causas de hipocalcemia e hiperparatiroidismo secundario. Los riñones pierden la capacidad de mantener una volemia correcta, la composición electrolítica y del pH de la sangre. La alteración de la excreción renal de sodio y agua (disminución de la natriuresis por presión), una liberación excesiva de las sustancias vasoconstrictoras por los riñones (angiotensina II, endotelina I), la deficiencia de factores vasodilatadores (entre otros óxido nítrico, prostaglandinas), el aumento de la actividad del sistema nervioso simpático, trastornos hormonales y metabólicos y una creciente rigidez de las paredes de las grandes arterias conducen al desarrollo de hipertensión arterial, la cual aparece en >90 % de los enfermos con deterioro significativo de la función excretora de los riñones (este porcentaje disminuye en un 50 % después del comienzo de la hemodiálisis). También la eritropoyetina, utilizada en el tratamiento de la anemia, puede causar incremento de la presión arterial.
Cuadro clínico e historia naturalArriba
El cuadro clínico depende del grado de ERC y de la enfermedad de base. Inicialmente no hay síntomas clínicos, o no son específicos (p. ej. hipertensión arterial). En general la TFG disminuye en 1-2 ml/min/1,73 m2/año, a veces más rápidamente, es decir, ≥5 ml/min/1,73 m2/año. Una progresión súbita de la enfermedad (pérdida de TFG incluso en 15 ml/min/1,73 m2 o en el 25 %, o cambio en el estadio G de la ERC en ≥1 categoría en un año) conduce rápidamente a la insuficiencia renal. Sin embargo, en la mayoría de los enfermos la progresión es constante durante largos períodos de tiempo. A medida que disminuye la TFG, aparecen síntomas y complicaciones en distintos órganos y sistemas. Factores modificables y que se relacionan con una rápida progresión de la ERC: proteinuria, hipertensión arterial, hiperglucemia, hiperlipidemia, anemia, tabaquismo y acidosis metabólica. Causas principales de una agudización repentina de la ERC: LRA sobrepuesta, deshidratación (p. ej. después del tratamiento diurético), fármacos nefrotóxicos (p. ej. AINE, IECA y ARA-II utilizados en enfermos con hipertensión renovascular, inhibidores de la calcineurina), obstrucción urinaria, hipotensión (p. ej. debido a la sobredosis de fármacos antihipertensivos), hipertensión arterial maligna, empeoramiento de la insuficiencia cardíaca, pielonefritis complicada (p. ej. con necrosis papilar renal o absceso renal), embolia o trombo de la arteria renal, trombosis de las venas renales, agudización de la enfermedad de base.
1. Síntomas generales: debilidad, fatiga, hipotermia, pérdida de apetito, disminución de la resistencia a las infecciones.
2. Síntomas cutáneos: palidez, sequedad, piel de coloración pardo grisácea, sangrado prolongado de heridas y propensión a la formación de equimosis (síntoma de diátesis hemorrágica urémica), prurito (en estadios avanzados de IRC).
3. Trastornos del aparato circulatorio: hipertensión arterial, hipertrofia ventricular izquierda, insuficiencia cardíaca, arritmias, ateroesclerosis acelerada, calcificación vascular, pericarditis urémica.
4. Trastornos del aparato respiratorio: respiración acidótica (de Kussmaul →Respiración, alteraciones), pleuritis urémica, hiperemia y edema pulmonar (el denominado pulmón urémico en la IRC avanzada).
5. Trastornos del aparato digestivo: gastroenteritis, úlcera gástrica o duodenal, sangrado digestivo; en la IRC avanzada halitosis urémica, náuseas y vómitos, íleo paralítico, pancreatitis aguda.
6. Trastornos del sistema nervioso y de los músculos (ocurren en estadios avanzados de la IRC): deterioro de la concentración y memoria, cefalea, somnolencia excesiva o insomnio, trastornos del comportamiento (p. ej. apatía o irritabilidad), depresión, convulsiones y coma (síntomas de encefalopatía grave o edema cerebral), síndrome de piernas inquietas (sensación de incomodidad en los miembros inferiores que obliga al sujeto a mover las piernas), pérdida de los reflejos tendinosos profundos, debilidad muscular, asterixis, calambres de haces o grupos musculares, hipo crónico, parálisis del nervio peroneo, tetraplejía flácida en la forma más grave de neuropatía, sarcopenia (disminución de la masa y de la fuerza de los músculos esqueléticos).
7. Trastornos del sistema reproductor: trastornos del ciclo menstrual (oligomenorrea, amenorrea secundaria), infertilidad, disfunción sexual (disminución de la libido, impotencia).
8. Alteraciones morfológicas de la sangre y de la inmunidad: anemia →Anemia en la enfermedad renal crónica, púrpura provocada por la disfunción plaquetaria y de las células mesoteliales que se manifiesta con sangrados prolongados de las heridas y la tendencia a la aparición de equimosis; inmunodeficiencia y riesgo aumentado de infecciones; leucopenia y disminución de la actividad del complemento en pacientes dializados.
9. Trastornos hidroelectrolíticos y del equilibrio ácido-básico: se detectan mediante pruebas de laboratorio →más adelante.
10. Trastornos del metabolismo mineral y óseo relacionados con la ERC →Trastornos minerales y óseos en la enfermedad renal crónica.
Cuadro clínico de la ERC según la categoría (estadio) de la TFG (en ml/min/1,73 m2)
G1 (TFG ≥90): signos clínicos de la enfermedad de base (diabetes, hipertensión arterial, GN, etc.). A menudo aparece albuminuria >30 mg/d (>30 mg/1 g de creatinina) y sedimento urinario anormal. La presión arterial puede estar elevada. En primer lugar, se debe determinar la causa y eliminar los factores de riesgo para la progresión de la enfermedad renal.
G2 (TFG 60-89): los niveles séricos de creatinina y de urea son generalmente normales. Se reduce la capacidad de los túbulos renales para concentrar la orina, lo que aumenta la susceptibilidad a la deshidratación. Puede ocurrir una retención de fosfatos y el inicio del hiperparatiroidismo secundario. En algunos pacientes con nefropatía diabética y nefritis tubulointersticial aparece anemia como resultado de la disminución de la producción de eritropoyetina.
G3 (TFG 30-59): isostenuria, poliuria, nicturia y polidipsia, hipertensión arterial en >50 % de los pacientes. Niveles aumentados de fosfatos (en algunos enfermos) y de los productos del metabolismo de las proteínas (urea, creatinina, ácido úrico) en sangre. Muchos pacientes presentan anemia, algunos disgeusia, pérdida de apetito y náusea. El estadio G3 se clasifica adicionalmente en G3a (TFG 45-59) y G3b (TFG 30-44).
G4 (TFG 15-29): empeoramiento importante de síntomas previamente presentes, incluidos los problemas de apetito, náuseas y vómitos. La hipertensión arterial se presenta en >80 % de los pacientes. Un elevado porcentaje de pacientes presentan hipertrofia ventricular izquierda y, en algunos casos, síntomas de insuficiencia cardíaca. En la mayoría de los pacientes se presenta anemia significativa, que provoca debilidad y disminución de la tolerancia al esfuerzo físico, así como acidosis metabólica.
G5 (TFG <15; insuficiencia renal): síntomas que afectan prácticamente a todos los órganos y sistemas. La uremia es el estadio terminal de la insuficiencia renal que se caracteriza por concentraciones altas de urea y creatinina en la sangre, acidosis metabólica no compensada y complicaciones de la ERC.
DiagnósticoArriba
La ERC debe detectarse activamente mediante un tamizaje poblacional, ya que durante muchos años puede cursar sin signos ni síntomas. El control periódico mediante análisis de orina, albuminuria, y concentración de creatinina sérica es imprescindible en personas con un mayor riesgo de ERC, particularmente si tienen diabetes mellitus o hipertensión arterial. En la práctica clínica el mejor indicador de la función renal es la TFG estimada y no la concentración de creatinina en el suero, la cual también depende de la edad y de la masa muscular. En personas con antecedentes familiares de enfermedad renal (p. ej. enfermedad renal quística) hay que realizar el tamizaje agregando técnicas de imagen, generalmente la ecografía. Se puede establecer la etiología de la ERC a través de los signos y síntomas, de la enfermedad coexistente, de los resultados anormales de las pruebas realizadas en el pasado, y mediante una anamnesis familiar dirigida hacia la presencia de enfermedad renal.
Exploraciones complementarias
1. Análisis de orina: albuminuria, proteinuria, hematuria/hematuria microscópica, cilindros, leucocituria, baja densidad relativa de la orina.
2. Análisis de sangre: anemia (habitualmente es normocítica y normocrómica); concentración elevada de creatinina, urea, ácido úrico, potasio, fosfatos y PTH, triglicéridos y colesterol; hipocalcemia; acidosis metabólica.
3. Pruebas de imagen. En la ecografía: los riñones están generalmente disminuidos de tamaño (a menudo el eje longitudinal <10 cm). Existen excepciones (riñones agrandados a pesar de la IRC), como es el caso de la nefropatía por amiloide, nefropatía diabética, riñones poliquísticos y nefropatía por VIH. Los estudios con contraste (p. ej. TC) se deben realizar solamente en caso de necesidad absoluta, por alto riesgo de nefropatía por contraste.
Criterios diagnósticos
La ERC se diagnostica si durante >3 meses persisten anomalías renales morfológicas o funcionales (→Definición) o la TFG <60 ml/min/1,73 m2. La IRC se diagnostica en personas con ERC y una TFG <15 ml/min/1,73 m2.
TratamientoArriba
Incluye: tratamiento etiológico de la ERC, inhibición de la progresión de la ERC, prevención de las complicaciones asociadas a la IRC y el tratamiento de estas, tratamiento de las enfermedades concomitantes, prevención de las enfermedades cardiovasculares, preparación para el TRS y el propio TRS.
Recomendaciones generales
1. Tratamiento de las enfermedades concomitantes.
2. Prevención de las enfermedades cardiovasculares (alto riesgo en pacientes con ERC), incluyendo la suspensión del tabaquismo y una actividad física regular.
3. Evitar fármacos nefrotóxicos. Hay que ajustar la dosis de los fármacos eliminados por vía renal al nivel del ClCr.
4. Prevención de las infecciones a través de la vacunación:
1) vacunación anual antigripal (en todos los pacientes con ERC)
2) vacuna polivalente antineumocócica (vacunar a todos los pacientes con una TFGe <30 ml/min/1,73 m2, repetir pasados los 5 años)
3) vacunación contra la hepatitis B (en todos los pacientes con una TFGe <30 ml/min/1,73 m2 o antes, si aparece una reducción progresiva de la TFGe).
Tratamiento nutricional →Desnutrición proteico-calórica en la enfermedad renal crónica
Tratamiento farmacológico
1. Tratamiento para reducir la proteinuria: el objetivo es conseguir una proteinuria <1 g/d, idealmente <0,3 g/d. Es esencial el tratamiento dirigido a la causa de la proteinuria (glomerulopatía primaria o secundaria). En cualquier caso, si no hay ninguna contraindicación, usar un IECA o un ARA-II, incluso en pacientes con presión arterial normal. En las personas con una TFG normal, estos medicamentos deben usarse a dosis moderadas y altas, si son bien tolerados. Se debe actuar con precaución → inicialmente con pequeñas dosis, controlando con frecuencia la concentración de potasio y creatinina en suero. Fármacos y dosificación →tabla 2.20-7.
2. Tratamiento nefroprotector:
1) IECA o ARA-II
2) dapagliflozina: 10 mg/d o empagliflozina 20 mg/d en personas con TFGe >25 ml/min/1,73 m2 (para dapagliflozina) o >20 ml/min/1,73 m2 (para empagliflozina), con o sin diabetes mellitus tipo 2
3) finerenona: 20 mg/d en personas con diabetes tipo 2, albuminuria y TFGe 15-60 ml/min/1,73 m2
3. Tratamiento de la hipertensión arterial →Hipertensión arterial en la enfermedad renal crónica.
4. Tratamiento de la hiperlipidemia: el objetivo principal es reducir el riesgo cardiovascular.
1) En todos los adultos después del diagnóstico de ERC hay que analizar el perfil lipídico (concentración de colesterol total, C-LDL, C-HDL y triglicéridos).
2) En los enfermos ≥50 años:
a) con TFGe ≥60 ml/min/1,73 m2 hay que administrar estatinas siguiendo los mismos criterios que para la población general →Hipercolesterolemia
b) con TFGe <60 ml/min/1,73 m2 sin tratamiento renal sustitutivo, utilizar solo estatina en monoterapia (atorvastatina 20 mg/d, rosuvastatina 10 mg/d, pravastatina 40 mg/d, fluvastatina 80 mg/d, simvastatina 40 mg/d), o bien simvastatina (20 mg/d) con ezetimiba (10 mg/d).
3) Utilizar estatinas en pacientes de 18-49 años con ERC sin TRS con las siguientes comorbilidades: cardiopatía isquémica (infarto cardíaco antiguo, revascularización coronaria), antecedentes de ACV isquémico, diabetes o existencia de un riesgo estimado en más del 10 % de evento cardíaco grave dentro de los próximos 10 años.
4) Administrar estatinas a todos los pacientes adultos con riñón trasplantado.
5) No iniciar tratamiento con estatinas (en monoterapia o con ezetimiba) en enfermos dializados (no han demostrado beneficios). Continuar el tratamiento con estatina si esta fue prescrita antes del comienzo de la diálisis.
6) En pacientes con ERC y con hipertrigliceridemia significativa (>500 mg/dl) se recomienda un tratamiento no farmacológico →Hipertrigliceridemia grave y el aumento del consumo de aceites de pescado. No se recomienda el uso de fibratos para reducir el riesgo cardiovascular. Considerar el tratamiento con fibratos en casos seleccionados de hipertrigliceridemia extrema (>1000 mg/dl) con el fin de prevenir pancreatitis aguda. No combinar estatinas con fibratos (riesgo de rabdomiólisis).
Evitar medicamentos que aumentan la concentración de estatinas en sangre, tales como amlodipino, diltiazem, verapamilo, amiodarona, antibióticos macrólidos, o la ciclosporina. Si su uso es indispensable, reducir la dosis de la estatina o interrumpir su administración. Si se administra amiodarona o amlodipino, la dosis de simvastatina no debería ser superior a 20 mg/d, y —en caso de usar diltiazem o verapamilo— a 10 mg/d. En caso de administrar ciclosporina, hay que evitar el uso de simvastatina, y la dosis de atorvastatina no debería superar los 10 mg/d. Si existen indicaciones, se puede utilizar un inhibidor de la PCSK9 (alirocumab, evolocumab), en pacientes con una TFGe >30 ml/min/1,73 m2.
5. Equilibrio hidroelectrolítico: tratamiento intensivo de las enfermedades que puedan conducir a deshidratación y disminución del volumen circulante efectivo. Evitar sobredosis de diuréticos. El enfermo debe mantener una diuresis 1,5-2 l/d y una ingesta de sodio que se limite a <2 g/d (<5 g de cloruro de sodio), si no hay pérdida adicional de sodio.
6. Tratamiento de la acidosis: la disminución de la acidosis se logra reduciendo hasta valores recomendados el suministro de proteínas en la dieta y administrando bicarbonato de sodio VO. Hay que mantener la concentración de HCO3– en la sangre dentro del rango 22-24 mmol/l. Para aumentar la concentración de HCO3– en 1 mmol/l, hay que utilizar 0,3 mmol (0,025 g) de bicarbonato de sodio/kg/d. En la práctica, la dosis de bicarbonato de sodio suele ser de 0,5-1,0 g/10 kg/d VO (en 3-5 dosis divididas). Si el objetivo es aumentar la concentración de HCO3– en 3 mmol/l, es necesario incrementar el aporte de sodio en 1,5-2 g/d, lo que en algunos enfermos conduce a la retención de agua y empeoramiento de los síntomas de insuficiencia cardíaca o a la dificultad para controlar la presión arterial.
7. Tratamiento de los trastornos del metabolismo calcio-fósforo y del hiperparatiroidismo →Trastornos minerales y óseos en la enfermedad renal crónica.
8. Tratamiento de la anemia →Anemia en la enfermedad renal crónica.
Tratamiento renal sustitutivo (TRS)
1. En personas con ERC y TFGe <60 ml/min/1,73 m2 (estadio al menos G3) se puede calcular el riesgo aproximado de la necesidad de TRS en los siguientes 2 y 5 años basándose en la calculadora de riesgo de insuficiencia renal (Kidney Failure Risk Calculator), que toma en cuenta el sexo, la edad, la TFGe actual y la proteinuria actual (expresada como cociente albúmina/creatinina) →https://kidneyfailurerisk.com.
2. Preparación para TRS: se inicia cuando la TFG es de 15-20 ml/min/1,73 m2. En cualquier caso, se debe considerar el trasplante de riñón de un donante vivo (familiar), como método de elección, sin diálisis previa. En el caso del tratamiento con hemodiálisis, la preparación consistirá en la realización de un acceso vascular con suficiente antelación (recomendable fístula arteriovenosa [FAV] en la extremidad superior). En las personas seleccionadas para diálisis peritoneal se debe implantar un catéter en la cavidad peritoneal.
3. Métodos:
1) Hemodiálisis: generalmente se realiza 3 × semana, dura 4-5 h. En caso de urgencia médica u hospitalización de un paciente en hemodiálisis crónica, siempre se debe contactar con el centro donde se realizan los procedimientos para obtener información relevante sobre el paciente (p. ej. de la infección crónica por virus hepatotropos) y las instrucciones para su futuro tratamiento. Los vasos de las extremidades con fístula vascular se deben puncionar solamente en el transcurso de la hemodiálisis o en situaciones de riesgo vital. No se debe medir la presión arterial en una extremidad con FAV.
2) Diálisis peritoneal: la técnica más utilizada es la diálisis peritoneal continua ambulatoria (DPCA). El paciente permanece en casa y varias veces al día cambia el líquido de diálisis de la cavidad peritoneal, solo, o con la ayuda de un asistente entrenado. Una complicación relativamente frecuente es la peritonitis, cuyo primer síntoma suele ser la salida de líquido turbio de la cavidad peritoneal. Clínicamente se acompaña de dolor abdominal, náuseas, vómitos y síntomas peritoneales. En cada caso de hospitalización de un paciente tratado con diálisis peritoneal hay que contactar con su centro de diálisis.
3) Trasplante de riñón: en todos los aspectos es el mejor método de TRS. Durante todo el período de funcionamiento del injerto los pacientes permanecerán bajo control del centro de trasplante. Se debe contactar con este centro en caso de hospitalización de un paciente con riñón trasplantado.
4. Indicaciones: el TRS se debe empezar antes de la aparición de los síntomas de uremia y de las complicaciones secundarias al daño orgánico (generalmente cuando la TFG es de 9-14 ml/min/1,73 m2). Según las guías KDIGO de 2012 las recomendaciones para empezar el TRS son: signos y síntomas de uremia (pericarditis urémica, púrpura urémica, encefalopatía o neuropatía urémica, náuseas y vómitos persistentes), hiperhidratación o hipertensión resistente al tratamiento o desarrollo de desnutrición proteico-calórica. En la mayoría de los pacientes estos problemas aparecen cuando la TFG llega a 5-10 ml/min/1,73 m2. En algunos casos la diálisis se inicia antes, por razones clínicas, como la insuficiencia cardíaca con hiperhidratación resistente al tratamiento, o con desnutrición.
5. Contraindicaciones: enfermedad neoplásica diseminada, demencia grave u otros trastornos mentales irreversibles que impidan el cumplimiento de los requisitos relacionados con el TRS.
VigilanciaArriba
La frecuencia recomendada para determinar la concentración de creatinina en el suero es:
1) en los estadios G1-2 y el estadio G3 estable (pérdida de TFG <2 ml/min/1,73 m2/año) 1 × año
2) en el estadio G3 con progresión (pérdida de TFG >2 ml/min/1,73 m2/año) y estadio G4 estable cada 6 meses
3) en el estadio G4 con progresión y estadio G5 cada 1-3 meses.
Cuando la TFGe <60 ml/min/1,73 m2 → valorar la concentración de Hb, calcio, fosfatos, bicarbonato y los niveles de PTH en el suero. Si los resultados son normales → la siguiente determinación será una vez al año. Un resultado anormal indica la existencia de complicaciones, y la frecuencia de las siguientes revisiones dependerá del tratamiento aplicado. Todos los pacientes con la TFGe <30 ml/min/1,73 m2 deben ser derivados al nefrólogo.
Indicaciones para una derivación más precoz:
1) LRA o disminución súbita y progresiva de la TFG
2) albuminuria importante persistente (cociente albúmina/creatinina ≥300 mg/g o pérdidas de albúmina en la orina ≥300 mg/24 h, lo que corresponde aproximadamente a unas pérdidas de proteínas en orina ≥500 mg/24 h)
3) progresión de la ERC, pasando a una categoría superior de la TFG con disminución de la TFGe en ≥25 % respecto a la previa
4) presencia constante de cilindros eritrocitarios o de >20 eritrocitos por campo, sin una causa clara
5) ERC e hipertensión arterial persistente a pesar de la administración de ≥4 fármacos antihipertensivos
6) concentración anormal sostenida de potasio sérico
7) litiasis renal recurrente o avanzada
8) enfermedad renal congénita.
PronósticoArriba
En personas en el estadio G3-5 se puede calcular el riesgo aproximado de la necesidad de TRS en los siguientes 2 y 5 años basándose en la calculadora Kidney Failure Risk Calculator (https://kidneyfailurerisk.com), que toma en cuenta el sexo, la edad, la TFGe actual y la proteinuria actual (expresada como cociente albúmina/creatinina). Las principales causas de muerte son: complicaciones cardiovasculares e infecciones.
TABLAS Y FIGURAS
Criterios diagnósticos de enfermedad renal crónica (ERC) según KDIGO 2012
|
Criterio
|
Comentario
|
|
Duración >3 meses
|
Criterio necesario para el diagnóstico de ERC
|
|
TFG <60 ml/min/1,73 m2 (categorías/estadios G3a-G5)
|
Calculado (TFGe [ml/min/1,73 m2]) mediante fórmulas basadas en la concentración de creatinina (Screat):
1) fórmula CKD-EPI
– Mujeres:
TFGe = 142 × [Screat/0,7]a × 0,9938edad
a = –0,241 para Screat ≤0,7 mg/dl
o a = –1,200 para Screat >0,7 mg/dl
– Hombres:
TFGe = 142 × [Screat/0,9]a × 0,9938edad
a = –0,302 para Screat ≤0,9 mg/dl
o a = –1,200 para Screat >0,9 mg/dl
2) fórmula abreviada MDRD
TFGe = 186 × [Screat]-1,154 × [edad]-0,203 × [0,742 en caso de sexo femenino] × [1,21 en caso de raza negra]
|
|
Albuminuria
|
– Pérdida urinaria ≥30 mg/d o
cociente albúmina/creatinina ≥30 mg/g
– Categorías/estadios de albuminuria →fig. 1
|
|
Anomalías del sedimento urinario
|
– Hematuria microscópica aislada con eritrocitos dismórficos
– Cilindros eritrocitarios, leucocitarios, de grasa, granulosos o células epiteliales
|
|
Trastornos de la función de los túbulos renales
|
Acidosis tubular renal, resistencia a la arginina-vasopresina (diabetes insípida nefrogénica), pérdida renal de potasio o magnesio, síndrome de Fanconi, cistinuria, proteinuria (pérdida de otras proteínas diferentes a la albúmina)
|
|
Anomalías estructurales detectadas mediante pruebas de imagen
|
Poliquistosis renala, displasia renal, hidronefrosis secundaria a la obstrucción de las vías urinarias, cicatrización de la corteza renal posinfarto, pielonefritis o nefropatía por reflujo vesicoureteral, tumores renales o enfermedades infiltrativas, estenosis de la arteria renal, riñones pequeños con ecogenicidad aumentada (imagen ecográfica característica de ERC avanzada en el curso de muchas enfermedades parenquimatosas)
|
|
Anormalidades histológicas conocidas (biopsia renal) o sospecha motivada
|
– Glomerulopatías (GN, diabetes, enfermedades autoinmunes, amiloidosis, infección generalizada, fármacos, neoplasias)
– Enfermedades vasculares (ateroesclerosis, hipertensión, isquemia, angitis, microangiopatía trombótica, embolia por colesterol)
– Enfermedades tubulointersticiales (ITU, nefrolitiasis, obstrucción de las vías urinarias, sarcoidosis, toxicidad medicamentosa, toxinas ambientales)
– Enfermedades con presencia de quistes y enfermedades hereditarias (síndrome de Alport, enfermedad de Fabry)
|
|
Estado postrasplante renal
|
En la mayoría de los casos la biopsia del riñón trasplantado presenta anormalidades, a pesar de la TFG >60 ml/min/1,73 m2 y falta de albuminuria
|
|
a Quistes simples del riñón no son base para el diagnóstico de ERC.
ERC — enfermedad renal crónica, GN — glomerulonefritis, ITU — infección del tracto urinario, TFG — tasa de filtración glomerular
|
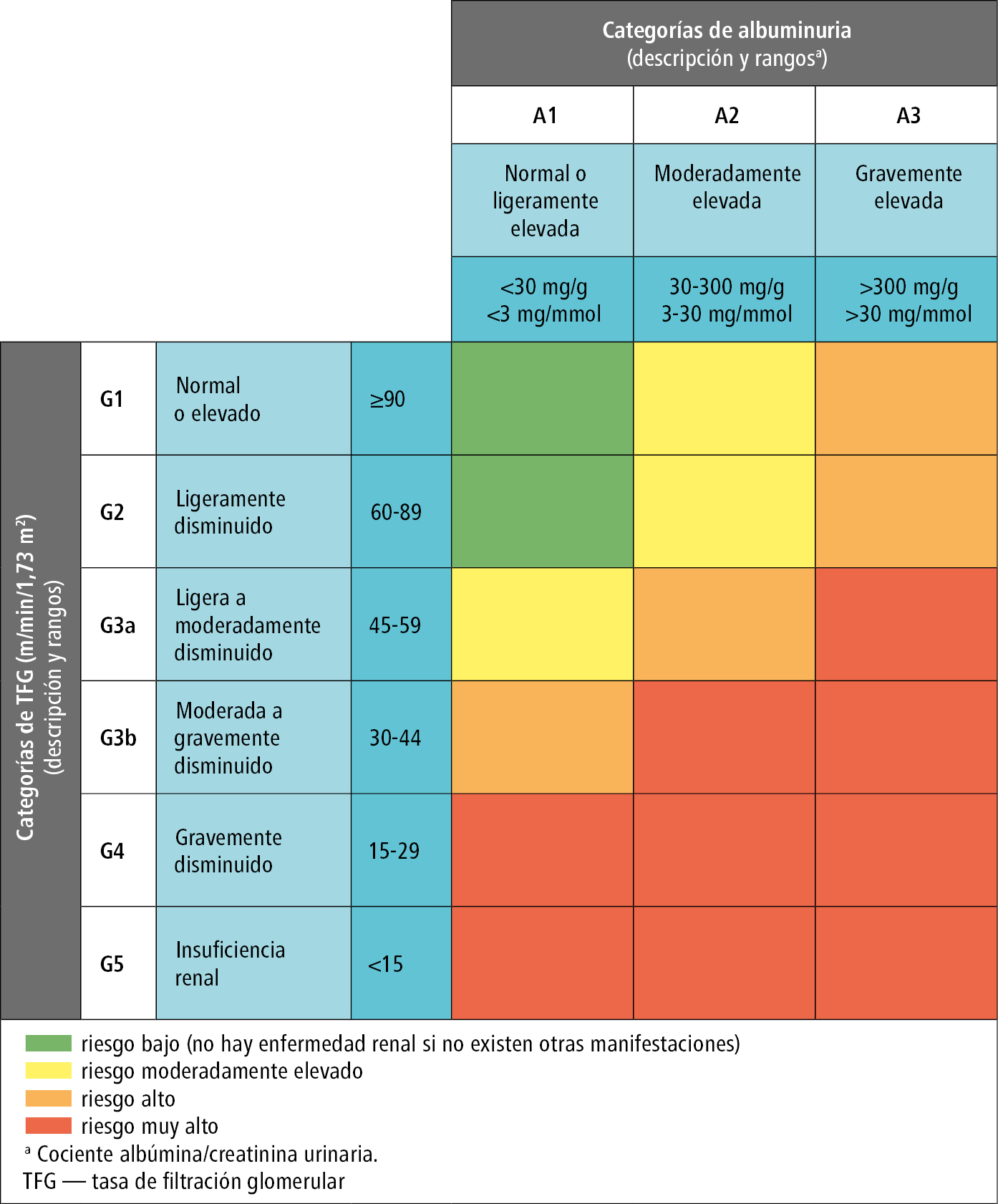
Fig. 15.3-1. Pronóstico en la enfermedad renal crónica en función de la filtración glomerular y la albuminuria, a partir de la KDIGO
Dosificación típica de los fármacos antihipertensivos orales
|
Fármaco
|
Dosificación
|
|
β-bloqueantes
|
|
Acebutolol
|
400 mg 1 × d o 200 mg 2 × d
|
|
Atenolola
|
25-100 mg 1 × d
|
|
Betaxolol
|
5-20 mg 1 × d
|
|
Bisoprolol
|
2,5-10 mg 1 × d (máx. 20 mg/d)
|
|
Celiprolol
|
100-400 mg 1 × d
|
|
Carvedilol
|
6,25-25 mg 1-2 × d
|
|
Metoprolol preparados de liberación estándar
|
25-100 mg 2 × d
|
|
Preparados de liberación prolongada
|
50-100 mg 1 × d (hasta 200 mg 1 × d)
|
|
Nebivolol
|
5 mg 1 × d
|
|
Propranolol
|
40-80 mg 2-4 × d
|
|
Calcioantagonistas
|
|
Amlodipino
|
2,5-10 mg 1 × d
|
|
Diltiazem preparados de liberación estándar
|
30-60 mg 3 × d
|
|
Preparados de liberación prolongada
|
90-480 mg 1 × d o 90-240 mg 2 × d
|
|
Felodipino
|
5-10 mg 1 ×d
|
|
Lacidipino
|
4-6 mg 1 × d
|
|
Lercanidipino
|
10-20 mg 1 × d
|
|
Nitrendipino
|
10-20 mg 1 × d (máx. 20 mg 2 × d)
|
|
Verapamilo preparados de liberación estándar
|
40-120 mg 3-4 × d
|
|
Preparados de liberación prolongada
|
120-240 mg 1-2 × d
|
|
Diuréticos
|
|
Amilorida preparados combinados con hidroclorotiazida
|
2,5-5 mg 1-2 × d
|
|
Clortalidona
|
12,5-50 mg 1 × d o 50 mg cada 2 días
|
|
Hidroclorotiazida
|
12,5-50 mg 1 × d
|
|
Indapamida preparados de liberación estándar
|
2,5 mg 1 × d
|
|
Preparados de liberación prolongada
|
1,5 mg 1 × d
|
|
Clopamida
|
5-20 mg 1 × d
|
|
Espironolactona
|
25-50 mg 1-2 × d
|
|
Furosemida
|
20-40 mg 1 × d
|
|
Torasemida
|
2,5-10 mg 1 × d
|
|
IECA
|
|
Benazepril
|
5-20 mg 1-2 × d
|
|
Quinapril
|
5-40 mg 1-2 × d
|
|
Cilazapril
|
2,5-5 mg 1 × d
|
|
Enalapril
|
2,5-20 mg 1-2 × d
|
|
Imidapril
|
5-20 mg 1 × d
|
|
Captopril
|
25-50 mg 2-3 × d
|
|
Lisinopril
|
10-40 mg 1 × d
|
|
Perindopril
|
4(5)-8(10) mg 1 × d
|
|
Ramipril
|
2,5-5 mg 1 × d (máx. 10 mg)
|
|
Trandolapril
|
2-4 mg 1 × d
|
|
Zofenopril
|
30 mg 1 × d (máx. 60 mg 1 × d o en 2 dosis divididas)
|
|
Antagonistas de los receptores de la angiotensina II
|
|
Irbesartána
|
150-300 mg 1 × d
|
|
Candesartán
|
8-32 mg 1 × d
|
|
Losartán
|
25-100 mg 1 × d o en 2 dosis divididas
|
|
Olmesartán
|
20-40 mg 1 × d
|
|
Telmisartán
|
20-80 mg 1 × d
|
|
Valsartán
|
80-320 mg 1 × d
|
|
Preparados compuestos
|
|
IECA + calcioantagonista
|
|
|
Enalapril + lercanidipino
|
[10+10 mg] [20+10 mg] [20+20 mg] 1 × d
|
|
Lisinopril + amlodipino
|
[10+5 mg] [20+5 mg] [20+10 mg] 1 × d
|
|
Perindopril + amlodipino
|
[3,5+2,5 mg] [4+5 mg] [4+10 mg] [5+5 mg] [5+10 mg] [7+5 mg] [8+5 mg] [8+10 mg] [10+5 mg] [10+10 mg] 1 × d
|
|
Ramipril + amlodipino
|
[5+5 mg] [10+5 mg] [5+10 mg] [10+10 mg] 1 × d
|
|
Ramipril + felodipino
|
[2,5+2,5 mg] 1-2 compr. 1 × d
[5+5 mg] 1 × d
|
|
Antagonista de los receptores de la angiotensina II + calcioantagonista
|
|
|
Candesartán + amlodipino
|
[8+5 mg] [8+10 mg] [16+5 mg] [16+10 mg] 1 × d
|
|
Losartán + amlodipino
|
[50+5 mg] [100+5 mg]
[50+10 mg] [100+10 mg] 1 × d
|
|
Olmesartán + amlodipino
|
[20+5 mg] [40+5 mg] [40+10 mg] 1 × d
|
|
Telmisartán + amlodipino
|
[40+5 mg] [40+10 mg] [80+5 mg] [80+10 mg] 1 × d
|
|
Valsartán + amlodipino
|
[80+5 mg] [160+5 mg] [160+10 mg] 1 × d
|
|
IECA + diurético tiacídico/tipo tiacida
|
|
|
Cilazapril + hidroclorotiazida
|
[5+12,5 mg] 1 × d
|
|
|
Lisinopril + hidroclorotiazida
|
[10+12,5 mg] 1-2 compr. 1 × d
[20+12,5 mg] [20+25 mg] 1 × d
|
|
|
Perindopril + indapamida
|
[2+0,625 mg] [2,5+0,625 mg] [4+1,25 mg] [5+1,25 mg] [8+2,5 mg] [10+2,5 mg] 1 × d
|
|
|
Ramipril + hidroclorotiazida
|
[2,5+12,5 mg] 1-2 compr. 1 × d
[5+25 mg] 1 × d
|
|
|
|
|
Zofenopril + hidroclorotiazida
|
[30+12,5 mg] 1 × d
|
|
Antagonista de los receptores de la angiotensina II + diurético tiacídico
|
|
|
Candesartán + hidroclorotiazida
|
[8+12,5 mg] [16+12,5 mg] [32+12,5 mg] [32+25 mg] 1 × d
|
|
Losartán + hidroclorotiazida
|
[50+12,5 mg] 1-2 compr. 1 × d
[100+12,5 mg] [100+25 mg] 1 × d
|
|
Olmesartán + hidroclorotiazida
|
[20+12,5 mg] 1 × d
|
|
Telmisartán + hidroclorotiazida
|
[40+12,5 mg] [80+12,5 mg] [80+25 mg] 1 × d
|
|
Valsartán + hidroclorotiazida
|
[80+12,5 mg] [160+12,5 mg] [160+25 mg] [320+12,5 mg] [320+25 mg]1 × d
|
|
Antagonista de los receptores de la angiotensina II + diurético tipo tiacida
|
|
|
Telmisartán + indapamida
|
[80+2,5 mg] 1 × d
|
|
Diurético tipo tiacida + calcioantagonista
|
|
|
Indapamida + amlodipino
|
[1,5+5 mg] [1,5+10 mg] 1 × d
|
|
β-bloqueante + IECA
|
|
|
Bisoprolol + perindopril
|
[5+5 mg] [5+10 mg] [10+5 mg] [10+10 mg] 1 × d
|
|
Bisoprolol + ramipril
|
[2,5+5 mg] [5+5 mg] [5+10 mg] [10+10 mg]1 × d
|
|
β-bloqueante + diurético tiacídico
|
|
|
Nebivolol + hidroclorotiazida
|
[5+12,5 mg] [5+25 mg] 1 × d
|
|
β-bloqueante + calcioantagonista
|
|
|
Bisoprolol + amlodipino
|
[5+5 mg] [10+5 mg] [5+10 mg] [10+10 mg] 1 × d
|
|
β-bloqueante + ácido acetilsalicílico
|
|
|
Bisoprolol + ácido acetilsalicílico
|
[5+75 mg] [10+75 mg] 1 × d
|
|
Calcioantagonista + estatina
|
|
|
Amlodipino + atorvastatina
|
[5+10 mg] [5+20 mg] [10+10 mg] [10+20 mg] 1 × d
|
|
Amlodipino + rosuvastatina
|
[5+10 mg] [5+20 mg] [10+10 mg] [10+20 mg] 1 × d
|
|
Antagonista de los receptores de la angiotensina II + estatina
|
|
|
Valsartán + rosuvastatina
|
[80+10 mg] [80+20 mg] [160+10 mg] [160+20 mg] 1 × d
|
|
IECA + calcioantagonista + estatina
|
|
|
Perindopril + amlodipino + atorvastatina
|
[5+5+10 mg] [5+5+20 mg] [10+5+20 mg] [10+10+20 mg] [10+10+40 mg] 1 × d
|
|
IECA + diurético tipo tiacida + estatina
|
|
|
Perindopril + indapamida + rosuvastatina
|
[4+1,25+10 mg] [4+1,25+20 mg] [8+2,5+10 mg] [8+2,5+20 mg] 1 × d
|
|
3 fármacos hipotensores
|
|
|
Perindopril + indapamida + amlodipino
|
[5+1,25+5 mg] [5+1,25+10 mg] [10+2,5+5 mg] [10+2,5+10 mg] 1 × d
|
|
Perindopril + amlodipino + indapamida
|
[4+5+1,25 mg] [4+10+1,25 mg] [8+5+2,5 mg] [8+10+2,5 mg] 1 × d
|
|
Ramipril + amlodipino + hidroclorotiazida
|
[5+5+12,5 mg] [10+5+25 mg] [10+10+25 mg] 1 × d
|
|
Olmesartán + amlodipino + hidroclorotiazida
|
[40+5+12,5 mg] [40+10+12,5 mg] [40+10+25 mg] 1 × d
|
|
Valsartán + amlodipino + hidroclorotiazida
|
[160+5+12,5 mg] [160+10+12,5 mg] [160+10+25 mg] 1 × d
|
 Español
Español
 English
English
 українська
українська





