Definición y etiopatogeniaArriba
La artritis psoriásica es una artritis inflamatoria crónica de etiología desconocida, que ocurre en un 10-40 % de los enfermos con psoriasis.
Cuadro clínico e historia naturalArriba
Por lo general comienza a los 20-50 años, pero puede darse una forma juvenil (generalmente a los 9-12 años). En >2/3 de los enfermos las lesiones cutáneas preceden a los cambios articulares, en los demás los cambios articulares aparecen primero. No se ha demostrado una correlación entre la extensión de las lesiones cutáneas y la gravedad de la artritis. Es posible diagnosticar una artritis psoriásica en ausencia de manifestaciones cutáneas de psoriasis (arthritis psoriatica sine psoriasis). El curso clínico es muy variable, con períodos de exacerbaciones y remisiones, que pueden producir discapacidad. Destacan las siguientes formas (son posibles formas intermedias o cambios en la forma clínica en un mismo enfermo):
1) artritis oligoarticular asimétrica: con afectación de <5 articulaciones, más frecuentemente de dedos de las manos y pies, con inflamación de los dedos
2) poliartritis simétrica: se asemeja a la AR, pero con menor frecuencia produce deformaciones
3) con afectación de las articulaciones interfalángicas distales
4) axial con afectación de las articulaciones vertebrales y sacroilíacas
5) artritis mutilante: con formación de dedos telescopados, entre otras deformaciones.
1. Artritis periférica: inflamación de una o más articulaciones periféricas. Aparece dolor, edema, calor, rigidez matutina evidente. Puede parecerse a la AR.
2. Cambios cutáneos y de uñas: las placas psoriásicas pueden ocupar diferentes áreas del cuerpo, tienen diferente gravedad y curso (de leve a grave), adoptan una forma papular generalizada (eritrodermia psoriásica) o una pustulosa. Los cambios solitarios pueden estar localizados p. ej. alrededor del ombligo, entre las nalgas, en manos y pies, cuero cabelludo, genitales externos. En ~80 % de los enfermos aparecen cambios ungueales en forma de depresiones en la placa de la uña (en forma de dedal), uña en mancha de aceite, separación de la uña, hiperqueratosis.
3. Forma axial (artritis asimétrica de las articulaciones vertebrales y sacroilíacas; se presenta en ~13 % de los enfermos, más a menudo jóvenes y con psoriasis intensa o moderada):
1) dolor inflamatorio de espalda (definición →tabla 17.11-2)
2) limitación de la movilidad de la columna cervical, torácica o lumbar en plano sagital y coronal (se diferencia de la espondilitis anquilosante por la intensidad del dolor, menor limitación de la movilidad y con menor frecuencia se observan cambios simétricos).
4. Dactilitis: proceso inflamatorio que suele afectar a todas las articulaciones y vainas de tendones del dedo. Se observa enrojecimiento, edema y dolor en todo el dedo (dedo en salchicha); la osteólisis de las falanges conduce a su acortamiento (dedos telescopados) →fig. 1.8-4; otras deformaciones como en la AR: dedos de ojaladora y dedos en forma de cuello de cisne →fig. 1.8-1.
5. Entesopatías: dolor y edema, sensibilidad a la palpación o presión en el lugar de inserción de tendones, ligamento o cápsula articular, a menudo afecta al tendón de Aquiles.
6. Otros cambios: uveítis; fatiga, trastornos del estado de ánimo, depresión; valvulopatía aórtica en forma de estenosis y/o insuficiencia como resultado de la inflamación de la aorta (rara).
DiagnósticoArriba
Exploraciones complementarias
1. Pruebas de laboratorio: aumento de la VHS y proteína C-reactiva, lo que indica actividad de la enfermedad con pronóstico adverso; HLA-B27 (en un 60-70 % de los enfermos con cambios articulares de columna vertebral o articulación sacroilíaca).
2. Pruebas de imagen
Radiografía: afectación unilateral de la articulación sacroilíaca, sindesmofitos asimétricos, a menudo parasindesmofitos, afecta a la columna lumbar y cervical, comúnmente cambios en articulaciones interfalángicas distales de manos y pies (erosiones óseas, osteólisis [osteólisis de falanges distales da imagen de "lápiz afilado"], focos de remodelación de hueso alrededor de las articulaciones afectadas), asimetría en la afectación de las articulaciones interfalángicas de manos y pies y de grandes articulaciones, por lo general de miembros inferiores, acortamiento de falanges (dedos telescopados), osteofitos a lo largo del cuerpo del metacarpo, metatarso, falanges, anquilosis de articulaciones interfalángicas distales de manos y pies, proliferación ósea posinflamatoria de los tejidos tendinosos (entesofitos; con mayor frecuencia afecta a tendón de Aquiles).
RMN: muestra cambios inflamatorios tempranos en las articulaciones sacroilíacas (edema de médula ósea, erosiones), entesitis e inflamación de articulaciones periféricas. Ecografía Doppler de potencia: ayuda en el diagnóstico de la artritis periférica, tenosinovitis y entesopatías.
3. Examen del líquido sinovial: carácter inflamatorio.
Criterios diagnósticos
Criterios de clasificación CASPAR →tabla 17.11-1.
Se diagnostica la forma axial de artritis psoriásica cuando se cumplen 2 de los 3 criterios siguientes:
1) dolor inflamatorio dorsal →más arriba
2) limitación de la movilidad de la columna vertebral →más arriba
3) criterios radiológicos (p. ej. en la radiografía artritis unilateral sacroilíaca de ≥2 grado, sindesmofitos en la columna vertebral, o en la RMN cambios en articulaciones sacroilíacas).
Después de establecer el diagnóstico hay que evaluar la gravedad de la enfermedad, ya que determina el método de tratamiento: categorías "leve", "moderada" o "grave" en relación con artritis periférica, lesiones cutáneas, afectación del esqueleto axial, entesopatías y dactilitis. Se puede evaluar el impacto combinado de cambios/síntomas coexistentes utilizando herramientas apropiadas (p. ej. cuestionario HAQ o instrumentos específicos de la enfermedad: ASDAS, CPDAI, DAPSA, PASDAS, DLQI, PsAQoL, BASDAI).
Diagnóstico diferencial
Principalmente AR, otras espondiloartritis, osteoartritis (→tabla 17.11-3).
TratamientoArriba
El objetivo principal del tratamiento es optimizar la calidad de vida a largo plazo. Es importante combatir la inflamación hasta la remisión (disminuir la intensidad de la inflamación hasta tal punto, que no se pueda detectar clínicamente ni en pruebas de laboratorio), o la reducción de la actividad de la enfermedad (ASDAS <1,3). El tratamiento depende de la forma y actividad de la enfermedad (incluida la presencia de los factores de mal pronóstico que incluyen: daño estructural, VHS/proteína C-reactiva elevada, dactilitis, afectación de las uñas), de la gravedad de psoriasis, de la presencia de comorbilidades (p. ej. enfermedad inflamatoria intestinal) y de las preferencias del paciente (p. ej. en cuanto a la vía o frecuencia de administración del fármaco). Debería realizarse por un equipo constituido por un reumatólogo y otros especialistas, tales como dermatólogo, oftalmólogo, gastroenterólogo y rehabilitador. Incluye:
1) educación del enfermo y de su familia
2) rehabilitación, incluyendo fisioterapia y kinesioterapia
3) tratamiento farmacológico
4) tratamiento ortopédico (si es necesario debido a la discapacidad)
5) psicoterapia.
Tratamiento farmacológico
Algoritmo de tratamiento farmacológico de artritis psoriásica según las guías ASAS/EULAR (2022), GRAPPA (2021) y EULAR (2019) →fig. 17.11-1.
1. AINE: fármacos de elección en la forma axial, también pueden considerarse en dactilitis, entesitis y artritis periférica; son la excepción los enfermos con artritis de >4 articulaciones y/o factores de pronóstico desfavorable; esporádicamente exacerban las manifestaciones cutáneas. Preparados y dosis de fármacos →tabla 17.12-1.
2. Glucocorticoides: en la forma limitada de la artritis psoriásica puede considerarse la administración intraarticular (incluyendo la articulación sacroilíaca), siempre que el número de infiltraciones en la misma articulación sea limitado (<2-3/año) y los intervalos entre las infiltraciones sean de >1 mes (riesgo de acelerar la destrucción de articulación). En dactilitis evaluar las infiltraciones locales; en entesitis realizar infiltraciones de las vainas tendinosas y tejidos circundantes, también en la zona de la inserción del tendón (p. ej. codo) y dentro de la bursa del tendón calcáneo, solo en casos excepcionales. En algunos casos (pero no en forma axial) considerar glucocorticoides sistémicos a dosis efectiva más baja (pueden aumentar las lesiones cutáneas extensas, especialmente cuando no se utilizan simultáneamente los FARME o cuando se reduce las dosis de glucocorticoides demasiado rápidamente). Si un fármaco tiene un efecto beneficioso sobre los cambios articulares, pero aumenta las lesiones cutáneas, se puede intensificar el tratamiento tópico de la psoriasis.
3. FARME:
1) Artritis periférica (también con dactilitis):
a) afectación de >4 articulaciones o presencia de factores de mal pronóstico → FARME sintético convencional (csFARME), como metotrexato (de preferencia en caso de afectación cutánea importante, es decir, de >10 % de la superficie de la piel o de las áreas importantes para el enfermo, tales como la cara, las manos o los genitales externos), sulfasalazina o leflunomida
b) coexistencia con la enfermedad inflamatoria intestinal o uveítis → anticuerpo monoclonal anti-TNF (en las guías del ACR [2018] se prefiere iniciar el tratamiento con un inhibidor de TNF también en enfermos con enfermedad activa no tratados previamente con FARME)
c) si no se ha producido mejoría (disminución de la actividad de la enfermedad en un 50 %) en 3 meses y no se ha logrado el objetivo terapéutico en 6 meses → FARME biológico (bFARME), al añadir a metotrexato un inhibidor de TNF (adalimumab, etanercept, infliximab, golimumab o certolizumab; en caso de enfermedad inflamatoria intestinal o uveítis no se recomienda pautar etanercept) o administrar un inhibidor de IL-12 e IL-23 (ustekinumab; de preferencia en enfermos con afectación cutánea importante, también puede utilizarse en caso de enfermedad inflamatoria intestinal o uveítis) o un inhibidor de IL-17 (secukinumab o ixekizumab); si no se puede utilizar bFARME → inhibidor de JAK (tofacitinib, upadacitinib), y si esto no es posible, en enfermos leves considerar el tratamiento con inhibidor de la fosfodiesterasa tipo 4 (apremilast)
d) si no se ha producido mejoría (disminución de la actividad de la enfermedad en un 50 %) en 3 meses y no se ha logrado el objetivo terapéutico en 6 meses del uso de bFARME o inhibidor de JAK → cambiar el fármaco por otro bFARME (incluido abatacept) u otro inhibidor de JAK, en primer lugar del mismo grupo.
2) Entesopatía (en el lugar de unión de los ligamentos o de los tendones al hueso) y dactilitis → en caso de respuesta insuficiente a AINE (por ineficacia de inyecciones locales de glucocorticoides y de csFARME), considerar un bFARME (inhibidor de TNF, inhibidor de IL-12 e IL-23, inhibidor de IL-17 o de IL-23), eventualmente un inhibidor de JAK o apremilast.
3) Forma axial activa → (ASDAS ≥2,1, eventualmente BASDAI ≥4) → tratamiento como en la espondilitis anquilosante; si no se consigue el objetivo con AINE (y las eventuales inyecciones de glucocorticoides en la articulación sacroilíaca), utilizar bFARME (inhibidor de TNF, inhibidor de IL-17, sobre todo en caso de afectación cutánea importante) o inhibidor de JAK. Si esto resulta ineficaz, cambiar por otro fármaco de los mencionados. Los inhibidores de IL-12 e IL-23 y abatacept son ineficaces.
Dosis, contraindicaciones, efectos adversos de los FARME →tabla 17.1-6.
VIGILANCIAArriba
Evaluar la eficacia del tratamiento mediante índices PASDAS y DAPSA, y en la forma axial ASDAS y BASDAI. Además, se deben utilizar HAQ, PASI, NAPSI, MEI y MASES. La herramienta de preferencia para determinar el objetivo del tratamiento de la forma axial es el índice ASDAS, mientras que en caso de la periférica es el índice DAPSA.
PronósticoArriba
En casos de curso grave, sobre todo cuando coexisten las formas periférica y axial, a pocos años se producen deformidades articulares y discapacidad. Mal pronóstico en caso de: forma poliarticular, VHS aumentada, fracaso del tratamiento previo, daños articulares observados clínicamente o en radiografías. En cursos más leves: períodos de exacerbación y remisión parcial, con aumento gradual de limitación de movilidad articular. A menudo un deterioro significativo de calidad de vida, que debido a la coexistencia de cambios cutáneos y articulares puede ser mayor que en la AR. El riesgo cardiovascular es elevado. La introducción del tratamiento biológico ha mejorado en gran medida el pronóstico en cuanto a la resolución de los síntomas y a la mejoría de la calidad de vida, así como respecto a la reducción de complicaciones cardiovasculares.
TABLAS Y FIGURAS
Criterios de clasificación de espondiloartritis según el ASAS 2010
|
Espondiloartritis axial (los criterios pueden ser utilizados en enfermos con dolor de espalda que persiste durante ≥3 meses y con comienzo <45 años)
|
|
Artritis de articulaciones sacroilíacas documentada en una prueba de imagen (RMN o radiografía) y ≥1 otra característica de espondiloartritis
o
presencia de antígeno HLA-B27 y ≥2 otras características de espondiloartritis
|
|
Características de espondiloartritis:
– lumbalgia inflamatoriaa
– artritis periférica
– entesopatía (en el talón)
– uveítis
– dactilitis
– psoriasis
– enfermedad de Crohn o colitis ulcerosa
– buena respuesta a AINE (regresión o reducción significativa del dolor lumbar a las 24-48 h después de la administración de la dosis completa)
– historia familiar de espondiloartritis
– HLA-B27
– aumento de proteína C-reactiva en el suero (tras excluir otras causas)
|
|
Espondiloartritis periférica
|
|
Artritis o entesopatías o dactilitis
y
≥1 de las siguientes características de espondiloartritis:
– uveítis
– psoriasis
– enfermedad de Crohn o colitis ulcerosa
– infección previa
– HLA-B27
– artritis de articulaciones sacroilíacas en pruebas de imagen
o
≥2 de las siguientes características de espondiloartritis:
– artritis
– entesopatía
– dactilitis
– lumbalgia inflamatoriaa (alguna vez)
– historia familiar de espondiloartritis
|
|
a Presencia de ≥4 de las siguientes características:
1) dolor presentado <40 años
2) inicio insidioso
3) disminuye después del ejercicio físico
4) persiste en reposo
5) nocturno, disminuye tras levantarse de la cama
|
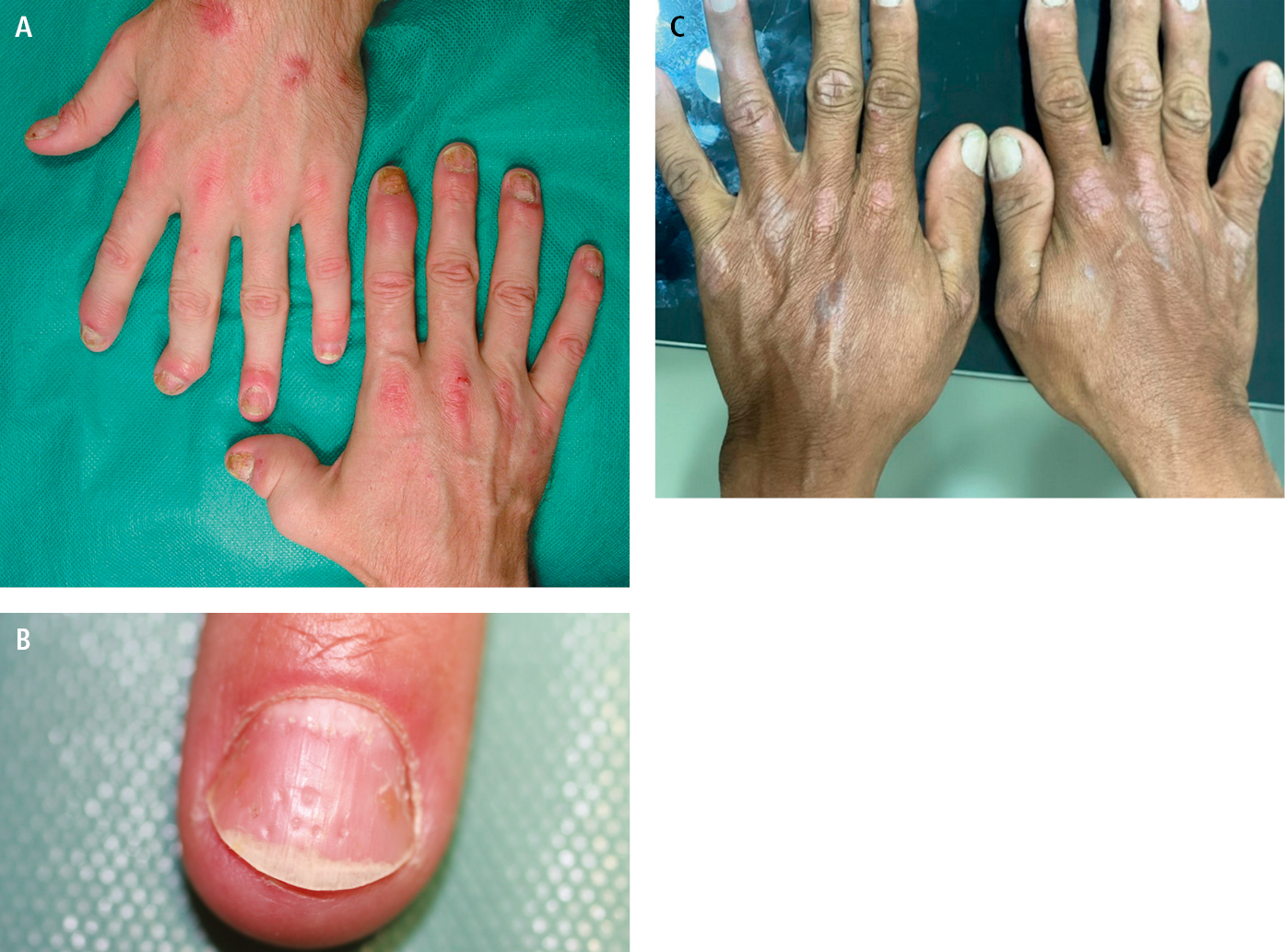
Fig. 1.8-4. Artritis psoriásica. A: psoriasis de la superficie dorsal de ambas manos, 1.er dedo de la mano derecha "en telescopio", característica afectación de articulaciones interfalángicas distales en ambas manos, subluxación de la falange distal del 3.er dedo de la mano izquierda. B: depresiones puntiformes en la placa ungueal (signo del dedal). C: psoriasis en dorso ambas manos en piel de color oscuro (foto: Dr. Francisco Camacho)
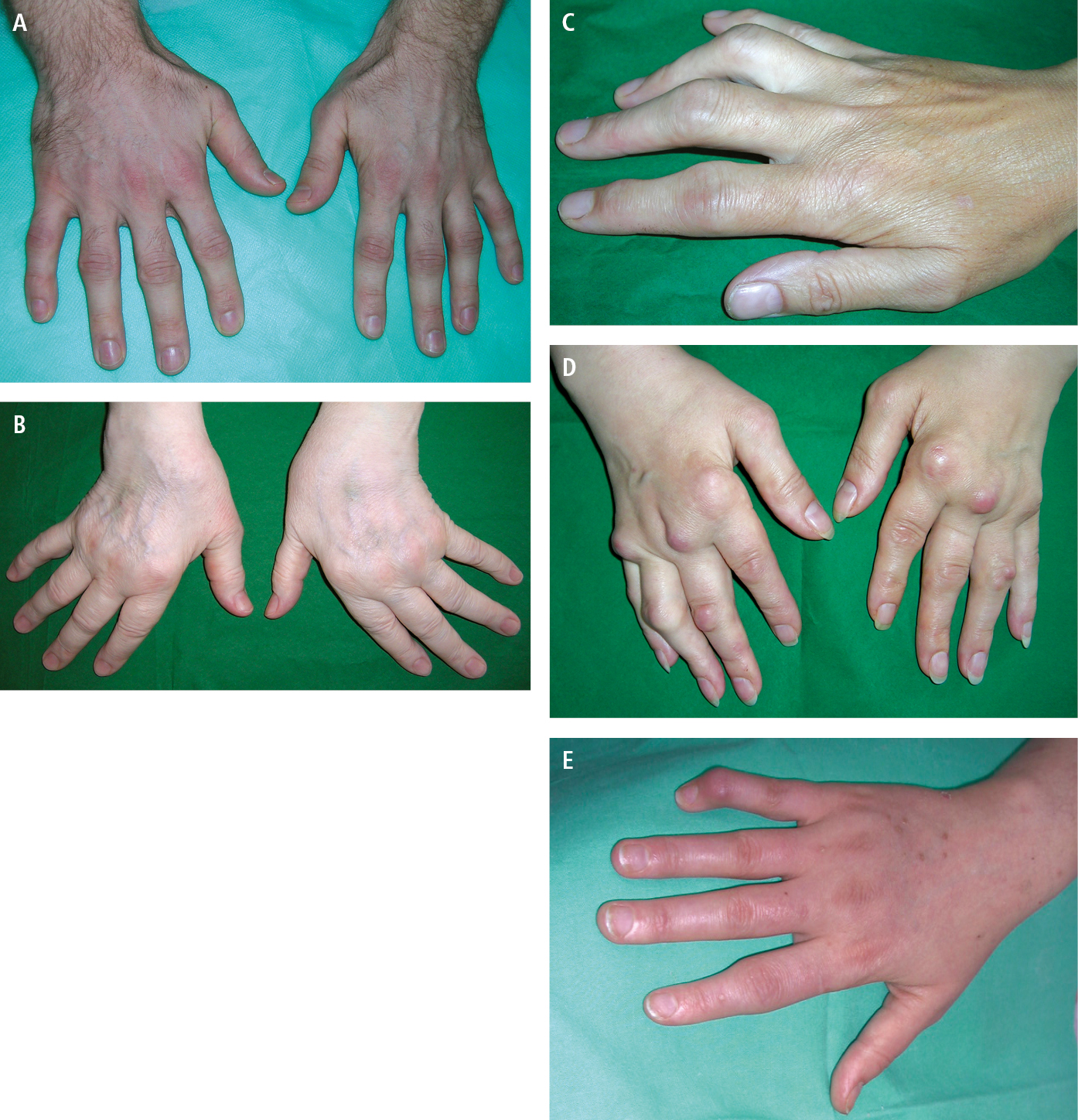
Fig. 1.8-1. Artritis reumatoide. A: cambios tempranos; inflamación simétrica de articulaciones metacarpofalángicas e interfalángicas proximales. B: desviación cubital de los dedos de la mano y subluxación de la articulación metacarpofalángica. C: deformidad en boutonnière (3.º y 4.º). D: inflamación de articulaciones metacarpofalángicas e interfalángicas proximales, subluxación de articulaciones metacarpofalángicas, numerosos nódulos reumatoideos sobre las articulaciones. E: deformación del 5.º dedo en forma de cuello de cisne
Criterios CASPAR para el diagnóstico de artritis psoriásica
|
La artritis psoriásica se puede diagnosticar en pacientes con artritis (artritis periférica, espondilitis y artritis sacroilíaca o entesopatía) y ≥3 de los siguientes puntos:
|
|
1) Manifestaciones de psoriasis (cambios psoriásicos de la piel confirmados por reumatólogo o dermatólogo) o antecedentes personales o familiares (familiar de 1.er o 2.º grado) de psoriasis: 1 pto.; psoriasis presente en la actualidad: 2 ptos.
2) Cambios típicos de psoriasis en las uñas (separación de uña, depresiones en la lámina ungueal e hiperqueratosis) encontrados en el examen clínico: 1 pto.
3) Factor reumatoide negativo (cualquier prueba salvo la prueba de látex), preferiblemente por ELISA o nefelometría: 1 pto.
4) Inflamación de los dedos (dactilitis), definida como edema del dedo ("dedo en salchicha"), actualmente o en anamnesis registrada por reumatólogo: 1 pto.
5) Características radiológicas de proliferación ósea periarticular en forma de osificación limitada vagamente cerca de la superficie articular (pero sin crear osteofitos) en las radiografías de las manos o los pies: 1 pto.
|
|
CASPAR — Classification criteria for Psoriatic Arthritis
A partir de: Arthritis Rheum, 2006, 54: 2665-2673
|
Diferenciación de las enfermedades articulares
|
Signos
|
Enfermedad
|
|
Artritis psoriásica
|
AR
|
Osteoartritis
|
Espondilitis anquilosante
|
|
Sexo
|
M:F 1:1
|
M:F 1:3
|
OA de manos y pies más común en mujeres
|
M:F 3:1
|
|
Cambios periféricos
|
Asimétricos
|
Simétricos
|
Variables
|
–
|
|
Afectación de articulaciones interfalángicas distales
|
+
|
–
|
Nódulos de Heberden
|
–
|
|
Artritis de articulaciones sacroilíacas
|
Asimétricas
|
–
|
–
|
Simétricas
|
|
Rigidez
|
Articulaciones periféricas, columna cervical y lumbar, por la mañana
|
Por la mañana
|
Tras una inmovilidad prolongada
|
Manifiesta e intensa en la columna vertebral
|
|
Entesopatía
|
+
|
–
|
–
|
+
|
|
Factor reumatoide
|
–
|
+
|
–
|
–
|
|
HLA
|
B27, DR4
|
DR4
|
–
|
B27
|
|
Cambios en la radiografía
|
Erosiones sin osteopenia, imagen de "lápiz afilado", sindesmofitos grandes y asimétricos
|
Erosiones, osteopenia metafisaria
|
Osteofitos
|
Sindesmofitos delgados y simétricos, osteopenia vertebral
|
|
AR — artritis reumatoide
|
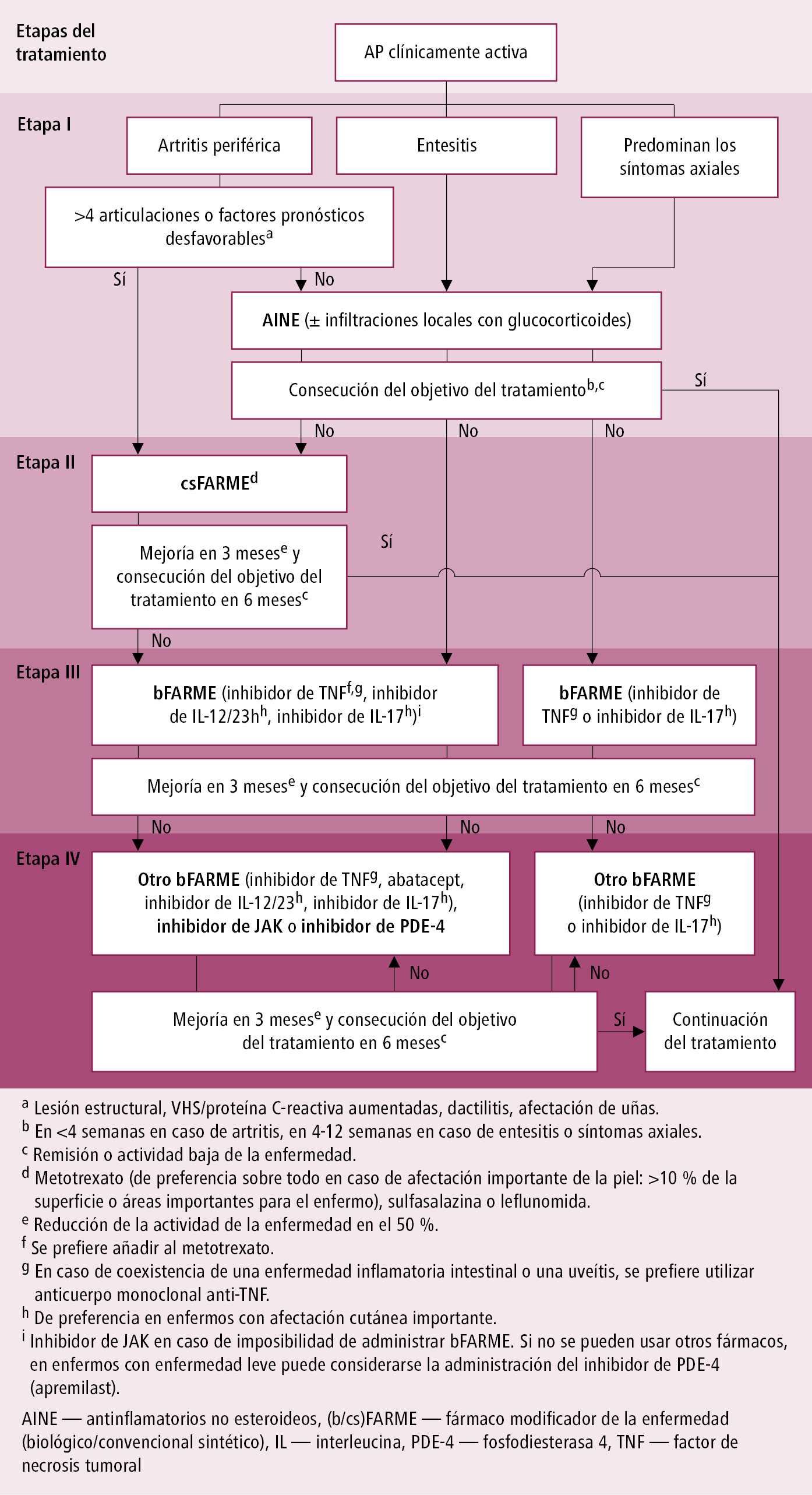
Fig. 17.11-1. Tratamiento de la artritis psoriásica recomendado por la EULAR (2019)
Dosificación de AINE seleccionados
|
Nombre y forma
|
Dosificación
|
|
Promedia
|
Máxima
|
|
Aceclofenaco: comprimidos recubiertos, polvo para suspensión oral
|
100 mg 2 × d
|
100 mg 2 × d
|
|
Acemetazina
|
|
|
|
|
Cápsulas
|
60 mg 2-3 × d
|
600 mg/d
|
|
|
Cápsulas de liberación prolongada
|
90 mg 1-2 × d
|
300 mg/d
|
|
Celecoxib: cápsulas
|
200 mg 1 × d o 100 mg 2 × d
|
200 mg 2 × d
|
|
Dexibuprofeno: comprimidos recubiertos
|
200-400 mg 3 × d
|
1,2 g/d
|
|
Dexketoprofeno
|
|
|
|
|
Comprimidos recubiertos
|
25 mg 3 × d
|
75 g/d
|
|
|
Granulado para solución oral
|
25 mg 3 × d
|
75 mg/d
|
|
|
Solución para inyecciones o infusión
|
50 mg cada 8-12 h
|
150 mg/d
|
|
Diclofenaco
|
|
|
|
|
Comprimidos, cápsulas
|
50-200 mg/d repartido en 2-3 dosis
|
225 mg/d
|
|
|
Comprimidos de liberación prolongada, comprimidos de liberación modificada, cápsulas de liberación prolongada, cápsulas de liberación modificada
|
75-100 mg 1 × d o 150 mg 1 × d, o repartido en 2 dosis
|
150 mg/d
|
|
|
Supositorios
|
50-150 mg/d repartido en 2-3 dosis
|
150 mg/d
|
|
|
Solución para inyección IM
|
75 mg 1 × d
|
75 mg 2 × d
|
|
|
Aerosol cutáneo, gel,
parche medicado
|
Localmente varias veces al día
1 parche 2 × d
|
2 parches/d
|
|
Etofenamato: gel, crema, aerosol a la piel
|
Localmente varias veces al día
|
|
|
Etoricoxib: comprimidos encubiertos
|
30-60 mg 1 × d
|
120 mg 1 × d
|
|
Ibuprofeno
|
|
|
Diversas formas VO, supositorios
|
200-800 mg 3-4 × d
|
2,4 g/d
|
|
|
Aerosol cutáneo, crema, gel, parche medicado
|
Localmente
|
|
|
Indometacina
|
|
|
Comprimidos de liberación prolongada
|
75 mg 1-2 × d
|
75 mg 2 × d
|
|
|
Aerosol
|
Localmente varias veces al día
|
|
|
Ketoprofeno
|
|
|
Comprimidos
|
100 mg 1-2 × d
|
300 mg/d
|
|
Cápsulas
|
50 mg 3 × d
|
300 mg/d
|
|
Comprimidos de liberación modificada
|
150 mg 1 × d o repartido en 2 dosis
|
150 mg 2 × d
|
|
Cápsulas de liberación prolongada
|
100-200 mg 1 × d
|
200 mg 1 × d
|
|
Supositorios
|
100 mg 1-2 × d
|
300 mg/d
|
|
|
Gel
|
Localmente 2 × d
|
|
|
|
Líquido de pulverización sobre la piel
|
3-4 dosis 1-3 × d
|
48 dosis al día
|
|
|
Solución para inyección IM
|
100 mg 1-2 × d
|
200 mg/d
|
|
|
Granulado para solución oral
|
50 mg 3× d
|
200 mg/d
|
|
Ácido mefenámico
|
250 mg 4 × d
|
|
|
Lornoxicam: comprimidos
|
8 mg 1-2 × d
|
16 mg/d
|
|
Meloxicam
|
|
|
|
|
Comprimidos
Comprimidos de disolución oral
|
7,5-15 mg 1 × d
|
15 mg 1 × d
|
|
|
Solución para inyección IM
|
15 mg 1 × d
|
15 mg 1 × d
|
|
Nabumetona: comprimidos
|
1-2 g 1 × d o 0,5-1 g 2 × d
|
2 g/d
|
|
Naproxeno
|
|
|
|
|
Comprimidos, cápsulas
|
250-500 mg 2 × d
|
1,5 g/d
|
|
|
Supositorios
|
250-500 mg 2 × d
|
1,5 g/d
|
|
|
Gel
|
Localmente 2-6 × d
|
|
|
Piroxicama: comprimidos, solución para inyección IM
|
20 mg 1 × d o 10 mg 2 × d
|
40 mg/d
|
|
Salicilato de dietilamina: crema, gel
|
Localmente 3-4 × d
|
|
|
a No debe utilizarse en el tratamiento de la artrosis debido al elevado riesgo de hemorragia digestiva.
|
Fármacos modificadores de la enfermedad (FARME) utilizados en la AR
|
Fármaco
|
Dosificación
|
Contraindicaciones
|
Efectos adversos
|
Observación
|
|
Convencionales sintéticos (csFARME)
|
|
Cloroquina
|
VO 250 mg 1 × d
|
Enfermedades de la retina, alteraciones visuales, insuficiencia renal, porfiria, psoriasis, deficiencia de glucosa-6-fosfato deshidrogenasa, hepatitis B o C no tratada con insuficiencia hepática en clase C de Child-Pugh
|
Daño retiniano (de la mácula lútea), especialmente "en ojo de buey"; exantema; dolor abdominal, diarrea, pérdida de apetito, náuseas; otros (muy raros): miopatía, visión borrosa, trastornos de acomodación, cambios en la pigmentación de la piel y de las membranas mucosas, neuropatía periférica, hipoglucemia, arritmias ventriculares (sobre todo en enfermos que reciben fármacos que prolongan el intervalo PR, con intervalo PR prolongado o con factores de riesgo de su prolongación), miocardiopatía
|
– Examen oftalmológico con campimetría y tomografía de coherencia óptica de dominio espectral (SD-OCT) al inicio y, si no hay factores de riesgo de retinopatíaa, después de 5 años y luego una vez al año. Por ficha técnica, se debe realizar el examen oftalmológico (oftalmoscopia y campimetría) antes del tratamiento, posteriormente cada 3-4 meses y ante la aparición de cualquier alteración visual.
– ECG antes del tratamiento y a modo de control según los factores de riesgo adicionales de intervalo QT prolongado
|
|
Hidroxicloroquina
|
VO 200 mg 1-2 × d
(≤5,0 mg/kg/d)
|
Véase más arriba; aceptable en casos seleccionados con hepatitis B activa
|
Véase más arriba; el riesgo de lesión ocular es muy bajo en los primeros 5-7 años del tratamiento (es mayor en casos de edad avanzada, enfermedad renal, antecedentes de retinopatía)
|
– Examen oftalmológico con campimetría y tomografía de coherencia óptica de dominio espectral (SD-OCT) al inicio y, si no hay factores de riesgo de retinopatíaa, después de 5 años y posteriormente una vez al año. No requiere pruebas rutinarias de laboratorio
– ECG como más arriba
|
|
Ciclosporina
|
VO 2,5 mg/kg/d dividida en 2 dosis cada 12 h, y luego incrementar en 0,5 mg/ kg/d cada 2-4 semanas hasta obtener mejoría clínica o hasta una dosis total de 5 mg/kg/d
|
Insuficiencia renal; hipertensión arterial; infecciones crónicas
|
Insuficiencia renal; hipertensión arterial; anemia; vellosidad excesiva, hirsutismo en mujeres; trastornos de la sensibilidad; hiperplasia gingival; inmunodeficiencia con riesgo aumentado de infecciones
Nota: muchos medicamentos interfieren con la ciclosporina, lo que aumenta el riesgo de efectos adversos
|
ECG al inicio; presión arterial y glucemia durante cada visita; creatinina en el suero cada 2 semanas hasta establecer la dosis, después cada mes; la disfunción renal causada por ciclosporina es reversible en gran medida, pero no completamente; hemograma, ALT y AST, albúmina (como más adelante): considerar la vigilancia de la concentración sérica del fármaco
|
|
Leflunomida
|
VO 20 mg 1 × d
|
Infecciónb; leucopenia <3000/µl; trombocitopenia <50 000/µl; mielodisplasia; neoplasia linfoproliferativa tratada en los últimos ≤5 años; daño hepáticoc,d,e; embarazo y lactancia; disfunción renal grave o moderada
|
Diarrea, dolor abdominal, náuseas; exantema; alopecia; daño hepático; daño renal; aumento de presión arterial; efecto teratogénico (se necesita un método anticonceptivo eficaz); en el caso de complicaciones posteriores a la interrupción de la administración del fármaco puede acelerarse su eliminación mediante la colestiramina (8 g 3 × d durante 11 días) o carbón activado (50 g 4 × d durante 11 días); en mujeres que desean quedarse embarazadas y en hombres que planean paternidad deben medirse repetidamente las concentraciones del metabolito de leflunomida de eliminación acelerada
|
Hemograma, concentración de creatinina/TFGe, ALT y AST, albúmina: cada 2 semanas hasta establecer una dosis fija durante 6 semanas, a continuación cada mes durante 3 meses, luego por lo menos cada 12 semanas; con mayor frecuencia en enfermos con mayor riesgo de toxicidad; en el caso de un aumento sostenido de ALT/AST >3 × LSN hay que suspender el fármaco y considerar la biopsia hepática para evaluar daños; presión arterial y peso corporal durante cada visita
|
|
Metotrexato
|
VO, IM o Vsc 10-15 mg 1 × semana, la dosis se aumenta gradualmente hasta un máx. de 25-30 mg; administración concomitante de ácido fólico (≥5 mg/semana) o de ácido folínico con el fin de evitar los efectos adversos (citopenia, úlceras orales y náuseas)
|
Véase más arriba + neumonía intersticial/fibrosis pulmonarf; aclaramiento de creatinina <30 ml/min
|
Aumento de la actividad de las enzimas hepáticas en el suero, fibrosis y cirrosis hepática (muy raramente); factores de riesgo: falta de suplementación del ácido fólico, esteatohepatitis no alcohólica, sexo masculino, hiperlipidemia no tratada, creatininemia aumentada, consumo de alcohol, obesidad, diabetes, hepatitis B y C; citopenia debida a la supresión de la médula ósea y a sus complicaciones (dependiendo de la dosis); úlceras orales, incidencia de un 30 %; náuseas a las 24-48 h de la ingesta; cambios intersticiales pulmonares, frecuencia de un 2-6 %, independientemente del tiempo de tratamiento y de la dosis de metotrexato; efecto teratogénico: se necesita un método anticonceptivo eficaz; el metotrexato debe retirarse (hombre y mujer) tres meses antes de un intento de concebir. Efectos más leves (por falta de ácido fólico): mucositis, alopecia, trastornos del tracto digestivo
|
Véase más arriba + prueba de la función pulmonar y radiografía de tórax antes del tratamiento (vigente desde el año anterior) y durante el tratamiento, si se desarrolla tos o disnea
|
|
Sulfasalazina
|
VO 1 g 2 × d (óptimamente 3-4 g/d, la dosis debe aumentarse gradualmente); simultáneamente la administración de ácido fólico (5 mg/semana) o de ácido folínico
|
Hipersensibilidad a sulfonamidas y a salicilatos; casos de ileostomía; daño hepáticoc,d,g; insuficiencia renal; porfiria; deficiencia de glucosa-6-fosfato deshidrogenasa
|
La mayoría de los efectos adversos se produce en los primeros meses de tratamiento: se pueden evitar al comenzar con una dosis baja e incrementar gradualmente; pérdida de apetito, dispepsia, náuseas, vómitos, dolor abdominal (frecuencia de un 30 %); cefaleas y mareos; fiebre; reacciones alérgicas de la piel (urticaria, hipersensibilidad a la luz solar) y de las articulaciones; anemia hemolítica (en enfermos con deficiencia de glucosa-6-fosfato deshidrogenasa en eritrocitos), anemia aplásica esporádica; granulocitopenia (1-3 %), puede ocurrir en cualquier momento del tratamiento (por lo general en los primeros 3 meses); un aumento de actividad de ALT/AST en el suero; cambios intersticiales pulmonares raramente
|
Hemograma, ALT/AST, creatinina/TFGe séricas: véase más arriba; no se requieren nuevos controles pasados 12 meses, si el estado clínico es estable
|
|
Puntuales sintéticos (psFARME)
|
|
Tofacitinib
Baricitinib
Upadacitinib
Filgotinib
|
5 mg 2 × d (5 mg 1 × d en enfermos con insuficiencia hepática en clase B de Child-Pugh o con aclaramiento de creatinina <30 ml/min)
2-4 mg 1 × d (2 mg/d en enfermos ≥75 años, con aclaramiento de creatinina 30-60 ml/min e infecciones crónicas o recurrentes, tratados con probenecid)
15 mg 1 × d
200 mg 1 × d (100 mg 1 × d en enfermos ≥75 años o con aclaramiento de creatinina 15-60 ml/min)
|
– infecciones activas o crónicas graves (también locales)
– recuento de linfocitos <500/µlh
– recuento de neutrófilos <1000/µl
– concentración de hemoglobina <8 g/dli
– insuficiencia hepática grave (clase C de Child-Pugh)
– neoplasia activa
– episodios tromboembólicos recurrentes (si no hay anticoagulación)
– embarazo y lactancia (en caso de planificar procreación se recomienda un intervalo de 4 semanas desde la última dosis)
– en enfermos >65 años, fumadores (actualmente o en el pasado) o con otros factores de riesgo cardiovascular o de neoplasia maligna el tofacitinib debe utilizarse solo si no es posible instaurar un tratamiento alternativo
|
– infecciones, también oportunistas
– reactivación de infecciones virales (especialmente de varicela y herpes zóster)
– eventos tromboembólicos en enfermos con factores de riesgo de trombosis
– linfopenia, neutropenia, anemia
– hiperlipidemia
– el tofacitinib puede aumentar el riesgo de eventos cardiovasculares graves y de neoplasias malignas
|
Antes del tratamiento: como en fármacos biológicos; durante el tratamiento, entre otros:
– hemograma de sangre periférica con fórmula leucocitaria, AST/ALT y creatinina con TFGe (al inicio, después de 4 y 12 semanas de tratamiento y luego cada 3 meses)
– lipidograma al inicio y después de 3 meses de tratamiento
– evaluación para detectar cáncer de piel no melanoma antes de iniciar la terapia y cada año durante el tratamiento
|
|
Biológicos (bFARME)
|
|
Abatacept
|
infusión iv. 30 min; <60 kg — 500 mg, 60-100 kg — 750 mg, >100 kg — 1 g; las dosis posteriores a las 2 y 4 semanas de la primera infusión, y luego cada 4 semanas
|
Infecciones b; hepatitis viralesd,g, embarazo y lactancia
|
Infecciones graves (incluidas oportunistas); probablemente leucoencefalopatía multifocal progresiva (muy raramente)
|
Antes del tratamiento: radiografía de tórax y test de tuberculina/test IGRA, hemograma, ALT/AST, creatinina sérica, pruebas de hepatitis; se recomienda la vacunación contra: neumococo (periódicamente), gripe (anualmente), hepatitis B (si existen factores de riesgo); vacunas vivas contraindicadas; durante el tratamiento vigilar los síntomas de infección; en mujeres indicación de mamografía antes del tratamiento
|
|
Adalimumab
|
VSc 20-40 mg cada 1 o 2 semanas
|
Infecciones crónicas, véase más arriba + insuficiencia cardíaca (NYHA III o IV y FEVI ≤50 %); esclerosis múltiple u otra enfermedad desmielinizante; neoplasia linfoproliferativa tratada en los últimos ≤5 años j
|
Infecciones graves (incluyendo oportunistas); formación de autoanticuerpos, incluyendo: AAN, Anti-dsDNA, anticardiolipinas y antiquimeras; raras veces se desarrolla lupus inducido por fármacos: en este caso suspender el tratamiento; citopenias (principalmente leucopenia); síndromes desmielinizantes, neuritis óptica (muy raras veces): los síntomas desaparecen después de la interrupción del fármaco; reactivación de la infección por VHB; aumento de la actividad de ALT/AST en el suero
|
|
Etanercept
|
VSc 25 mg 2 × semana o 50 mg 1 × semana
|
|
Infliximab
Golimumab
Certolizumab
|
iv. 3-10 mg/kg inicialmente en las semanas 0, 2 y 6, después cada 8 semanas o 3-5 mg/kg cada 4 semanas
VSc 50 mg 1 × mes
VSc 200 mg 2 × d en las semanas 0, 2 y 4, a continuación una dosis de mantenimiento de 200 mg cada 2 semanas
|
|
Rituximab
|
iv. 1 g 2 veces en un intervalo de 14 días; se puede repetir después de 6 meses
|
Infecciones b; hepatitis viralesd,g, embarazo y lactancia
|
Reacciones alérgicas; infecciones; probablemente leucoencefalopatía multifocal progresiva (muy raras veces); reactivación de la infección por VHB
|
Véase más arriba + concentración de inmunoglobulinas séricas
|
|
Tocilizumab
|
iv. 8 mg/kg cada 4 semanas
|
Infección b; hepatitis viralesd,k; ALT/AST >5 × LSN; neutropenia <500/µl, y trombocitopenia <50 000/µl; embarazo y lactancia
|
Infecciones, neutropenia y trombocitopenia, aumento de la actividad sérica de ALT/AST (particularmente con el uso concomitante de fármacos potencialmente hepatotóxicos, p. ej. FARME), trastornos lipídicos, perforación intestinal en enfermos con diverticulitis (poco común)
|
Véase más arriba (debido a la supresión de la respuesta de fase aguda, debe vigilarse sobre todo el desarrollo de infección) + ALT/AST cada 4-8 semanas durante los primeros 6 meses de tratamiento, y luego cada tres meses; hemograma después de 4-8 semanas de tratamiento, y luego según las indicaciones
|
|
a Dosis de cloroquina >2,3 mg/kg/d, de hidroxicloroquina >5 mg/kg/d, disminución de la TFGe, uso de tamoxifeno, maculopatía.
b Infecciones que requieran hospitalización o administración parenteral de antibióticos, tuberculosis (activa o latente, si el enfermo no recibe tratamiento profiláctico contra la tuberculosis), infección activa por varicela zóster y herpes zóster, infección fúngica activa grave (en el caso de agentes biológicos también presumiblemente infección del tracto respiratorio superior viral con fiebre y úlceras de la piel infectadas, no cicatrizadas).
c Actividad de ALT y/o AST >2 × LSN.
d Hepatitis B o C aguda.
e Hepatitis B o C aguda o crónica (independientemente del tratamiento y del grado de insuficiencia hepática): antes de utilizar bFARME y psFARME se recomienda el tratamiento antiviral.
f El antecedente de enfermedad pulmonar no es contraindicación absoluta para usar cualquier FARME.
g Hepatitis B crónica (salvo hepatitis tratada en la insuficiencia hepática en clase A de Child-Pugh: la sulfasalazina puede administrarse en insuficiencia hepática clase A o B) o hepatitis C crónica en clase B o C (el etanercept está indicado como potencialmente seguro en enfermos con hepatitis C crónica).
h Para tofacitinib <750/µl.
i Para tofacitinib <9 g/dl.
j El rituximab está indicado en enfermos con AR aptos para el tratamiento biológico, en los que (en cualquier momento) se ha tratado una neoplasia linfoproliferativa o el melanoma o que en los últimos 5 años han padecido cáncer de piel o una neoplasia sólida.
k No hay pruebas de la seguridad de uso del tocilizumab en la hepatitis viral crónica.
ALT — alanina-aminotransferasa, AR — artritis reumatoide, AST — aspartato-aminotransferasa, FEVI — fracción de eyección del ventrículo izquierdo, TFGe — tasa de la filtración glomerular estimada
|
 Español
Español
 English
English
 українська
українська







