EtiopatogeniaArriba
1. Agente etiológico: la mayoría de los casos del síndrome de larva migratoria cutánea está causada por uncinarias que suelen infectar a canidos y felinos, como Ancylostoma braziliense, A. caninum, A. ceylanicum y Uncinaria stenocephala.
2. Reservorio y vías de transmisión: el reservorio de parásitos en los países tropicales y subtropicales son diferentes especies de animales domésticos y salvajes pertenecientes a las familias de los cánidos y los felinos. Junto con las heces de los animales infectados, los huevos del parásito entran en el suelo, y a partir de estos, con una temperatura y humedad favorables, se desarrollan larvas invasoras filariformes, que penetran en la capa germinal de la epidermis humana. En el punto de entrada aparece una pápula roja pruriginosa, que se transforma en una vesícula, y desde donde posteriormente aparecen túneles sobreelevados y serpentiginosos, de unos pocos a algunas decenas de centímetros de longitud (ing. creeping eruption). Los túneles crecen diariamente de pocos milímetros a algunos centímetros. Después del paso del parásito, los túneles se secan y se cubren de costras.
3. Factores de riesgo de la infección: un factor de riesgo para el síndrome de larva migratoria cutánea es el contacto directo de la piel con el suelo que contiene larvas invasoras del parásito, es decir, caminar descalzo, dormir y sentarse directamente en el suelo, así como jugar en la caja de arena no protegida contra el acceso de perros y gatos. El riesgo más alto de infección se presenta en los viajeros que visitan playas en los países con clima tropical, niños que habitan aquellas zonas y personas que por el carácter de su profesión están expuestas al contacto con suelo contaminado.
4. Período de incubación y transmisibilidad: los cambios cutáneos suelen presentarse transcurridos 1-5 d de la infección, a veces el período de incubación puede ser más largo (≥1 mes). La enfermedad no se transmite entre personas.
EpidemiologíaArriba
El síndrome de larva migratoria cutánea es endémico de los climas tropicales y subtropicales y está relacionado con el saneamiento y la desparasitación de animales de compañía. También se diagnóstica cada vez más en pacientes de países desarrollados que regresan de un viaje al trópico. El principal factor de riesgo de la enfermedad en estas zonas es tener en casa un perro que no se desparasite de forma regular, y caminar descalzo por la tierra contaminada por las larvas viables del parásito.
Cuadro clínico e historia naturalArriba
Las lesiones cutáneas típicas tienen forma de eritema lineal serpentino localizado en las partes expuestas del cuerpo (→fig. 19.4-1). Los túneles causados por la invasión de parásitos son de color rosa pálido y están excavados, infiltrados y ligeramente elevados por encima del nivel de la piel circundante. La migración del parásito por la piel se acompaña de un prurito muy intenso, lo cual provocar escoriaciones que a menudo se ven afectados por sobreinfecciones bacterianas. Las lesiones cutáneas suelen estar localizadas en partes del cuerpo que están en contacto directo con la tierra contaminada por larvas de nematodos, son más frecuentes en los pies, seguidos de las manos y las nalgas.
También hay informes de un cuadro clínico atípico de síndrome creeping eruption y foliculitis, así como de urticaria migratoria o erupción vesiculonodular multifocal diseminada en la piel del abdomen, el pecho y la espalda.
DiagnósticoArriba
Exploraciones complementarias
1. Identificación del agente etiológico: no suele ser necesaria. El examen histológico de las biopsias de las lesiones cutáneas puede revelar la forma larvaria de los nematodos migratorios y los infiltrados eosinofílicos tisulares, pero no es necesario para establecer el diagnóstico.
2. Otras: puede hallarse eosinofilia en sangre periférica.
Criterios diagnósticos
El diagnóstico del síndrome de larva migratoria cutánea se realiza a partir del cuadro clínico característico y de la anamnesis (estancia en los trópicos).
Diagnóstico diferencial
El diagnóstico diferencial debe tener en cuenta el prurito del nadador (en las invasiones de Schistosoma spp.), herpes zóster, urticaria, dermatitis de contacto y fotoalérgica, dermatomicosis, sarna y tromboflebitis superficial de las extremidades inferiores.
Causan cuadros similares al síndrome de larva migratoria cutánea las infecciones por Strongyloides stercoralis, Ancylostoma duodenale o Necator americanus cuando penetran la piel las larvas filariformes, aunque en estos casos suelen ser autoresolutivas
Dermatosis similares en el cuadro clínico al síndrome de larva migratoria cutánea también están causadas por Bunostomum phlebotomum (anquilostoma bovino), Gnathostoma spinigerum (gnatostomiasis de cánidos y felinos), Dermatobia hominis (ura, rezno), Gastrophilus spp. (éstridos de caballos) e Hypoderma bovis (tábano bovino).
TratamientoArriba
Tratamiento causal
1. Tratamiento de elección: albendazol 400 mg cada 24 h VO durante 3-7 días o ivermectina 200 µg/kg cada 24 h VO (no administrar en personas con masa corporal <15 kg).
2. Tratamiento alternativo: tiabendazol tópico en pomada 3 × d durante 7 días.
Tratamiento sintomático
Se sugiere asociar un antihistamínico al tratamiento antiparasitario para disminuir la sintomatología causada por la muerte del parásito. Algunos expertos recomiendan crioterapia con dicloruro de etileno, nitrógeno líquido, CO2.
ComplicacionesArriba
La complicación más común del síndrome de larva migratoria cutánea son las sobreinfecciones bacterianas secundarias. En forma muy infrecuente se han descrito reacciones sistémicas tales como neumonitis eosinofílica, y se han reportado cuadros febriles atribuibles a larva migratoria cutánea en pacientes con VIH/sida.
PronosticoArriba
El pronóstico en general es bueno. Empeora en caso de complicaciones que, en las difíciles condiciones sanitarias e higiénicas de los países tropicales, complican y prolongan significativamente el tratamiento.
PrevenciónArriba
Métodos específicos
No hay.
Métodos no específicos
Evitar el contacto directo de la piel con el suelo (caminar descalzo, dormir o sentarse en el suelo), usar zapatos en las playas costeras y en los areneros donde no esté prohibida la entrada de perros y gatos, tratamiento vermífugo periódico y regular de perros y gatos.
Notificación obligatoria
No.
FIGURAS
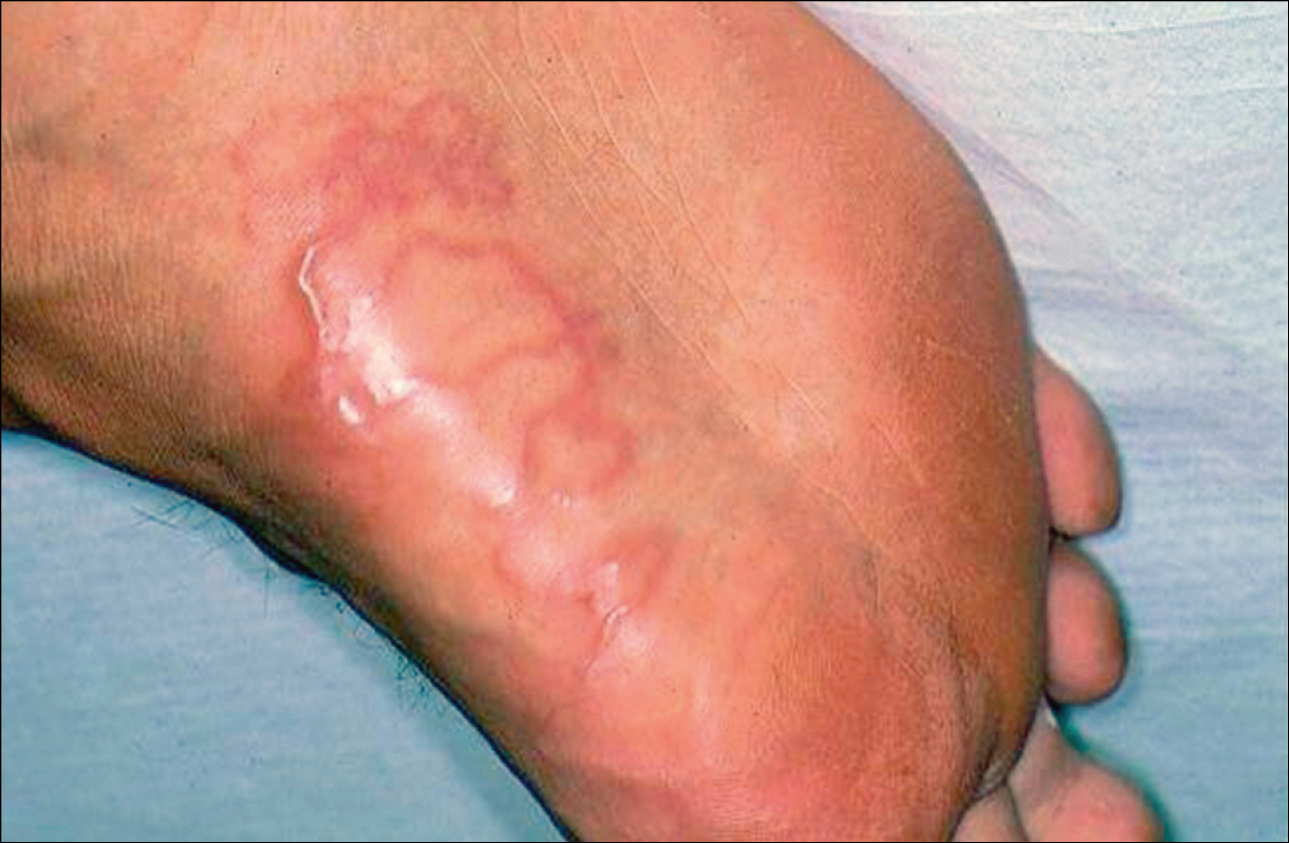
Fig. 19.4-1. Lesiones cutáneas serpentiginosas en el lado plantar del pie derecho en una mujer de 47 años después de regresar de Tailandia, causadas por Ancylostoma brasiliense
 Español
Español
 English
English
 українська
українська





