Definición y etiopatogeniaArriba
1. Agente etiológico. Los dermatofitos pertenecen a 3 géneros: Trichophyton, Microsporum y Epidermophyton. Según el reservorio en el que aparezcan, estos hongos se dividen en antropofílicos, zoofílicos y geofílicos.
Los dermatofitos antropofílicos (p. ej. Trichophyton rubrum, Trichophyton interdigitale, Trichophyton tonsurans, Microsporum audouinii) están bien adaptados a vivir en el organismo humano y causan infecciones crónicas oligosintomáticas.
Los dermatofitos zoofílicos (p. ej. Microsporum canis, Trichophyton mentagrophytes, Trichophyton verrucosum) causan infecciones en humanos, con mayor frecuencia en forma de reacción inflamatoria intensa.
Los dermatofitos geofílicos (p. ej. Microsporum gypseum) viven en el suelo y rara vez causan infecciones en humanos.
2. Reservorio y vías de transmisión. Dermatofitos antropofílicos: la infección puede ocurrir por contacto directo (tiña de la cabeza en los niños), o por contacto indirecto (tiña de los pies: infección en la piscina). Las esporas y los fragmentos miceliales de los dermatofitos pueden sobrevivir en el ambiente externo durante mucho tiempo, hasta 18 meses, y convertirse en una fuente de infección. Dermatofitos zoofílicos: la infección se produce por contacto con animales domésticos (a menudo en niños) o animales de granja (infecciones en granjeros y veterinarios).
4. Factores de riesgo. De la tiña de las uñas de los pies: lesiones en las uñas, aumento de la sudoración, inmunosupresión, peor riego sanguíneo del pie debido a ateroesclerosis, diabetes mellitus, edad avanzada. De la tiña inguinal: obesidad, sudoración excesiva, ropa ajustada y no transpirable.
Cuadro clínico e historia naturalArriba
Las infecciones por dermatofitos afectan a estructuras queratinizadas: epidermis, pelos y uñas.
1. Tiña de los pies y de las uñas de los pies:
Formas clínicas de la tiña de los pies:
1) Forma interdigital: las lesiones se localizan inicialmente en el espacio interdigital de los pies. El enrojecimiento y descamación con el tiempo dan paso a la maceración y agrietamiento de la epidermis (→fig. 19.3-1). Con una infección de mayor duración, las lesiones se extienden periféricamente más allá de los espacios interdigitales y ocupan la piel circundante en las superficies dorsal y plantar de los pies. Los exantemas van acompañados de prurito.
2) Forma descamativa: las lesiones abarcan las superficies plantar y lateral de los pies (de ahí que se la denomine "tiña en mocasín"). Aparece enrojecimiento, hiperqueratosis y descamación. En caso de engrosamiento significativo de la capa córnea de la epidermis, pueden aparecer grietas dolorosas a causa de la presión al caminar.
3) Forma vesiculosa: las erupciones características son vesículas o pequeñas vesículas localizadas inicialmente en la bóveda del pie, luego en toda la superficie plantar. Estas pequeñas vesículas se secan o, al romperse su cubierta, se forman erosiones exudativas.
Formas clínicas de la tiña de las uñas de los pies:
1) Onicomicosis subungueal distal y lateral: la forma más común de onicomicosis dermatofítica. La infección se produce desde el borde libre de la lámina ungueal y se disemina gradualmente a través del lecho ungueal hacia el pliegue. La presencia del hongo provoca queratinización del lecho, separación de la lámina del lecho y acumulación de masas queratinizadas quebradizas debajo de la lámina ungueal. Este proceso conduce a un cambio en el color de la uña, con mayor frecuencia a un color lechoso (lo que se denomina blanqueamiento de la uña) →fig. 19.3-2. El espacio entre la lámina ungueal enferma y el lecho puede ser colonizado adicionalmente por bacterias y hongos mucorales. Después cambia la coloración a amarillo o marrón.
2) Onicomicosis subungueal proximal: se produce cuando la infección comienza en el pliegue ungueal. Se observa un blanqueamiento de la parte de la uña adyacente al pliegue.
3) Onicomicosis blanca superficial: es el resultado de una infección de las capas superficiales de la lámina ungueal. Se manifiesta como manchas blancas en la superficie de la uña.
4) Micosis que se extiende en la propia lámina ungueal (endonix): una forma rara en la que el micelio dermatofítico se superpone a la lámina ungueal pero no penetra en el lecho ungueal. No se forman masas queratinizadas quebradizas como resultado de la infección del lecho. La lámina en sí cambia de color, se vuelve opaca y quebradiza.
5) Onicomicosis distrófica: una forma avanzada de micosis que conduce a la destrucción total de la lámina.
2. Tiña de las manos y de las uñas de las manos: la infección dermatofítica de las manos y de las uñas de las manos es muy rara. En la mayoría de los casos afecta a una mano, generalmente se asocia a micosis de los pies, y la infección se transfiere de los pies a la mano (→fig. 19.3-2). Se manifiesta como hiperqueratosis y descamación en la superficie de las palmas de las manos. A medida que la infección se extiende a la superficie dorsal se observan cambios eritematosos, bien delimitados de la piel sana, con mayor inflamación en la periferia. Las uñas se caracterizan por el engrosamiento, la fragilidad, la superficie desigual, y el cambio de coloración (blanquecina o amarillenta).
3. Tiña de la piel lampiña: en los adultos, está causada con mayor frecuencia por T. rubrum; las lesiones en la piel pueden ser extensas y crónicas. Por lo general, la infección primaria afecta a los pies y las uñas de los pies, luego se propaga al área inguinal y continúa extendiéndose al tronco y a las extremidades (→fig. 19.3-3). En los niños, el factor patógeno son los dermatofitos zoofílicos y las lesiones se caracterizan por una inflamación más grave en comparación con la infección por hongos antropofílicos (→fig. 19.3-4). Los síntomas de la infección son focos eritematosos bien definidos con descamación. En la parte periférica del exantema, la inflamación es más intensa, a veces con presencia de vesículas y pústulas. Como resultado de la penetración de los hongos en los folículos pilosos, puede ocurrir una reacción granulomatosa y la formación de lesiones nodulares (granuloma de Majocchi).
4. Tiña facial: es más frecuente en los niños. Los exantemas típicos se caracterizan por la intensificación de la inflamación en la periferia y su desaparición en el centro, así como por la descamación en la superficie, característica de las infecciones dermatofíticas. En muchos casos, el cuadro es menos característico y las lesiones eritematosas sin descamación pueden semejarse a otras dermatosis, como la dermatitis seborreica, la dermatitis atópica, o al lupus eritematoso.
5. Tiña inguinal: las infecciones dermatofíticas en esta zona son más comunes en adultos. Las lesiones se localizan en la ingle y la parte superior de la superficie interna del muslo, con menos frecuencia en el escroto y el perineo. Se observan focos de descamación eritematosa con mayor intensidad del proceso inflamatorio en la periferia.
6. Tiña del cuero cabelludo: aparece con más frecuencia en los niños. La infección por Microsporum se caracteriza por la presencia de esporas en la parte externa del pelo (ectotrix). Los pelos se rompen a diferentes alturas.
En caso de infección por un hongo del género Trichophyton, las esporas se disponen tanto en el exterior como en el interior del pelo. La disposición intracapilar de las esporas conduce a un daño en el tallo piloso y a su fractura a nivel de la superficie de la piel (se forman puntos negros). Las lesiones cutáneas son eritematosas, con mayor intensidad de la inflamación en la periferia que en el centro de la lesión, y están claramente delimitadas de la piel sana. En caso de infección por hongos zoofílicos (M. canis), la inflamación suele ser muy intensa: se forma un tumor con pústulas purulentas en la superficie (querion de Celso →fig. 19.3-5).
En caso de infección por hongos antropofílicos (M. audouinii, T. tonsurans), se observan en la superficie del cuero cabelludo focos de descamación suave que se extienden periféricamente. Los hongos antropofílicos causan epidemias de tiña de la cabeza en escuelas y jardines de infancia.
La tiña fávica se caracteriza por un curso diferente. Actualmente, esta forma de dermatofitosis todavía se diagnostica en Oriente Medio y África. La infección está causada por T. schoenleinii. Se observa la aparición de placas formadas por micelio y la descamación de la epidermis, que se adhieren estrechamente a la superficie de la piel y causan cicatrices.
DiagnósticoArriba
Exploraciones complementarias
El diagnóstico de micosis por dermatofitos se basa en un examen micológico positivo del raspado obtenido de la superficie de las lesiones. En el caso de la tiña de la piel lampiña se toman escamas localizadas en la periferia del exantema para su examen. En el caso de la infección de las uñas, el raspado se obtiene debajo de la lámina ungueal, de un lugar lo más cercano posible al pliegue ungueal; de esta forma se obtienen hilos de micelio vivos que crecen en el medio de cultivo. El material recogido se examina directamente al microscopio con el uso de KOH al 10 % y se cultiva en agar Sabouraud. El resultado del cultivo se obtiene después de ~3 semanas.
También es posible detectar la presencia de dermatofitos mediante PCR. Actualmente, se recomienda que los laboratorios micológicos utilicen ambos métodos, clásico (examen directo + cultivo) y molecular, como complementarios.
Diagnóstico diferencial
1. Tiña de los pies y de las manos: eccema de contacto, eccema por sudor, psoriasis.
2. Tiña de las uñas: psoriasis en las uñas, liquen plano, candidiasis en las uñas.
3. Tiña de piel lampiña: eccema numular, psoriasis.
4. Tiña inguinal: excoriación por levaduras o bacterias, caspa eritematosa, psoriasis.
TratamientoArriba
Tratamiento de la tiña de los pies
1. Tratamiento causal:
1) El tratamiento tópico suele ser suficiente. Utilizar durante 6 semanas cremas o ungüentos que contienen fármacos antimicóticos: derivados azólicos (clotrimazol, miconazol, isoconazol, econazol, bifonazol, flutrimazol), alilaminas (terbinafina, naftifina), ciclopirox.
2) Tratamiento sistémico: aplicar cuando el tratamiento tópico no proporcione mejoría. Opciones:
a) terbinafina 250 mg VO 1 × d durante 2-6 semanas
b) itraconazol 200 mg VO 2 × d durante 7 días (en la tiña hiperqueratósica 100 mg VO 1 × d durante 30 días)
c) fluconazol 150 mg VO 1 × semana durante 4-6 semanas.
2. Tratamiento sintomático: en caso de inflamación grave, el tratamiento puede iniciarse con una aplicación, durante 2-3 días, de un preparado tópico que contenga un fármaco antimicótico y un glucocorticoide.
Tratamiento de la tiña de las uñas
1. Tratamiento causal:
1) Tratamiento tópico (opciones):
a) ciclopirox (barniz de uñas) durante 6-12 meses
b) amorolfina (barniz de uñas) durante 6-12 meses
c) compuesto que contiene urea al 40 % y bifonazol en crema: la 1.a etapa del tratamiento (7-14 días) consiste en eliminar la parte afectada de la lámina ungueal, reblandecida gracias a la urea; en la 2.a etapa, el paciente continúa el tratamiento con una crema de bifonazol hasta que vuelva a crecer una lámina sana.
2) Tratamiento sistémico: aplicar cuando hay más uñas afectadas y las lesiones afectan a toda la lámina ungueal. Opciones:
a) terbinafina: en la tiña de las uñas de las manos 250 mg VO 1 × d durante 8 semanas, en la tiña de las uñas de los pies 250 mg VO 1 × d durante 12 semanas
b) itraconazol: pulsos de 200 mg VO 2 × d durante 7 días; tiña de las uñas de las manos, 2 pulsos; tiña de las uñas de los pies, 3 pulsos; intervalo entre pulsos, 3 semanas
c) fluconazol 150 mg VO 1 × semana hasta el crecimiento de una uña sana (uñas de las manos 3-6 meses, uñas de los pies 6-12 meses).
Se recomienda un tratamiento combinado: oral y tópico. En caso de ineficacia, realizar un tratamiento completo con otro fármaco oral después de 6 meses y, en caso de que no haya efecto nuevamente y la prueba micológica siga siendo positiva, tratamiento con terbinafina durante un mes o 1 pulso adicional de itraconazol.
2. Tratamiento quirúrgico: ante un fracaso total del tratamiento sistémico y tópico. Considerar una ablación química o extirpación quirúrgica de la lámina (con un tratamiento simultáneo con terbinafina 250 mg VO 1 × d o itraconazol 200 mg VO 1 × d durante un mes). El tratamiento quirúrgico está asociado al riesgo de dañar la matriz y el lecho ungueal.
Tratamiento de la tiña de la piel lampiña, facial, de la ingle
Tratamiento causal:
1) Tratamiento tópico: similar al de la tiña de los pies. Por lo general dura 2-3 semanas. Está indicado continuar la terapia durante 1-2 semanas después de la desaparición de los síntomas.
2) Tratamiento sistémico (opciones):
a) fluconazol 150 mg VO 1 × semana o 50 mg VO 1 × d durante 2-4 semanas
b) itraconazol 200 mg VO 1 × d durante 7 días o 100 mg VO 1 × d durante 15 días
c) terbinafina 250 mg VO 1 × d durante 2-4 semanas.
Tratamiento de la tiña del cuero cabelludo
Tratamiento causal:
1) Tratamiento sistémico (opciones):
a) Griseofulvina: eficaz especialmente en el tratamiento de infecciones causadas por hongos del género Microsporum (p. ej. M. canis); 20-25 mg/kg/d durante 6-8 semanas.
b) Terbinafina: eficaz en el caso de infecciones causadas por hongos del género Trichophyton (p. ej. T. tonsurans); el tiempo de tratamiento recomendado en caso de infección por Trichophyton es de 2-4 semanas; en caso de Microsporum, más largo. En adultos y niños >2 años la dosis depende de la masa corporal: <20 kg — 62,5 mg/d; 20-40 kg — 125 mg/d; >40 kg — 250 mg/d.
c) Itraconazol: se usa en pacientes >16 años a dosis de 2-5 mg/kg/d durante 4-6 semanas.
d) Fluconazol a dosis de 3-6 mg/kg/d, en adultos 50 mg/d durante 6-8 semanas. Si no se logra ningún efecto, la terapia se puede prolongar hasta 12-16 semanas.
2) Tratamiento tópico: es de apoyo. Utilizar fármacos antifúngicos en forma de solución, gel o champú.
ComplicacionesArriba
Todas las formas de tiña de las uñas de los pies pueden provocar distrofia ungueal.
La tiña fávica no tratada puede provocar una alopecia extensa e irreversible.
PrevenciónArriba
Métodos específicos
No hay.
Métodos no específicos
Prevención de la recurrencia de la tiña de las uñas de los pies: una vez finalizado el tratamiento, se debe informar al paciente sobre la necesidad de descontaminar los zapatos y los calcetines, p. ej. con una preparación de formaldehído al 10 % o una solución de sulfato de hidroxiquinolina al 1 %.
Notificación obligatoria
No.
FIGURAS
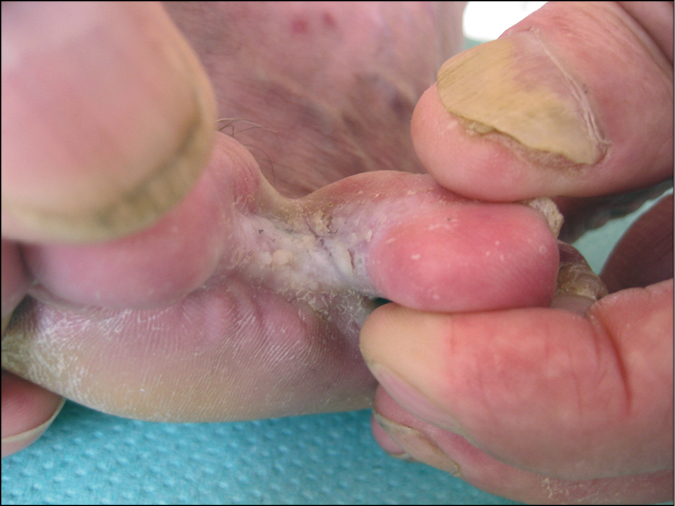
Fig. 19.3-1. Tiña de los pies. Forma interdigital. Maceración y descamación de la epidermis en el pliegue interdigital. Infección dermatofítica secundaria de las uñas de las manos. Lámina ungueal del pulgar engrosada, quebradiza, queratosis del lecho ungueal, cambio de coloración de la lámina ungueal (lechosa)
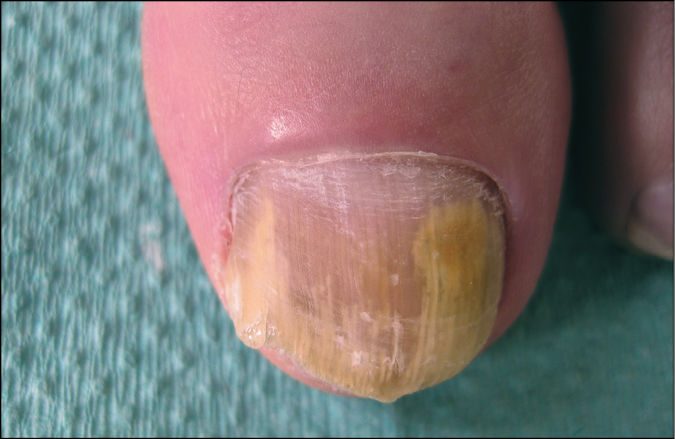
Fig. 19.3-2. Onicomicosis subungueal distal y lateral. La infección desde el borde libre de la uña avanza hacia el pliegue ungueal. Cambio de coloración visible (lechosa) de la parte enferma de la lámina ungueal
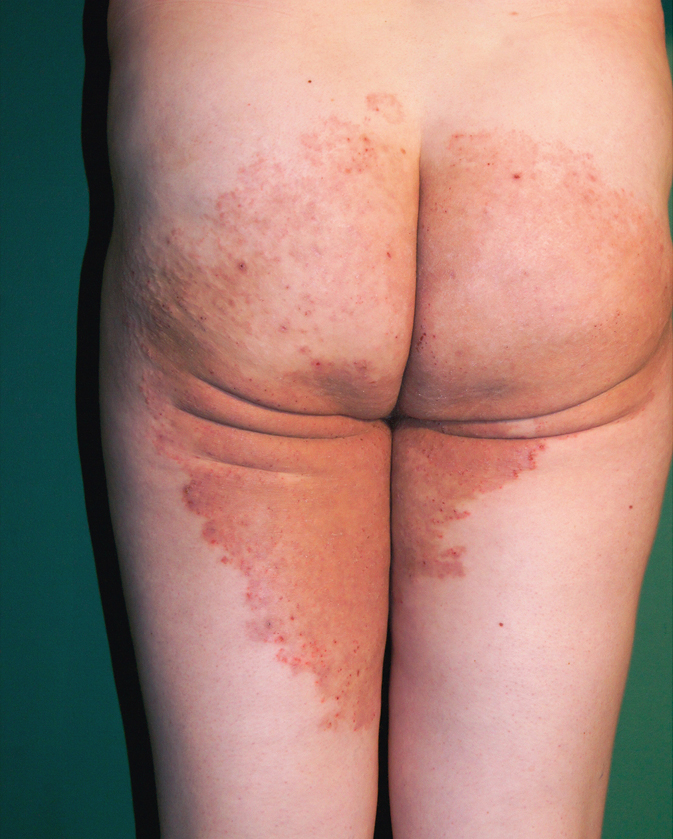
Fig. 19.3-3. Tiña de la piel lampiña en adulto. Las erupciones cubren la ingle y se extienden periféricamente. Se evidencia una buena separación de las lesiones de la piel sana y una mayor intensidad del proceso patológico en la periferia de la erupción que en el centro
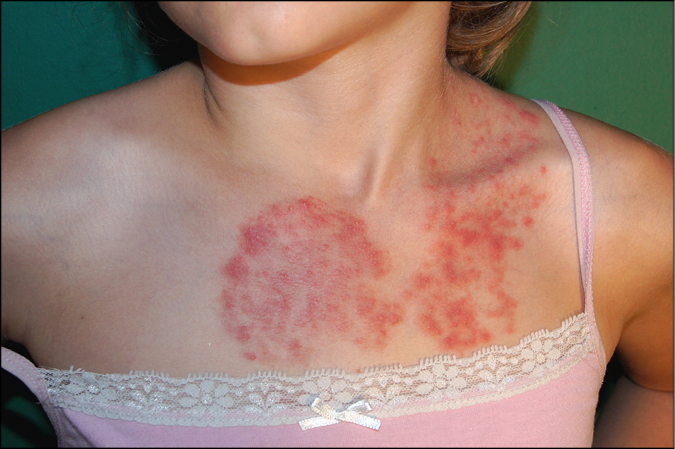
Fig. 19.3-4. Tiña de la piel lampiña en un niño. Lesión eritematoso-infiltrativa con presencia de pústulas en la superficie
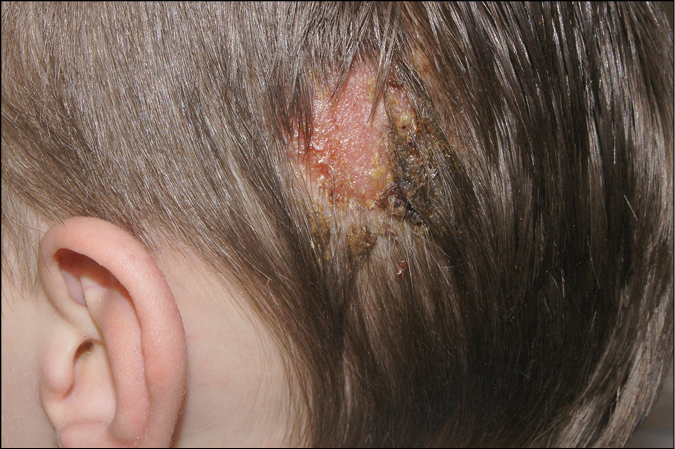
Fig. 19.3-5. Tiña del cuero cabelludo con una gran respuesta inflamatoria. Tumor inflamatorio con presencia de secreciones que se secan en costras de color amarillo miel, lo que indica una sobreinfección bacteriana secundaria (querion de Celso)
 Español
Español
 English
English
 українська
українська









