A partir de: B.L. Graham, I. Steenbruggen, M.R. Miller, I.Z. Barjaktarevic, B.G. Cooper, G.L. Hall, T.S. Hallstrand, D.A. Kaminsky, K. McCarthy, M.C. McCormack, C.E. Oropez, M. Rosenfeld, S. Stanojevic, M.P. Swanney, B.R. Thompson; on behalf of the American Thoracic Society and the European Respiratory Society: Standardization of spirometry 2019 update. An official American Thoracic Society and European Respiratory Society technical statement, American Journal of Respiratory and Critical Care Medicine, 2019, 200: e70-e88
Cómo citar: Boros P., Mejza F., Gomólka P., Wykonywanie spirometrii wedlug standardów American Thoracic Society i European Respiratory Society 2019, Med. Prakt., 2020, 5: 48-55
Siglas y abreviaturas: ATS — American Thoracic Society, BEV (back extrapolated volume) — volumen extrapolado retrógrado, CI — capacidad inspiratoria, CPT — capacidad pulmonar total, CRF — capacidad residual funcional, CRI — capacidad de reserva inspiratoria, CV — capacidad vital, CVF — capacidad vital forzada, CVI — capacidad vital inspiratoria, CVIF — capacidad vital inspiratoria forzada, EPOC — enfermedad pulmonar obstructiva crónica, ERS — European Respiratory Society, FEF — flujo espiratorio forzado, FIF — flujo inspiratorio forzado, PFEM — cúspide del flujo espiratorio máximo, VC — volumen corriente, VEF1 — volumen espiratorio forzado en el primer segundo, VEF6 — volumen espiratorio forzado en 6 segundos, VR — volumen residual, VRE — volumen de reserva espiratoria, VRI — volumen de reserva inspiratoria
Realización de la prueba de espiración forzada
Se han actualizado las recomendaciones sobre el equipo de medición. El espirómetro debe cumplir con la norma ISO 26 782:2009 (incluyendo la reducción del límite de error a ±2,5 %, tanto para probar el espirómetro utilizando curvas estándar, como para comprobar la calibración con una jeringa de calibración de 3 litros). También se añade información sobre la precisión requerida de la jeringa de calibración de 3 litros, que debería estar dentro del ±0,5 %, lo que en la práctica significa la precisión de todo el proceso de calibración al nivel actual de ±3 %. Todavía se requiere la calibración diaria del espirómetro (usando flujo de aire bajo, medio y alto: 0,5-12 l/s, es decir, el movimiento del émbolo debe durar 0,5-6 s, lo que en la práctica también significa comprobar la llamada linealidad). También es necesario comprobar cada día que el tope de volumen no se ha movido en la jeringa de calibración y que el émbolo se mueve sin resistencia. La estanqueidad de la jeringa se debe controlar cada mes.
El espirómetro debería estar equipado con una pantalla que muestre las curvas de volumen‑tiempo y flujo-volumen en tiempo real, lo que sirve para el control continuo de la calidad de la prueba. La persona que realiza la prueba debería tener la posibilidad de realizar comentarios sobre sus resultados en versión electrónica.
El resultado de la espirometría debería mostrar no solo la fecha, sino también la hora de su realización; en pacientes con enfermedad pulmonar obstructiva crónica (EPOC) se observaron fluctuaciones diarias de VEF1 (3 %) y PFEM (6 %): por la tarde se observaron valores más bajos que por la mañana.
La prueba debe llevarse a cabo en una habitación tranquila, los pacientes deberían tener acceso a agua potable y toallas de papel. Se ha insistido en la necesidad de que el paciente se desinfecte las manos antes de la prueba, porque los elementos del espirómetro que toca el paciente pueden ser una fuente de transmisión de infecciones; esta recomendación es sumamente importante, especialmente en tiempos de epidemias de enfermedades virales. Antes de la prueba, se debe medir la altura y pesar al paciente. Los estándares actuales especifican el grado de precisión de estas mediciones (edad y altura a 1 decimal, peso al 0,5 kg más cercano). Al calcular los valores debidos, hay que tener en cuenta el sexo y la pertenencia a un grupo étnico por nacimiento (y no declarado por el paciente).
Durante la prueba, el paciente debe sentarse derecho (con la cabeza ligeramente levantada) en una silla con respaldo y apoyabrazos (para evitar caídas en caso de pérdida de conciencia), sin ruedas, con ajuste de altura para que los pies descansen en el suelo. Debería tener colocada una pinza en la nariz. Las dentaduras postizas bien fijadas se pueden dejar en la boca.
Según los autores de los estándares presentados, la espirometría puede realizarse ya en niños a la edad de 2,5 años (esto se aplica, sin embargo, a niños en los que se ha intentado repetidamente realizar dicha prueba).
Antes de la espirometría básica y antes de realizar una maniobra de espiración forzada, se debe explicar y mostrar al paciente el curso de la prueba.
Los estándares enfatizan la importancia de la cooperación entre la persona que realiza la prueba y el paciente. Es responsabilidad de la persona que realiza la prueba observar al paciente e interactuar con él para lograr resultados óptimos. Es necesario controlar la posición del paciente durante la prueba y alentarle durante las maniobras dinámicas (son especialmente importantes las instrucciones para iniciar la máxima espiración y animarle a continuarla). Si se presentan síntomas preocupantes, como disnea, cianosis o alteración de la conciencia, la prueba debe suspenderse de inmediato.
En la prueba de la espiración forzada se distinguen 4 fases:
1) inspiración máxima (lo más profunda posible), y luego, sin demoras innecesarias (la pausa en el pico de la inspiración debería ser lo más corta posible: <2 s)
2) inicio rápido (sin vacilación) de la espiración forzada
3) continuación de la espiración hasta obtener una meseta en la curva de flujo-volumen (o hasta superar 15 s de espiración forzada)
4) volver a inspirar tan profundamente como sea posible (hasta que se alcance la capacidad pulmonar total).
La medición debe repetirse ≥3 veces, cada vez esperando que la ruta de respiración se calme entre maniobras (generalmente alrededor de 1 min). Si la calidad de la prueba no es suficiente, el paciente puede repetir la maniobra de espiración forzada hasta 8 veces.
La variabilidad de los resultados está determinada principalmente por la profundidad de la inspiración, el final demasiado temprano de la espiración y el esfuerzo de respiración variable.
Los valores de VEF1 y CVF y su relación siguen siendo los principales parámetros evaluados en la prueba de espirometría. Los estándares actuales indican la importancia del papel de la capacidad vital inspiratoria forzada (CVIF) y recomiendan medir este parámetro después de la maniobra de CVF. El objetivo es verificar la corrección de la inspiración que precede a la espiración forzada: una CVIF significativamente mayor que la CVF plantea la sospecha de que la inspiración que precedió a la maniobra de espiración forzada fue incompleta. Si la CVIF se registra correctamente, la diferencia entre la capacidad inspiratoria y la capacidad espiratoria (CVIF – CVF) no debe ser mayor de 100 ml o 5 % de la CVF.
Existen dos tipos de criterios de calidad de la maniobra de espiración forzada (tabla 4):
1) evaluados durante la prueba (criterios de corrección)
2) comparación de maniobras individuales (criterios de repetibilidad).
|
|
Criterios de corrección |
Criterios de utilidad | ||
|
VEF1 |
CVF |
VEF1 |
CVF | |
|
BEV <5 % CVF o <100 ml (dependiendo de cual de estos valores sea mayor) |
+ |
+ |
+ |
+ |
|
Sin toser en el primer segundo de espiración |
+ |
– |
+ |
– |
|
Sin oclusión de la glotis en el primer segundo de espiración |
+ |
+ |
+ |
+ |
|
Sin oclusión de la glotis después del primer segundo de espiración |
– |
+ |
– |
– |
|
Cumplido ≥1 criterio con respecto a la terminación de la espiración forzada: – meseta (cambio <25 ml) en el último segundo de espiración – tiempo de espiración ≥15 s – la CVF cumple con los criterios de repetibilidad o es superior a la mayor CVF registrada anteriormente |
– |
+ |
– |
– |
|
Sin características de obstrucción de la boquilla o espirómetro |
+ |
+ |
– |
– |
|
Sin características de fuga de aire |
+ |
+ |
– |
– |
|
Si la CVIF máxima después de una espiración forzada es >CVF, la diferencia entre CVIF y CVF debería ser <100 ml o 5 % de CVF (dependiendo de cual de estos valores sea mayor) |
+ |
+ |
– |
– |
|
Criterios de repetibilidad (cuando se cumplen los criterios de corrección y utilidad) La diferencia entre los 2 valores más altos de CVF y entre los 2 valores más altos de VEF1 debería ser ≤100 ml (y en niños <6 años ≤150 ml o ≤10 %; dependiendo de cual de estos valores sea mayor) | ||||
|
BEV — volumen extrapolado retrógrado, CVF — capacidad vital forzada, CVIF — capacidad vital inspiratoria forzada, VEF1 — volumen espiratorio forzado en el primer segundo | ||||
Un cambio importante respecto de la versión anterior de los estándares es el cambio en la definición de maniobra de espiración forzada técnicamente correcta (aceptable) y la introducción asociada del concepto de maniobra técnicamente inaceptable, pero clínicamente útil.
Vale la pena señalar que los estándares actuales sobre los criterios requeridos eliminan la necesidad de una espiración de ≥6 s si el paciente ha alcanzado previamente la meseta de la curva espiratoria de volumen-tiempo. También se menciona el tiempo para alcanzar el PFEM, que debe ser lo más corto posible y no exceder de 0,15 s, aunque este criterio no es estrictamente necesario.
Después de analizar los criterios de corrección de la prueba, se deben evaluar los criterios de repetibilidad. Si no se ha logrado una repetibilidad satisfactoria (las diferencias entre los 2 mejores resultados de CVF y VEF1 exceden de 150 ml), se recomienda repetir la prueba. No obstante, no se deberían realizar más de 8 maniobras de espiración forzada durante una sesión de medición. Un mayor número de intentos generalmente no trae beneficios y causa fatiga al paciente. Si en mediciones posteriores el VEF1 es <80 % del valor inicial, la prueba debe suspenderse por razones de seguridad.
Los estándares actuales también han modificado ligeramente los umbrales de repetibilidad aceptables y han agregado la categoría U, lo que significa un resultado útil, pero que no cumple con los criterios de aceptabilidad técnica (tabla 5). En términos sencillos, se trata de maniobras en las que no hay duda sobre el inicio correcto, pero no se puede conseguir ninguna de las condiciones para la correcta finalización de la prueba. La interpretación de estos resultados es posible, pero de valor limitado, especialmente en el caso de un resultado incorrecto. También se introdujo una nueva escala de calidad de las pruebas de espirometría con respecto a la repetibilidad de los resultados (A-F), en la que las mediciones de VEF1 y CVF se evalúan por separado (tabla 5).
|
Categoría de calidad |
Número de maniobras |
Repetibilidad (>6 años) |
Repetibilidad (<6 años) |
|
A |
≥3 aceptables |
≤0,15 l |
≤0,1 l o 10 % del mayor valora |
|
B |
≥2 aceptables |
≤0,15 l |
≤0,1 l o 10 % del mayor valora |
|
C |
≥2 aceptables |
≤0,2 l |
≤0,15 l o 10 % del mayor valora |
|
D |
≥2 aceptables |
≤0,25 l |
≤0,2 l o 10 % del mayor valora |
|
E |
≥2 aceptables o |
>0,25 l
|
>0,2 l o 10 % del mayor valor No aplicable |
|
U |
0 aceptables y ≥1 útiles |
– |
– |
|
F |
0 aceptables y 0 útiles |
– |
– |
|
a Dependiendo de cual de estos valores sea mayor. CVF — capacidad vital forzada, VEF1 — volumen espiratorio forzado en el primer segundo | |||
Prueba broncodilatadora
Evaluar la respuesta a un broncodilatador es uno de los elementos básicos de la espirometría. Dado que un resultado de espirometría correcto no descarta una mejoría después de la administración de broncodilatadores, los expertos de la ERS y la ATS sugieren que las pruebas realizadas por primera vez en un paciente determinado para el diagnóstico siempre incluyan una prueba broncodilatadora; las pruebas posteriores pueden, dependiendo de la situación clínica, realizarse con o sin prueba broncodilatadora. Se subrayó la necesidad de distinguir entre los conceptos de reversibilidad de la obstrucción (normalización del índice VEF1/CVF) y la importancia de la mejoría (aumento del VEF1 o CVF) y la necesidad de unificar la nomenclatura a este respecto. La prueba broncodilatadora se considera técnicamente correcta si se obtienen ≥3 mediciones técnicamente correctas de VEF1 y CVF también después de la inhalación del fármaco. Los estándares señalan la necesidad de una programación del espirómetro adecuada para que la prueba después de la administración de broncodilatadores no se codifique como una prueba previa a la administración del fármaco. Los tiempos de interrupción de los fármacos antes de la prueba se dan en la tabla 1.
Indicadores adicionales evaluados durante la prueba
La relación de VEF1 con el volumen espiratorio forzado en 6 segundos (VEF6) también se puede utilizar para diagnosticar obstrucciones. Debido a la menor duración de la espiración forzada, el registro de VEF6 es más cómodo para el paciente que el registro de CVF y además se asocia con un menor riesgo de efectos adversos de la espirometría. Cuando se utiliza el VEF6 y el VEF1/VEF6 en la práctica clínica, es importante recordar el uso de valores predictivos apropiados (no incluidos en los GLI-2012). Los estándares actuales mencionan la posibilidad de evaluar la obstrucción de la vía aérea superior utilizando la relación del flujo espiratorio forzado (FEF) medido al 50 % de la capacidad vital (CV) al flujo inspiratorio forzado (FIF) medido al 50 % de la CV (FEF50/FIF50); sin embargo, debe recordarse que la efectividad de este método depende de la intensidad del esfuerzo durante la maniobra inspiratoria, y este método no está sujeto a estandarización.
Prueba de capacidad vital
La medición de la CV actualmente se realiza con relativa poca frecuencia debido a su valor diagnóstico limitado y a la falta de valores de referencia actualizados. La espirometría básica ("lenta") debe realizarse antes de la prueba de espiración forzada debido a la potencial mayor fatiga del paciente después de la espiración forzada y el fenómeno de trampa de aire que puede ocurrir en pacientes con obstrucción grave.
La CV puede ser medida durante una espiración o inhalación tranquila: esto es la capacidad vital inspiratoria (CVI, fig.). La medición de la CV es una prueba no forzada, excepto cuando se alcanza el nivel de capacidad pulmonar total (CPT) o el volumen residual (VR), lo que requiere un esfuerzo adicional por parte del sujeto y alcanzar una meseta, definida de la misma manera que para la espiración forzada. La capacidad inspiratoria (CI) es la cantidad de aire que puede ingresar a los pulmones desde el nivel de respiración en reposo (CRF, volumen de aire en los pulmones al final de la espiración durante una respiración espontánea) hasta el pico de la inspiración (nivel de CPT); en otras palabras: la suma del volumen corriente (VC) y del volumen de reserva inspiratoria (VRI). La CI se mide durante la inspiración máxima, después de una espiración pasiva no forzada, desde el nivel de CRF hasta el nivel de inspiración máximo. La CI es un indicador indirecto de hiperinflación pulmonar en reposo, que es útil para evaluar los cambios en la CRF después de un tratamiento o rehabilitación.
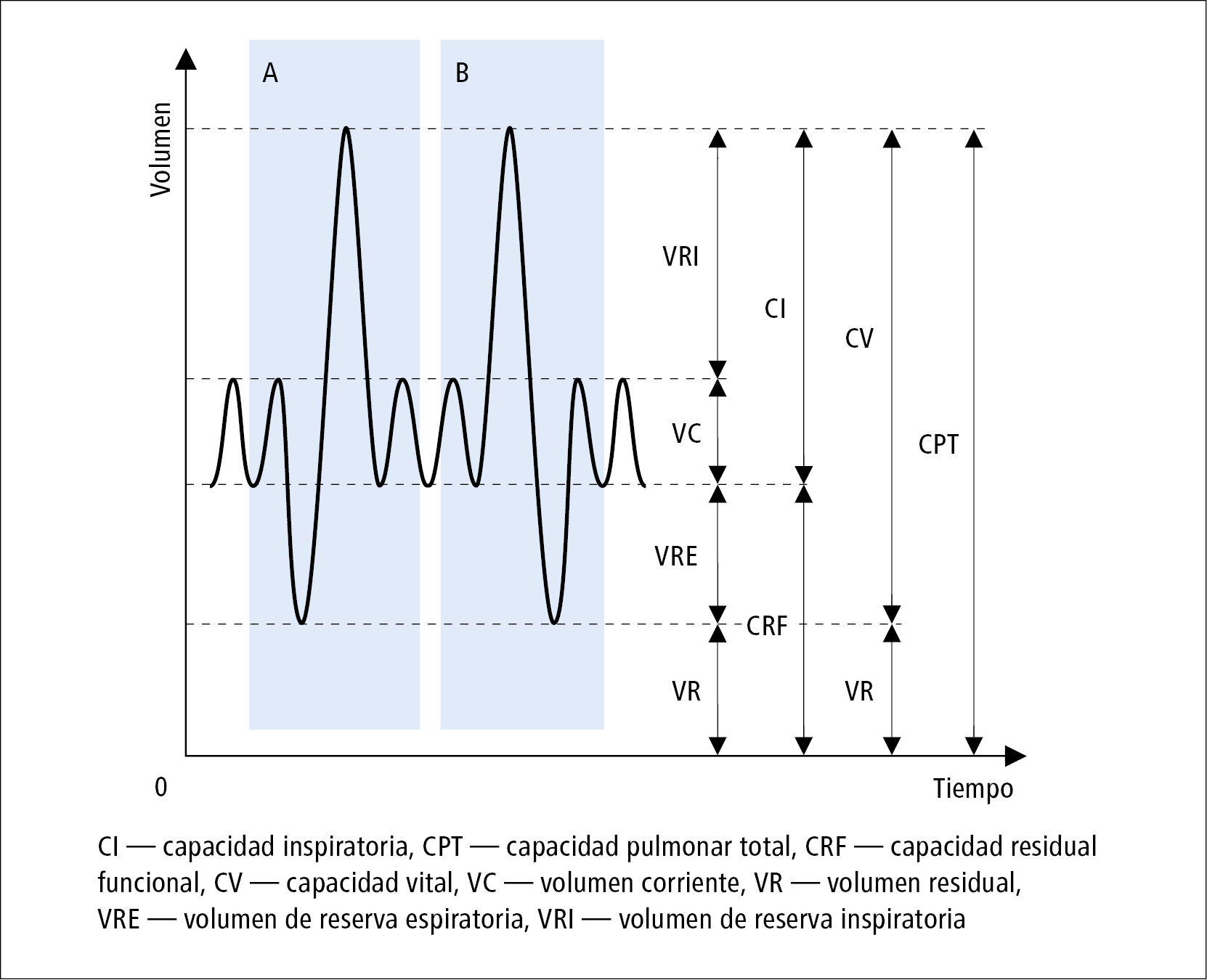
Reimpreso de: Nizankowska-Mogilnicka E., Krenke R., Mejza F., Choroby ukladu oddechowego. En: Gajewski P., red., Interna Szczeklika 2019, Cracovia, Medycyna Praktyczna, 2019, 649, reimpreso con permiso de la editorial
En personas sanas, alcanzar la máxima capacidad inspiratoria o espiratoria dura 5-6 segundos. En pacientes con enfermedad pulmonar obstructiva, la espiración dura más, pero no debería exceder los 15 s. Al igual que en el caso de una prueba de espiración forzada, la espirometría básica correcta debe cumplir los criterios de corrección y repetibilidad (tabla 6). Si es necesario, la prueba puede repetirse hasta 8 veces.
|
Criterios de corrección |
|
Sin fugas de aire a nivel de boca/nariz Sin obstrucción de la boquilla durante el examen Suficiente velocidad de inspiración Sin oclusión prematura de la glotis |
|
Criterios de repetibilidad |
|
≥3 medidas correctas de CV Diferencia entre los 2 valores más altos de CV ≤150 ml (100 ml para niños <6 años) o 10 % de la CV |
|
CV — capacidad vital |
Resumen
La espirometría en su forma más simple, como una medida únicamente de la CV, fue introducida en la práctica médica por John Hutchinson hace más de 170 años.2 Su modificación, desarrollada a finales de los años 40 del siglo XX, con la adición del elemento de esfuerzo respiratorio y la medición del volumen a lo largo del tiempo por Robert Tiffeneau y André Pinelli3, fue la creación de la prueba de espiración forzada tal y como la conocemos hoy. Esta prueba es un test de diagnóstico básico para evaluar la función pulmonar en pacientes con enfermedades respiratorias crónicas, como asma y EPOC (es esencial para su diagnóstico), y otras más raras, como la fibrosis pulmonar idiopática (principalmente para monitorizar la enfermedad, pero también para calificar para programas de medicamentos). Desde los años 80 del siglo XX, cuando se popularizaron los espirómetros basados en neumotacometría (cálculo del volumen sobre la base de la medición del flujo integrado en el tiempo), se han publicado estudios que estandarizan el procedimiento para poder comparar los resultados de las pruebas realizadas en diferentes lugares y en diferentes equipos. La última estandarización de la espirometría presentada en este artículo, preparada bajo los auspicios de la ATS y la ERS, no cambia la técnica de la prueba de ninguna manera. En la espirometría dinámica, solo la maniobra de espiración forzada todavía se está estandarizando. Sin embargo, los criterios para evaluar la calidad de las maniobras se han modificado ligeramente. La estandarización es la respuesta a los problemas más comunes que surgen al realizar una espirometría. Uno de ellos fue la incapacidad de obtener espiraciones de 6 segundos, especialmente en personas jóvenes, sanas, y en aquellas con enfermedades restrictivas. Actualmente, el criterio principal es obtener una meseta, lo que debería aumentar significativamente el porcentaje de pruebas que se consideran realizadas correctamente. Los expertos también han liberalizado su posición sobre las espirometrías que no cumplen los criterios de calidad cuando los resultados de la prueba son lo suficientemente fiables como para ser clínicamente útiles. Una iniciativa valiosa es la sugerencia de que cada prueba diagnóstica de espirometría debe complementarse con una prueba broncodilatadora, porque el resultado correcto de la prueba basal no significa que el paciente no pueda experimentar una mejora significativa después de la administración de un medicamento (la interpretación clínica de tal fenómeno sigue siendo un tema aparte). En un futuro cercano, deben esperarse cambios en la programación de los espirómetros a la luz de la posición actual de la ATS y la ERS, lo que facilitará su implementación en la práctica.
 Español
Español
 English
English
 українська
українська





