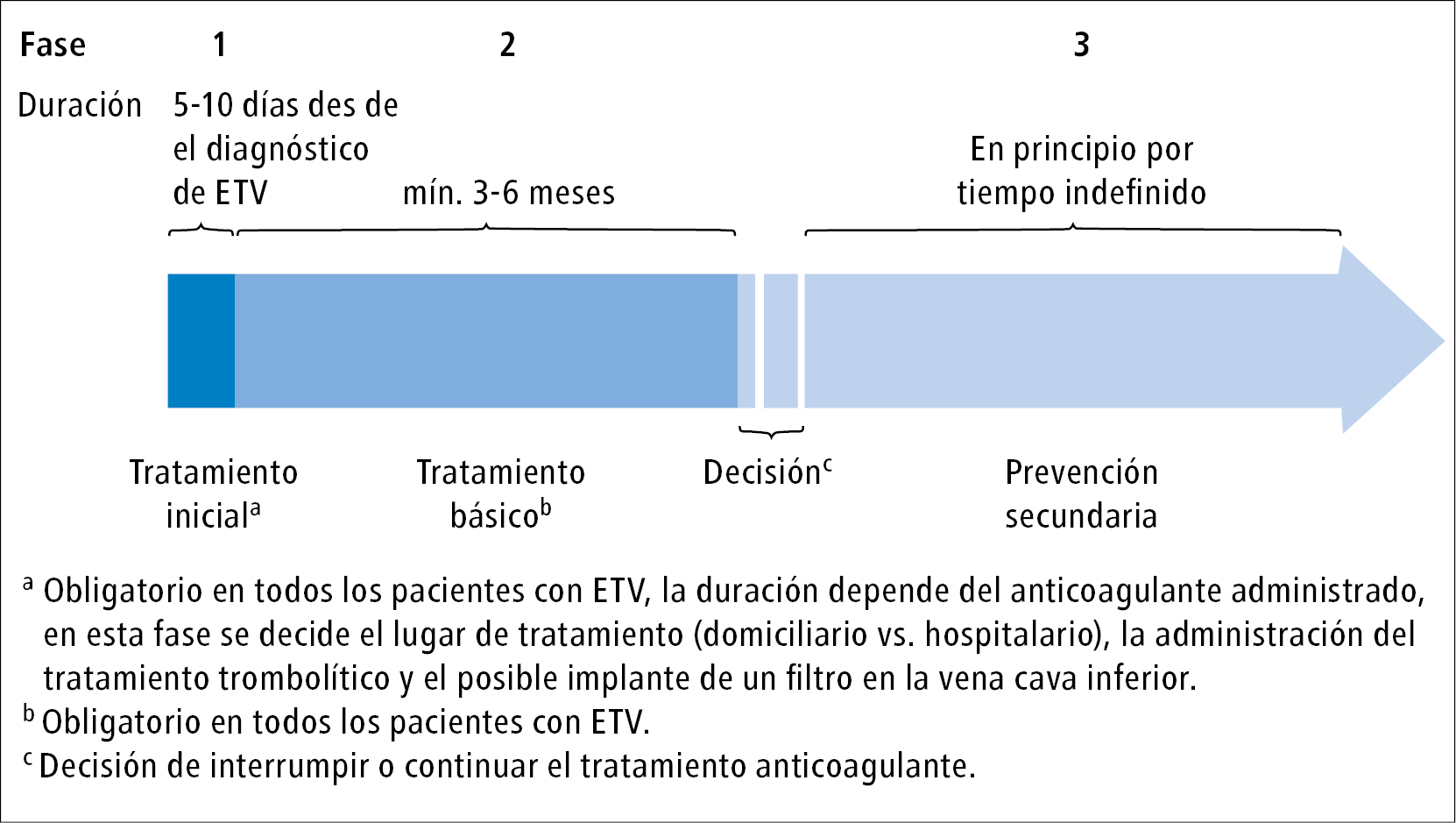
Etapas de tratamiento
Los autores de las guías distinguen 3 grupos de enfermos en función de las circunstancias en las que se haya producido el episodio de ETV:
1) personas cuya ETV guarde una relación estrecha con un factor de riesgo transitorio de ETV (ETV provocada)
2) pacientes con ETV inducida por un factor de riesgo crónico de la enfermedad (la tabla 2 expone ejemplos de los factores de riesgo transitorios y crónicos más importantes de la ETV)1,15,16
3) pacientes cuya ETV no esté relacionada con ningún factor de riesgo identificable de esta enfermedad (ETV no provocada).
En numerosas recomendaciones, los expertos de la ASH explican el protocolo de tratamiento anticoagulante para cada uno de los grupos mencionados. La figura muestra las 3 fases de la anticoagulación en la ETV.1 La fase 1 —tratamiento inicial— dura 5-21 días (en función del anticoagulante administrado). En este período, se toman las decisiones sobre el lugar de tratamiento (domicilio vs. hospital), el uso de un tratamiento trombolítico y el posible implante de un filtro en la VCI (estas cuestiones ya se han comentado con anterioridad). La fase 2 —tratamiento primario— dura 3-6 meses y, al igual que la fase 1, es obligatoria para todos los pacientes con ETV. La fase 3, denominada prevención secundaria, se implementa en los pacientes en los que la anticoagulación por tiempo indefinido vaya a ofrecer un mayor beneficio clínico que la interrupción del tratamiento anticoagulante al finalizar la fase 2. La elección del anticoagulante y la dosificación pueden variar en cada una de las fases.
Tratamiento primario
Los expertos de la ASH sugieren que el tratamiento primario de la ETV no dure menos de 3 meses ni más de 6. Lógicamente, en los pacientes que vayan a recibir una anticoagulación indefinida al finalizar la fase de tratamiento primario no se deja de administrar el anticoagulante, sino que se pasa a la fase de prevención secundaria (véase a continuación). Sin embargo, hay bastantes enfermos que finalizan el tratamiento anticoagulante al concluir la fase de tratamiento primario, sobre todo aquellos con una ETV provocada por un factor de riesgo transitorio (tabla 2). La razón es que, en estos enfermos, el riesgo de recurrencia de la ETV es bajo: 1 % en el 1.er año desde la interrupción de la anticoagulación y aprox. 3 % en los 5 años siguientes a la interrupción de la anticoagulación.17 Es cierto que prolongar la anticoagulación permite seguir reduciendo el riesgo de recurrencia de ETV (durante la anticoagulación), pero a expensas de un aumento de riesgo de hemorragia grave (RR: 1,46; IC 95 %: 0,78-2,73; IAR: incremento de 6/1000 personas; IC 95 %: entre una reducción de 3 y un aumento de 22).1 Además, prolongar el período de anticoagulación de 3-6 a 12 meses no reduce la incidencia de las recurrencias de la ETV al finalizar la anticoagulación. Por otro lado, un análisis estadístico apunta a la posibilidad de que el riesgo de mortalidad aumente en los pacientes que reciben anticoagulación prolongada en comparación con los que reciben un tratamiento anticoagulante breve (diferencia estadísticamente no significativa).1 No obstante, cabe resaltar una vez más que el período de anticoagulación tras un episodio de ETV nunca puede durar menos de 3 meses, ya que el mayor riesgo de recurrencia se observa precisamente en los 3 meses posteriores al episodio de ETV. En su comentario, los expertos de la ASH han destacado que esta recomendación se ha formulado con base en ensayos en los que se administraron principalmente AVK. Por lo tanto, no se puede descartar que se acabe modificando esta recomendación para prolongar la fase de tratamiento primario al publicarse los resultados de ensayos nuevos con ACOD.
En los pacientes con ETV inducida por una factor de riesgo crónico de esta enfermedad (tabla 2), el riesgo de recurrencia es muy alto: aprox. 15 % en el 1.er año desde la interrupción de la anticoagulación y aprox. 45 % en los 5 años siguientes a la interrupción de la anticoagulación.17 Por consiguiente, los pacientes de este grupo serán candidatos a recibir prevención secundaria tras finalizar la fase de tratamiento primario (véase a continuación). No obstante, en este grupo de pacientes, la fase de tratamiento primario también debería durar 3-6 meses. Después, se debe valorar si el paciente va a beneficiarse más de una anticoagulación indefinida o si es mejor retirar el anticoagulante. En este último caso, los autores de las guías desaconsejan prolongar la fase de tratamiento primario (p. ej. de 6 a 12 meses). Los expertos de la ASH destacan la necesidad de vigilar atentamente a los pacientes de este grupo y adaptar el tratamiento anticoagulante a su variable situación clínica. Por ejemplo, la curación de una neoplasia o una reducción significativa de la actividad de una enfermedad autoinmune son factores que disminuyen el riesgo de recurrencia de la ETV. Por lo tanto, pueden conducir a la decisión de reducir la intensidad del tratamiento anticoagulante o retirarlo. Evidentemente, además de la exposición crónica a un factor de riesgo de la ETV, los pacientes de este grupo pueden presentar factores de riesgo de ETV adicionales (transitorios y crónicos), como por ejemplo una intervención quirúrgica o una trombofilia congénita. En estas situaciones, lo esperable es que sea necesario modificar el tratamiento anticoagulante en consecuencia.
Los pacientes con ETV no provocada también presentan un alto riesgo de recurrencia: aprox. 10 % en el 1.er año desde la interrupción de la coagulación y aprox. 30 % en los 5 años siguientes a la interrupción de la anticoagulación.17 En este grupo de pacientes, el tratamiento primario también debería durar 3-6 meses. Después, se debe valorar si el paciente va a beneficiarse más de una anticoagulación indefinida o si es mejor retirar el anticoagulante (véase a continuación).
Prevención secundaria
Para determinar la duración del tratamiento anticoagulante en los pacientes con ETV no provocada, los autores de las guías sugieren no utilizar de forma habitual:
1) escalas de predicción (HERDOO2, Viena, DASH),
2) determinaciones de dímero D ni
3) ecografías para detectar una trombosis venosa residual.18-22
Aunque no descartan que utilizar alguna de estas 3 herramientas de diagnóstico esté justificado en algunos pacientes, subrayan que los datos científicos disponibles no son lo suficientemente sólidos como para respaldar su uso rutinario en la práctica clínica.
Los autores de las guías sugieren implementar una anticoagulación indefinida en los pacientes con ETV provocada por un factor de riesgo crónico y en los pacientes con ETV no provocada. Como ya se ha destacado con anterioridad, el riesgo de recurrencia de la ETV en estos pacientes después de interrumpir la anticoagulación es alto o muy alto, por lo que el tratamiento anticoagulante indefinido es la mejor opción para ellos. La contraindicación más importante para el uso crónico de anticoagulantes es el riesgo elevado de hemorragia grave. Existen numerosos factores de riesgo de complicaciones hemorrágicas durante la anticoagulación: edad avanzada, antecedentes de hemorragia, neoplasia maligna, insuficiencia hepática o renal, hipertensión arterial, trombocitopenia, antecedentes de ACV, necesidad de recibir antiplaquetarios, alcoholismo, anemia y tendencia a sufrir caídas frecuentes, entre otros.23 Los pacientes que reciban un anticoagulante de forma crónica deben someterse a un examen exhaustivo al menos una vez al año para determinar las posibles indicaciones y contraindicaciones para continuar el tratamiento anticoagulante.
Los expertos de la ASH han abordado 3 cuestiones relacionadas con el tratamiento anticoagulante en la prevención secundaria de la ETV. En primer lugar, sugieren utilizar un anticoagulante en vez de ácido acetilsalicílico (AAS) a modo de prevención secundaria. En esta recomendación, hacen referencia a los ensayos WARFASA y ASPIRE, en los que se demostró que el AAS es más eficaz que el placebo en la prevención secundaria de las recurrencias de la ETV en las personas que hubieran sufrido un episodio de ETV no provocada.24,25 Asimismo, señalan que en una revisión sistemática y en un ensayo aleatorizado que comparó el tratamiento anticoagulante con el uso de AAS en este grupo de pacientes, los anticoagulantes demostraron una mayor eficacia en la prevención de recurrencias de la ETV.26 No obstante, los autores de las guías no descartan que el uso de AAS con dicha indicación esté justificado en pacientes concretos. Por otro lado, no han analizado el papel de otros fármacos distintos a los anticoagulantes (nota de JW: p. ej. la sulodexida) en la prevención secundaria de la ETV.
En segundo lugar, recomiendan mantener el INR en un intervalo de 2,0-3,0, en vez de 1,5-1,9 en los pacientes que reciban AVK como prevención secundaria de la ETV. Esta es una recomendación fuerte basada en un estudio clínico aleatorizado, en el que se demostró que mantener el INR por debajo de 2,0-3,0 puede aumentar la prevalencia de la TVP, mientras que no reduce en absoluto la prevalencia de las complicaciones hemorrágicas.27 Sin embargo, conviene mencionar que dicho ensayo clínico no incluyó a pacientes con alto riesgo de complicaciones hemorrágicas.
Los autores de las guías sugieren utilizar dosis estándares —no reducidas— de estos fármacos en los pacientes que reciban ACOD a modo de prevención secundaria de la ETV. Para respaldar esta sugerencia, citan 2 ensayos clínicos en los que se incluyó a pacientes con antecedentes de un episodio de TVP o EP que hubieran concluido el período de anticoagulación de 6-12 meses. Después de dicho período, se asignaron aleatoriamente a dos grupos de prevención secundaria con apixabán (5 o 2,5 mg cada 12 h) o rivaroxabán (20 o 10 mg cada 24 h); el período de observación fue de 12 meses.26,28 Las diferencias en cuanto a la prevalencia de recurrencias de TVP y EP, la prevalencia de hemorragias graves y el riesgo de mortalidad entre los grupos que recibieron ACOD en dosis distintas fueron estadísticamente irrelevantes en ambos ensayos. Los autores de las guías subrayan que ninguno de estos ensayos tuvo la potencia estadística suficiente como para mostrar diferencias en los criterios de valoración analizados. De hecho, ninguno de los dos incluyó a enfermos con alto riesgo de recurrencia de la ETV (p. ej. con varias recurrencias de ETV no provocada en el historial o con SAP), lo que puede explicar que se lograran unos resultados excesivamente favorables en el grupo de pacientes que recibieron rivaroxabán y apixabán a dosis reducidas.
| Tabla 2. Factores de riesgo de la enfermedad tromboembólica venosa (ETV) |
|---|
| Factores de riesgo transitorios (remiten tras inducir la ETV) |
|
Principales (aparecen durante los 3 meses previos al diagnóstico de ETV) 1) cirugía con anestesia general de ≥30 min 2) reposo en cama hospitalaria durante ≥3 días (con la posibilidad de usar el baño) en el curso de una enfermedad aguda 3) cesárea |
|
Secundarios (aparecen durante los 2 meses previos al diagnóstico de ETV) 1) cirugía con anestesia general de <30 min 2) hospitalización <3 días en el curso de una enfermedad aguda 3) embarazo y puerperio 4) terapia de estrógenos (p. ej. anticonceptivos orales, terapia de reemplazo hormonal) 5) reposo en cama fuera del hospital durante ≥3 días en el curso de una enfermedad aguda 6) lesión de extremidad inferior que limite la movilidad durante ≥3 días |
| Factores de riesgo crónicos (no remiten tras inducir la ETV) |
|
1) enfermedad neoplásica activa (p. ej. quimioterapia en curso, recidiva o progresión de una neoplasia) 2) enfermedad inflamatoria intestinal 3) enfermedad autoinmune (p. ej. síndrome antifosfolipídico, artritis reumatoide) 4) infecciones crónicas 5) inmovilidad crónica (p. ej. lesión de médula espinal) |
 Español
Español
 English
English
 українська
українська