Pulmones
Lesiones intersticiales
Recomendaciones
1. Signos ecográficos del síndrome intersticial: deslizamiento pulmonar y presencia de ≥3 artefactos de línea B en un espacio intercostal en un escaneo longitudinal (posición de la sonda a lo largo del eje corporal [nota de la editorial: con la etiqueta de la sonda apuntando hacia arriba]) [1A].
2. La ecografía pulmonar detecta lesiones intersticiales en los pulmones mejor que la radiografía de tórax [1A].
3. En el diagnóstico diferencial de las causas de los síndromes intersticiales, se recomienda utilizar una sonda convexa/microconvexa o sectorial, y en algunos casos, una sonda lineal [1A].
Comentario
Los síndromes intersticiales se pueden desarrollar en distintas situaciones y en el curso de diferentes enfermedades, p. ej. con edema pulmonar cardiogénico y no cardiogénico, infecciones o antecedentes de lavado broncoalveolar durante una broncoscopia. Los artefactos de línea B son artefactos verticales de reverberación que recuerdan a rayos láser. Salen de la línea pleural, llegan hasta el borde inferior de la pantalla y se mueven junto con los movimientos de la línea pleural. Esta definición de artefactos de línea B es típica de las ecografías pulmonares con sonda convexa/microconvexa. El signo de deslizamiento puede estar limitado o ausente en los pacientes que se hayan sometido a una pleurodesis o en los casos de pulmón rígido, es decir, pulmones de baja compliancia en el curso de p. ej. fibrosis pulmonar; en estas situaciones, al respirar con normalidad el parénquima pulmonar no se expande o se expande muy poco, lo que limita o elimina el signo de deslizamiento. En el diagnóstico diferencial de las causas de los síndromes intersticiales, se recomienda utilizar una sonda lineal. Esto es especialmente importante cuando se presentan lesiones intersticiales asimétricas bilaterales y áreas de parénquima pulmonar normal/conservado, en los casos de sospecha de infección del aparato respiratorio y cuando la causa clínica de las lesiones intersticiales no está clara.
Edema pulmonar cardiogénico e insuficiencia cardíaca
Recomendaciones
1. Signos ecográficos del edema pulmonar cardiogénico: síndromes intersticiales y/o intersticiales-alveolares, normalmente bilaterales, gravitacionales y simétricos, y/o signo de pulmón blanco [1A].
2. La ecografía pulmonar es una herramienta de diagnóstico eficaz para diagnosticar el edema pulmonar cardiogénico [1A].
3. En los pacientes con insuficiencia cardíaca, la ecografía pulmonar es una herramienta eficaz que permite controlar al paciente, tanto en los períodos estables de la enfermedad como en las exacerbaciones [1A].
4. La ecografía pulmonar permite identificar a los pacientes con insuficiencia cardíaca y riesgo alto de hospitalización y muerte. En este grupo de pacientes, el número de artefactos de línea B se correlaciona con los eventos adversos cardiovasculares, la rehospitalización y la muerte [1A].
5. El número de líneas B se correlaciona con un ecocardiograma anómalo, por lo que la detección de artefactos de línea B supone una indicación para realizar una ecocardiografía, independientemente de la posible etiología de las líneas B [1A].
6. Para hacer un seguimiento de la efectividad del tratamiento del edema pulmonar, se debe utilizar una sonda ecográfica del mismo tipo (es decir, solo una sonda convexa o solo una sonda sectorial) [1C].
7. En los pacientes con insuficiencia cardíaca, los artefactos de línea B se correlacionan con el nivel de hiperhidratación pulmonar [1B].
8. En el edema pulmonar cardiogénico, el número de artefactos de línea B se correlaciona bien con la gravedad del edema pulmonar, la clasificación NYHA y la concentración del péptido natriurético tipo B [1A].
9. La imagen ecográfica de los pulmones de los pacientes con insuficiencia cardíaca es útil para decidir la intensidad del tratamiento diurético [1A].
10. La ausencia de artefactos de línea B en la ecografía pulmonar de los pacientes con disnea permite descartar el edema pulmonar cardiogénico y supone una indicación para buscar otras causas [1B].
11. La ecografía pulmonar permite diferenciar las causas cardiogénicas y pulmonares de la disnea [1A].
12. La ecografía pulmonar es mejor que la radiografía y comparable a la TC de tórax para valorar el edema pulmonar cardiogénico [1A].
13. La ecografía pulmonar es una prueba complementaria a la ecocardiografía para valorar a los pacientes con insuficiencia cardíaca (sintomática y asintomática) [1A].
Comentario
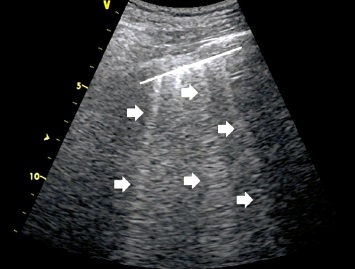
Los términos "síndrome intersticial", "síndrome intersticial-alveolar" y "signo de pulmón blanco" hacen referencia a los distintos niveles de gravedad de las lesiones intersticiales que se producen en el curso de un edema pulmonar cardiogénico. Se asocian a una hidratación cada vez mayor del parénquima pulmonar y una reducción simultánea de la ventilación. La característica común de estos síndromes es la presencia de ≥3 artefactos de línea B en un espacio intercostal examinado con la sonda ecográfica en plano longitudinal (en relación con el eje corporal). Cabe subrayar que en cada uno de estos síntomas, la distancia entre cada artefacto de línea B disminuye a medida que aumenta el volumen de líquido en el espacio intersticial y en los alvéolos pulmonares.
La presencia de líquido libre y anecoico en las cavidades pleurales puede deberse a la insuficiencia cardíaca. En los estudios que han analizado la gravedad de la congestión pulmonar se han utilizado escalas distintas. Por ejemplo, una ecografía pulmonar con escaneo de 28 zonas en la superficie torácica anterolateral de un paciente en decúbito supino. La suma del número de artefactos de línea B detectados permite descartar (número de líneas B <5) o confirmar la congestión pulmonar leve (número de líneas B ≥5 y <15), moderada (número de líneas B ≥15 y <30) o grave (número de líneas B ≥30). A pesar de que se ha empleado en muchos estudios, este método requiere mucho tiempo y experiencia. Para realizar una evaluación rápida de la capacidad cardiovascular, se puede realizar un examen de 8 o 6 áreas (4 o 3 por cada lado del tórax). Los datos obtenidos pueden ser fundamentales para tomar decisiones diagnósticas y terapéuticas rápidas, pero son de carácter cualitativo, no cuantitativo.
El uso del protocolo LuCUS (lung and cardiac ultrasound), que consiste en valorar 4 zonas en las superficies anterolaterales de cada hemitórax, analizar la fracción de eyección ventricular izquierda y examinar la vena cava inferior, permite diagnosticar la insuficiencia cardíaca aguda como causa de la disnea con una sensibilidad y una especificidad del 83 %. En caso de que la línea pleural sea normal, la presencia de artefactos de línea B apunta a un edema pulmonar cardiogénico (fig. 3; si se han descartado otras causas, p. ej. neumonía o contusión pulmonar), mientras que los artefactos de línea B en los pacientes con una línea pleural irregular son síntoma de una enfermedad intersticial pulmonar.
Evaluación y seguimiento de los pacientes en diálisis
Recomendaciones
1. La ecografía pulmonar es útil para evaluar y controlar a los pacientes sometidos a hemodiálisis [1C].
2. Los artefactos de línea B permiten valorar el grado de congestión pulmonar y se correlacionan con otros métodos de referencia [1B].
3. La ecografía pulmonar es útil para determinar el volumen de ultrafiltración en los pacientes dializados [1C].
4. Un número mayor de artefactos de línea B en los pacientes en hemodiálisis se asocia a un mayor riesgo de hospitalización por insuficiencia cardíaca y muerte cardiovascular [1C].
Comentario
En los ensayos con pacientes dializados, generalmente se ha seguido el protocolo basado en la evaluación de 28 zonas en las superficies anterolaterales del tórax, que también se emplea en las pruebas cardiológicas. Se ha modificado la interpretación de los resultados del estudio. Es decir, con <15 líneas B se considera que no hay congestión (ya no se utiliza el término "congestión leve"). El resto de niveles son los mismos que en la evaluación del edema pulmonar cardiogénico (véase más arriba).
La congestión pulmonar detectada por ecografía en los pacientes hemodializados muestra una correlación negativa importante con la calidad de vida de los pacientes, y se trata de un factor independiente que disminuye la calidad de vida de estos pacientes, incluidos los asintomáticos. El empeoramiento de la congestión se asocia a un mayor riesgo de eventos cardiovasculares y muerte.
Enfermedad pulmonar intersticial con fibrosis
Recomendaciones
1. Signos ecográficos de las enfermedades intersticiales pulmonares que cursan con fibrosis: signo de deslizamiento conservado, presencia de ≥3 artefactos de línea B en un espacio intercostal, anomalías en la línea pleural [1A].
2. El uso de la ecografía pulmonar en el diagnóstico de las enfermedades intersticiales pulmonares con fibrosis es una estrategia de diagnóstico mejor que la radiografía de tórax [1A].
3. La ecografía pulmonar puede ser útil para controlar a los pacientes que presenten una enfermedad pulmonar intersticial con fibrosis [1C].
Comentario
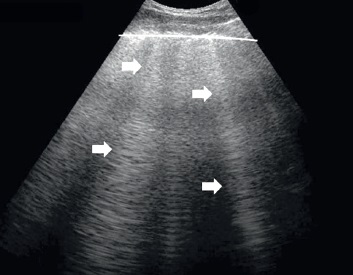
En los pacientes con fibrosis pulmonar, la línea pleural anómala se describe como irregular, engrosada, fragmentada o difusa (fig. 4). El uso de la ecografía pulmonar para el diagnóstico de enfermedades intersticiales pulmonares en fase activa se basa en informes de casos de vasculitis pulmonar, sarcoidosis, alveolitis alérgica extrínseca, hemorragia alveolar secundaria a enfermedades sistémicas del tejido conectivo, proteinosis alveolar pulmonar y neumonía intersticial secundaria a enfermedades sistémicas del tejido conectivo.
Enfermedades pulmonares asociadas a consolidaciones
Recomendaciones
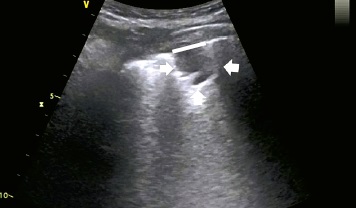
1. Signos ecográficos de consolidación: localización subpleural, hipoecogenicidad, ecoestructura similar a la hepática [1A].
2. La ecografía pulmonar detecta consolidaciones subpleurales mejor que la radiografía de tórax [1A].
Comentario
Las consolidaciones subpleurales pueden deberse a distintas causas, por lo general neumonía, atelectasia (por compresión o reabsorción), embolismo pulmonar, lesiones neoplásicas subpleurales (primarias o metastásicas) o contusión pulmonar.
Neumonía
Recomendaciones
1. Signos ecográficos de neumonía: consolidaciones, contorno irregular de las consolidaciones, broncograma aéreo, signo de atrapamiento aéreo, artefactos de línea B (cola de cometa), patrón vascular normal en el Doppler color (DC) y el Doppler de potencia (DP), derrame pleural [1A].
2. La ecografía pulmonar es más eficaz que la radiografía de tórax para detectar neumonías [1A].
3. En caso de sospecha clínica de neumonía, la detección de consolidaciones inflamatorias típicas en la ecografía pulmonar no precisa de confirmación mediante radiografía de tórax [1A].
4. La ecografía pulmonar es más sensible y específica que la radiografía de tórax y comparable a la TC de tórax en la detección de neumonías adquiridas en la comunidad [1A].
5. La ecografía pulmonar es una herramienta de diagnóstico precisa y rápida para diferenciar las causas de la disnea aguda (lo cual incluye neumonía, insuficiencia cardíaca aguda y exacerbaciones de enfermedad pulmonar obstructiva crónica [EPOC] y asma) [1A].
Comentario
La coexistencia de varias enfermedades con afectación pulmonar puede generar la aparición simultánea de distintos síntomas o lesiones patológicas en la ecografía pulmonar. Asimismo, cabe recordar que a pesar de que la ecografía pulmonar está ganando relevancia, la TC, que se realiza de acuerdo con un protocolo adaptado al diagnóstico preliminar, sigue siendo el estudio de referencia para valorar las lesiones pulmonares.
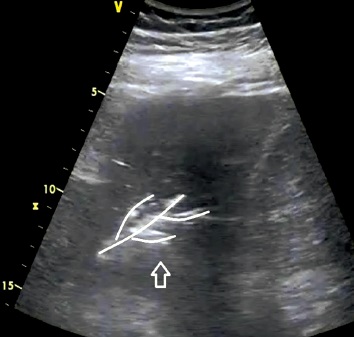
Los signos ecográficos de la neumonía pueden afectar al parénquima pulmonar (fig. 5; consolidación de contorno irregular, broncograma aéreo dinámico visible dentro de la consolidación y/o signo de atrapamiento aéreo), los vasos pulmonares (patrón de flujo adecuado en el DC y el DP) y la pleura (derrame pleural). Estas lesiones no se aplican a la bronconeumonía. La consolidación se define como área pulmonar sin aire. El broncograma aéreo es aire visible en el árbol bronquial dentro de la consolidación. El broncograma aéreo dinámico (presencia de aire en los bronquios) se observa durante la inspiración y desaparece durante la espiración. Un patrón vascular normal es una imagen de vasos pulmonares visible en el DC y/o el DP que se corresponde con el recorrido anatómico de los vasos sanguíneos pulmonares. Los expertos señalan que las lesiones inflamatorias secundarias a tuberculosis, micosis sistémica, neumocistosis, infección viral o neumonía atípica pueden presentar una sonomorfología distinta a la descrita con anterioridad. Además, conviene recordar que se pueden acumular lesiones inflamatorias de distinta etiología.
La sensibilidad y la especificidad de la ecografía pulmonar en el diagnóstico de la neumonía son de 87-95 % y 80-96 % respectivamente. La interpretación de los resultados del análisis debe tener en cuenta los datos clínicos. Los resultados de la ecografía pulmonar pueden ser especialmente importantes para el manejo diagnóstico y terapéutico de los pacientes de edad avanzada, encamados crónicos y con deformaciones torácicas.
Atelectasia
Recomendaciones
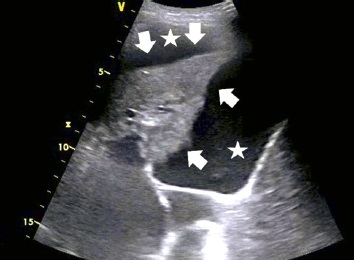
1. Signos ecográficos de la atelectasia por compresión: derrame pleural, consolidación de ecogenicidad y ecoestructura uniformes (fig. 6), broncograma aéreo estático, signo de atrapamiento aéreo, patrón vascular normal en el DC y el DP [1A].
2. Signos ecográficos de la atelectasia por reabsorción: consolidación de ecogenicidad y ecoestructura uniformes, broncograma líquido, broncograma aéreo estático, patrón vascular normal en el DC y el DP, posible visualización de una masa patológica en la parte superior de la consolidación [1A].
3. La ecografía pulmonar es mejor que la radiografía de tórax para confirmar la presencia de una atelectasia por compresión [1A].
4. La ecografía pulmonar es mejor que la radiografía de tórax para confirmar la presencia de una atelectasia por reabsorción [1A].
Comentario
El flujo sanguíneo en el DC y el DP solo es normal en el área de la atelectasia por compresión o en la zona de consolidación que constituye una atelectasia por reabsorción y no es una masa patológica asociada a una neoplasia (en el área de un tumor, la desorganización de flujos es un signo típico en el DC y el DP). El broncograma aéreo estático representa la presencia de aire en el árbol bronquial; este signo es visible en todas las fases de la respiración.
Embolismo pulmonar
Recomendaciones
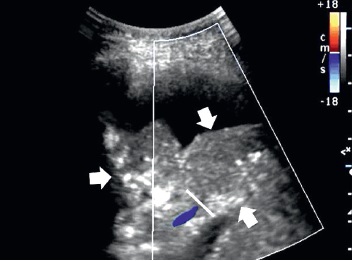
1. Signos ecográficos de embolismo pulmonar: consolidaciones, normalmente en forma de cuña, ovalada o redonda, eco de ubicación central, signo de amputación de flujo en el DC (conocido como signo vascular), presencia local de líquido justo por encima de la consolidación subpleural y lesiones intersticiales locales [1A].2. En caso de sospechar embolismo pulmonar, la ecografía pulmonar puede confirmar el diagnóstico [1A].
3. En caso de sospechar embolismo pulmonar, la combinación de ecografía pulmonar, ecocardiografía transtorácica y test ecográfico por compresión aumenta la sensibilidad y la especificidad del diagnóstico y permite limitar el número de TC realizadas [1A].
4. El embolismo pulmonar se puede diagnosticar si se detectan ≥2 anomalías típicas de esta patología en la ecografía pulmonar [1B].
5. El diagnóstico de embolismo pulmonar es probable cuando la ecografía pulmonar muestra ≥1 anomalía típica [1C].
6. La ausencia de anomalías típicas del embolismo pulmonar no descarta su diagnóstico [1A].
Comentario
En las personas con insuficiencia respiratoria aguda y riesgo alto de muerte, se recomienda aplicar el protocolo BLUE (bedside lung ultrasound in emergency) y sus criterios de diagnóstico del embolismo pulmonar como causa potencial del estado grave del paciente.
La ecografía pulmonar es una técnica alternativa para el diagnóstico del embolismo pulmonar (fig. 7) en caso de que no se pueda realizar una TC o estuviera contraindicada (p. ej. en pacientes embarazadas, con insuficiencia renal aguda o con alergia a los medios de contraste). El uso de la ecografía pulmonar en el diagnóstico del embolismo pulmonar puede incrementar la sensibilidad y la especificidad de las escalas de evaluación del riesgo de embolismo que se utilizan de forma generalizada (p. ej. escala de Wells). Sin embargo, no es útil para valorar el pronóstico de los pacientes con embolismo confirmado. Se estima que 2/3 de los infartos pulmonares secundarios al embolismo pulmonar se localizan en la parte posterior de los lóbulos inferiores. Por lo tanto, es importante valorar con precisión las áreas pulmonares posteriores e inferiores con el paciente tumbado sobre el lado izquierdo y el derecho. Más o menos en la mitad de los casos se pueden visualizar pequeños derrames sobre las consolidaciones en el parénquima pulmonar.
Lesiones tumorales subpleurales
Recomendaciones
1. Signos ecográficos de lesiones tumorales malignas de localización subpleural: consolidaciones de morfología heterogénea (fig. 8), signos de infiltración de las estructuras adyacentes, patrón vascular caótico en el DC y el DP, atelectasia por reabsorción concomitante y/o líquido [1A].
2. La combinación de la ecografía pulmonar con intervenciones invasivas (p. ej. biopsia transtorácica) es una buena estrategia para diagnosticar las lesiones subpleurales sospechosas de tener etiología neoplásica [1A].
3. La ecografía pulmonar permite visualizar tumores de pulmón periféricos adyacentes a la pared torácica y tumores dentro del área de consolidación en los pacientes con derrame pleural [1B].
Comentario
Las lesiones tumorales subpleurales pueden estar vascularizadas de forma adicional por ramificaciones de los vasos intercostales, lo cual se puede observar en el DC y el DP. La ecografía pulmonar permite guiar las biopsias de las lesiones subpleurales y las lesiones localizadas en la parte superior de la consolidación a través de la ventana acústica formada por el líquido o la atelectasia.
Diafragma
Recomendaciones
La evaluación ecográfica de la función diafragmática en los pacientes de EPOC puede ser útil para predecir la eficacia de la terapia (p. ej. ventilación no invasiva) [1A].
Comentario
La ecografía permite analizar las características de la movilidad del diafragma, como la amplitud y la velocidad de contracción, el alcance y el tipo de movilidad diafragmática (p. ej. movimiento paradójico) y los cambios en el grosor del músculo durante la inspiración. Para examinar el diafragma se utilizan sondas convexas y lineales por igual.
Otras indicaciones
Recomendaciones
1. La ecografía pulmonar es útil en el diagnóstico diferencial de:
1) las causas de la disnea
2) el dolor de carácter pleural
3) la tos aguda [1A].
2. La ecografía pulmonar realizada por un clínico capacitado proporciona un nivel de información similar a la ecografía realizada por un radiólogo [1A].
Fig. 3. Edema pulmonar. Artefactos de línea B que salen de una línea pleural normal y dan lugar a síndromes intersticiales; línea continua: línea pleural normal, flechas: artefactos de línea B, Modo B, sonda convexa Fig. 4. Fibrosis pulmonar en el curso de una enfermedad pulmonar intersticial. Línea pleural difusa y fragmentada: línea continua, flechas: artefactos de línea B que salen de una línea pleural anómala. Modo B, sonda convexa Fig. 5. Neumonía. En el área de la consolidación inflamatoria, la flecha apunta al broncograma aéreo. Las líneas blancas señalan el aire presente en el árbol bronquial. Modo B, sonda convexa Fig. 6. Atelectasia por compresión. Se observa una consolidación atelectásica con una gran cantidad de líquido libre anecoico en la cavidad pleural. Los asteriscos señalan el líquido libre, y las flechas señalan la atelectasia por compresión. Modo B, sonda convexa Fig. 7. Embolismo pulmonar. Consolidación con signo vascular, las flechas apuntan a la consolidación subpleural, y la línea señala la amputación de flujo en el DC Modo B + DC, sonda convexa Fig. 8. Metástasis de localización subpleural. Consolidación hipoecogénica de contornos irregulares con infiltración de la línea pleural. La flecha apunta a la consolidación y la línea señala la línea pleural hipoecogénica. Modo B, sonda convexa
 Español
Español
 English
English
 українська
українська