Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуРевматоїдний артрит (РА) — хронічне запальне захворювання, яке вражає суглоби та різні органи. Найбільш характерний симптом — біль, скутість і набряк в суглобах кистей і стоп, але запалення може торкнутися й інших суглобів. Нелікована хвороба зазвичай призводить до руйнування суглобів і тяжкої втрати працездатності, а також до пошкодження багатьох органів і передчасної смерті. Раннє застосування ефективного лікування гальмує прогресування захворювання, запобігає його ускладненням і дозволяє нормально функціонувати.
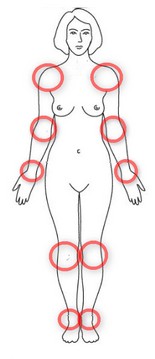 Рисунок 1. Локалізація суглобових змін при РА
Рисунок 1. Локалізація суглобових змін при РАСуть захворювання полягає в запальному процесі, який починається всередині суглоба. Невідомий фактор стимулює синовіальну оболонку, яка вистилає суглоб, до запальної відповіді. Відбувається її розростання та руйнування сусідніх структур (хрящів, кісток, зв’язок, сухожиль). Симптомами цього спочатку є біль і набряк, з подальшим незворотним руйнуванням і втратою рухів (мобільності) суглоба. Пошкодження хрящових та інших суглобових структур запальним процесом сприяє вторинним дегенеративним змінам.
Причини РА до кінця не вивчені. Швидше за все, для розвитку захворювання необхідним є співіснування багатьох факторів. Найважливіші з них:
У розвинених країнах від ревматоїдного артриту страждає близько 1 на 100 людей, жінок є втричі більше, ніж чоловіків. Захворювання зазвичай проявляється у віці від 30 до 50 років у жінок (хоча РА також може виникати раніше або пізніше), тоді як у чоловіків захворюваність на РА зростає з віком.
У більшості пацієнтів РА розвивається підступно. Може пройти кілька тижнів або навіть місяців, перш ніж симптоми стануть настільки надокучливими, що змусять звернутися за медичною допомогою до лікаря. Рідше ми маємо справу з раптовим розвитком захворювання впродовж декількох або кількадесяти днів. На початку часто з’являються «загальні» симптоми, які нагадують грип, такі як слабкість, субфебрильна температура, біль у м’язах, зниження апетиту та зниження маси тіла. Вони можуть випереджати «суглобові» симптоми або супроводжувати їх. При цьому захворюванні можуть також з’являтися симптоми ураження інших органів.
Захворювання зазвичай атакує симетричні місця з обох сторін тіла. Спочатку це маленькі суглоби кистей і стоп, а в міру прогресування захворювання багато інших суглобів. Нетиповим (але можливим) початком захворювання є запалення одного великого суглоба (наприклад, колінного або плечового), або міграція хвороби по багатьом суглобам. Симптомами артриту є:
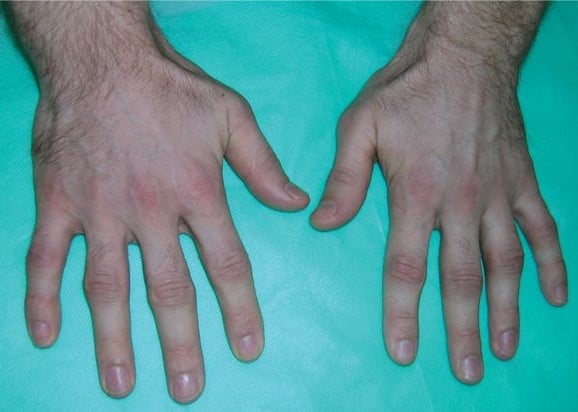
Рисунок 2. Ранні зміни при РА (набряк суглобів)
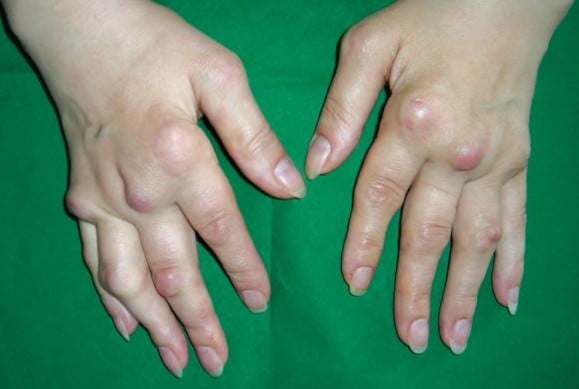 Рисунок 3. Запущені зміни при РА (над суглобами видно численні ревматоїдні вузлики)
Рисунок 3. Запущені зміни при РА (над суглобами видно численні ревматоїдні вузлики)
Джерело: Choroby wewnętrzne, red. A. Szczeklik, Medycyna Praktyczna, Kraków 2011
Ревматоїдний артрит — це системне захворювання, яке вражає не тільки суглоби, але й багато органів (особливо довготривала форма з тяжким перебігом). Крім відносно частих легких уражень, таких як ревматоїдні вузлики або синдром сухості, дуже рідко можуть виникати тяжкі ускладнення, що призводять до передчасної смерті (наприклад, інсульт або інфаркт міокарда).
Якщо з’являються біль і набряк суглобів, слід негайно звернутися до лікаря. Люди з підозрою на РА повинні перебувати під опікою ревматолога. Швидка постановка діагнозу є визначальною для ефективності лікування, і якщо його розпочати достатньо рано, є навіть шанс на тривалий відступ захворювання.
В ході РА можуть виникнути ускладнення, які потребують термінового медичного втручання. Найчастіше їх можна попередити і успішно лікувати. Ознайомтесь із симптомами, які свідчать про ускладнення РА (див.: вище).
Важливо
Слід негайно звернутися до лікаря, якщо відмічається:
Також надзвичайно важливо повідомити лікаря про планування сім'ї (це стосується як жінок, так і чоловіків). РА не є протипоказанням для вагітності (і у більшості жінок під час вагітності спостерігається тимчасова ремісія хвороби), але слід її все ж запланувати, для того, щоб завчасно модифікувати лікування, оскільки більшість ліків можуть завдати шкоди дитині.
Лікар діагностує ревматоїдний артрит на основі співіснування характерних симптомів із результатами лабораторних та візуалізаційних досліджень. Критерії РА, що застосовувалися до цього часу, були з 1987 року та відповідність цим критеріям спостерігалась лише при розвиненому захворюванні (це означає, що точний діагноз можна було встановити лише після тривалого спостереження). У 2010 році були розроблені нові критерії (ACR / EULAR), які допомагають діагностувати РА на початковій стадії захворювання та розпочати лікування ще до розвитку незворотної деструкції суглобів.
Лабораторні дослідження (аналізи) виконують для діагностики РА, прогнозування тяжкості захворювання та контролю його перебігу.
Лікар може також зробити інші дослідження крові, сечі або суглобової рідини з метою виключення інші захворювань суглобів та оцінки функції різних внутрішніх органів (напр., нирок, печінки).
При підозрі на РА виконують рентгенограми (РГ) кистей і стоп, а також інших потенційних уражених суглобів. Рентгенологічні зміни, характерні для РА, включають набряк м'яких тканин та зменшення щільності кісткової тканини в області суглоба, наявність кісткових дефектів, звуження суглобових щілин, та на більш пізніх стадіях — деформації суглобів.
На початку захворювання ефективними для діагностики є магнітно-резонансна томографія та ультразвукове дослідження, які можуть виявити запальні зміни раніше, ніж РГ. У деяких випадках (напр., при оцінці шийного відділу хребта) ефективною є комп'ютерна томографія.
За останні роки методи лікування РА значно змінилися у зв’язку з появою нових ефективних ліків. На сьогодні акцент робиться на якомога швидшому використанні хворобомодифікуючих антиревматичних препаратів (ХМАРП). Це дозволяє все частіше досягнути ремісію (тобто стан, при якому відсутні симптоми захворювання та ознаки його активності в лабораторних та візуалізаційних тестах) або низьку активність хвороби. На жаль, початок РА часто підступним і нерідко для призначення правильного лікування потрібно кілька місяців — тому не слід зволікати зі зверненням до лікаря у випадку виникнення симптомів запалення суглобів (артриту)!
Ефективне лікування РА означає зникнення симптомів захворювання, хорошу якість життя та збереження функціональної активності. Крім основного фармакологічного лікування цієї хвороби, важливо швидко розпочати реабілітацію, а у деяких випадках і хірургічне лікування. Ревматолог вирішує, які саме лікарські препарати використовувати, враховуючи ступінь тяжкості захворювання, його активність (найчастіше за допомогою індексу DAS 28), прогностичні показники та протипоказання до застосування певних препаратів (напр., супутні хвороби печінки, нирок, туберкульоз). Пацієнту важливо розробити разом з лікарем ефективний план дій — це передбачає регулярні відвідування свого лікаря, виконання лабораторних аналізів для оцінки ефективності та можливих побічних ефектів ліків, які використовуються.
Хворобомодифікуючі антиревматичні препарати (ХМАРП) відіграють фундаментальну роль у лікуванні РА, оскільки вони не лише полегшують симптоми, але, перш за все, гальмують руйнування суглобів, дозволяючи підтримувати фізичну форму та нормально функціонувати в повсякденному житті. Їх слід використовувати якомога швидше після постановки діагнозу, щоб запобігти появі незворотних змін в суглобах. Однак ці ліки не забезпечують повного одужання — після їх відміни захворювання зазвичай рецидивує. Розрізняють "синтетичні (не біологічні)" і "біологічні" ХМАРП. До синтетичних ХМАРП належать:
· метотрексат
· лефлуномід
· сульфасалазин
· солі золота
· хлорохін
Початковий ефект цих ліків проявляється через деякий час, як правило, через 1–2 місяці (повний через 3–6 місяців). Метотрексат є препаратом першого вибору при РА, він є високоефективним і зазвичай пацієнти добре його переносять (багато побічних ефектів мають тимчасовий характер).
Протягом декількох останніх років для лікування РА все частіше використовують так звані біологічні лікарські засоби, які отримують за допомогою методів генної інженерії, та які спрямовані проти факторів, що беруть участь у запальному процесі. Існує кілька видів біологічних ліків, залежно від їх цільового місця дії (напр., ФНП, ІЛ-1, ІЛ-6, T- або B- лімфоцити).
При лікуванні РА найчастіше застосовуються:
· адалімумаб
· етанерцепт
· інфліксимаб
· цертолізумаб
· голімумаб
· абатацепт
· тоцилізумаб
· ритуксимаб
Ефект дії цих препаратів помітно трохи швидше, як правило протягом 2–6 тижнів. Їх можна застосовувати самостійно (у монотерапії) або в поєднанні з синтетичними препаратами (зазвичай метотрексатом). Біологічні препарати є резервом для пацієнтів, у яких не вдається досягти належного контролю хвороби, незважаючи на використання максимально переносимих доз синтетичних препаратів, рідше — як стартове лікування для осіб з високою активністю захворювання та факторами поганого прогнозу.
Глюкокортикостероїди швидко зменшують симптоми запалення суглобів (артриту) та гальмують їх руйнування, саме тому їх часто використовують на початку захворювання (до того, як базовий ХМАРП почне діяти) та при його загостреннях. З огляду на безліч побічних ефектів слід намагатись якнайшвидше зменшити дозу стероїду та використовувати його впродовж якомога коротшого проміжку часу. Стероїди також можна вводити безпосередньо в уражений суглоб (напр. преднізолон, метилпреднізолон).
Нестероїдні протизапальні препарати — зменшують симптоми артриту, але не гальмують прогресування хвороби, тому їх застосовують лише як підтримуючі препарати у боротьбі з болем у суглобах та їх скутістю. Вони мають багато побічних ефектів, таких як шлунково-кишкові кровотечі, ураження нирок та підвищений ризик виникнення серцевих захворювань. Ніколи не слід приймати більше одного препарату з цієї групи та не перевищувати рекомендованих доз. Вибрані лікарські засоби з цієї групи: диклофенак, ібупрофен, кетопрофен, напроксен, німесулід
Знеболюючі засоби, такі як парацетамол та опіоїди, застосовують, якщо біль зберігається, незважаючи на повну базисну терапію.
У всіх пацієнтів, крім застосування медикаментів, дуже важливими є:
Важливо
Від фізичних вправ слід утриматись під час загострення симптомів захворювання; пам’ятайте, що чим раніше розпочати цілеспрямовану реабілітацію, тим легше буде запобігти деформації та дисфункції суглобів.
Місцева терапія РА безпосередньо стосується ураженого суглоба.
Виконується:
У даний час вилікування РА, тобто відсутність хвороби без необхідності прийому ліків, трапляється вкрай рідко. Зазвичай хвороба рецидивує після відміни ХМАРП. Наявні методи лікування все частіше дозволяють досягнути ремісії захворювання та нормального функціонування. На жаль, у деяких пацієнтів (приблизно 10–20 %), незважаючи на лікування, захворювання прогресує. Ремісія часто виникає у вагітних, але хвороба зазвичай загострюється протягом 3-х місяців після пологів.
РА все ще часто пов’язаний з обмеженням повносправності — за оцінками, через 5 років працездатність втрачає приблизно половина пацієнтів, а через 10 років — майже кожен. Пацієнти живуть на кілька років менше, порівняно із загальною популяцією, головним чином через ускладнення атеросклерозу. Цілком ймовірно, що ця статистика в майбутньому покращиться завдяки більш ранньому виявленню РА та все більш ефективному лікуванню.
РА — хронічне захворювання, яке потребує постійного ревматологічного контролю. На початку захворювання та під час його загострення необхідні часті відвідування лікаря (в середньому, кожні 1–3 місяці) для визначення відповідної дози ліків та досягнення ремісії захворювання. Впродовж стабільного періоду візити можуть відбуватись рідше (зазвичай кожні півроку).
Активність та прогресування захворювання оцінюються на основі вираженості клінічних симптомів (кількість уражених суглобів, оцінка вираженості болю, шкали оцінки якості життя) та результатів лабораторних (ШОЕ, СРБ, загальний аналіз крові) і візуалізаційних (РГ кистей і стоп) досліджень. Також важливо виявити побічні ефекти ліків, в т.ч. оцінити функцію нирок, печінки та кісткового мозку, а також проводити періодичні дослідження щодо супутніх захворювань (УЗД черевної порожнини, РГ грудної клітки, мамографія, гінекологічне обстеження). У зв'язку з прискореним розвитком атеросклерозу необхідна оцінка серцево-судинного ризику, а при необхідності — відповідна профілактика та лікування.
Також слід пам’ятати про відповідно ранній початок лікування остеопорозу, щоб зменшити ризик появи переломів кісток. Крім відвідування ревматолога, пацієнт повинен брати участь у цілеспрямованих реабілітаційних заходах та виконувати рекомендовані вправи в домашніх умовах.
На жаль, в даний час не можна запобігти розвитку РА, але своєчасне виявлення та лікування захворювання дозволяє щораз частіше отримати тривалу ремісію.