Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуКонсультація: Andrzej Budaj
Від Редакції: У цій статті представлена вибрана практична інформація та рекомендації щодо ведення пацієнтів із гострими коронарними синдромами без елевації сегмента ST. Після кожної рекомендації у квадратних дужках зазначена її сила і якість даних, на яких вона базується, відповідно до класифікації, представленої в таблиці 1.
|
клас (сила) рекомендації | |||
|
I |
наукові дані або широко прийнятий погляд вказують на те, що діагностична або терапевтична тактика являється корисною та ефективною (що означає: рекомендується/показана) | ||
|
II |
наукові дані або погляди щодо придатності чи ефективності визначеної діагностичної або терапевтичної тактики є суперечливими | ||
|
|
IIa |
наукові дані або погляди вказують на корисність або ефективність визначеної діагностичної чи терапевтичної тактики (що означає: необхідно зважити застосування) | |
|
IIb |
корисність або ефективність визначеної діагностичної чи терапевтичної тактики слабше підтверджена науковими даними або поглядами (що означає: можна розглянути застосування) | ||
|
III |
наукові дані або широко прийнятий погляд вказують на те, що визначена діагностична або терапевтична тактика не являється корисною ані ефективною, а в деяких випадках може бути шкідливою (що означає: не рекомендується) | ||
|
рівень доказовості даних | |||
|
A |
дані походять з численних рандомізованих досліджень або метааналізів | ||
|
B |
дані походять з одного рандомізованого дослідження або з великих досліджень без рандомізації | ||
|
C |
узгоджена думка експертів або дані походять з малих досліджень чи з ретроспективних досліджень або реєстрів | ||
Скорочення: АВК — антагоніст вітаміну К, АКШ — аортокоронарне шунтування, АМР — антагоністи мінералокортикоїдного рецептора, АСК — ацетилсаліцилова кислота, БЛНПГ — блокада лівої ніжки пучка Гіса, БПНПГ — блокада правої ніжки пучка Гіса, БРА — блокатор рецепторів ангіотензину, ВАБК — внутрішньоаортальна балонна контрпульсація, ГКС — гострий коронарний синдром, ЕКГ — електрокардіограма, іАПФ — інгібітор ангіотензинперетворюючого фермента, КТ — комп'ютерна томографія, КТ-ангіографія — комп'ютерна томографічна ангіографія, КФК‑MB — ізоформа MB креатинфосфокінази, КХ — коронарна хвороба, МНВ — міжнародне нормалізоване відношення, МР — магнітний резонанс, НОАК — нові оральні антикоагулянти не антагоністи вітаміну К, НМГ — низькомолекулярний гепарин, НФГ — нефракціонований гепарин, ОАК — оральний антикоагулянт, рШКФ — розрахована швидкість клубочкової фільтрації, сБЗЖК — серцевий білок, що зв'язує жирні кислоти, СН — серцева недостатність, ФВЛШ — фракція викиду лівого шлуночка, ХС ЛПНЩ — холестерин ліпопротеїдів низької щільності, ХХН — хронічна хвороба нирок, ЧКВ — черезшкірне коронарне втручання, BNP (B‑type natriuretic peptide) — натрійуретичний пептид типу В, cTn (cardiac troponin) — серцевий тропонін, DAPT (dual antiplatelet therapy) — подвійна антитромбоцитарна терапія, ESC — European Society of Cardiology, FFR (fractional flow reserve) — фракційний резерв кровотоку, GDF‑15 (growth differentiation factor‑15) — ростовий фактор диференціювання 15, GP IIb/IIIa — глікопротеїн IIb/IIIa, hs‑cTn (high‑sensitivity cardiac troponin) — (концентрація) серцевого тропоніну, визначена високочутливим тестом, IABP (intra-aortic balloon pump) — внутрішньоаортальна контрпульсація, MINOCA (myocardial infarction with non‑obstructive coronary arteries) — інфаркт міокарда без значущого атеросклеротичного ураження коронарних артерій, NPV (negative predictive value) — негативне прогностичне значення тесту, NSTE‑ACS (non‑ST‑segment elevation acute coronary syndrome) — гострий коронарний синдром без елевації сегмента ST, NSTEMI (non‑ST‑segment elevation myocardial infarction) — інфаркт міокарда без елевації сегмента ST, NT‑proBNP (N‑terminal pro‑B‑type natriuretic peptide) — N-кінцевий про-В-тип натрійуретичного пептиду, PCSK9 (proprotein convertase subtilisin kexin 9) — пропротеїнова конвертаза субтилізин/кексинового типу 9, PPV (positive predictive value) – позитивне прогностичне значення тесту, STEMI (ST‑segment elevation myocardial infarction) — інфаркт міокарда з елевацією сегмента ST.
Інфаркт міокарда без значущого атеросклеротичного ураження коронарних артерій (MINOCA) діагностують у хворих за відповідності наступним критеріям:
1) діагностовано інфаркт міокарда (див. Ведення гострих коронарних синдромів без елевації сегмента ST — діагностика, стратифікація ризику. Резюме клінічних настанов European Society of Cardiology 2020)
2) без значущого атеросклеротичного ураження коронарних артерій за результатами ангіографії, тобто без ≥50 % звуження будь-якої з великих епікардіальних артерій (примітка: може виникнути необхідність повторної оцінки ангіограми, щоб пересвідчитися в тому, що немає захворювання зі значущим ураженням коронарних артерій). Це можуть бути хворі з:
а) нормальними коронарними артеріями (без стенозу при ангіографії);
б) дещо нерівними контурами просвіту судини (ангіографічні стенози <30%);
в) проміжними атеросклеротичними ураженнями коронарних артерій (звуження >30%, але <50 %);
3) без іншого діагнозу, на який вказувала б клінічна картина, зокрема без інших неішемічних причин, таких як сепсис, тромбоемболія легеневої артерії і міокардит.
Всім пацієнтам із первинним діагнозом MINOCA рекомендується ведення відповідно до діагностичного алгоритму (рис. 1), щоб відрізнити справжній MINOCA від інших діагнозів [I/C].
Магнітно-резонансна томографія (МРТ) серця рекомендується всім пацієнтам із MINOCA без очевидної причини цього захворювання [I/B].
Пацієнтам із попереднім діагнозом MINOCA і з'ясованою причиною рекомендується лікування відповідно до клінічних настанов для основного захворювання [I/C].
Пацієнтів із остаточним діагнозом MINOCA нез'ясованої причини можна лікувати відповідно до клінічних настанов щодо вторинної профілактики атеросклерозу [IIb/C].
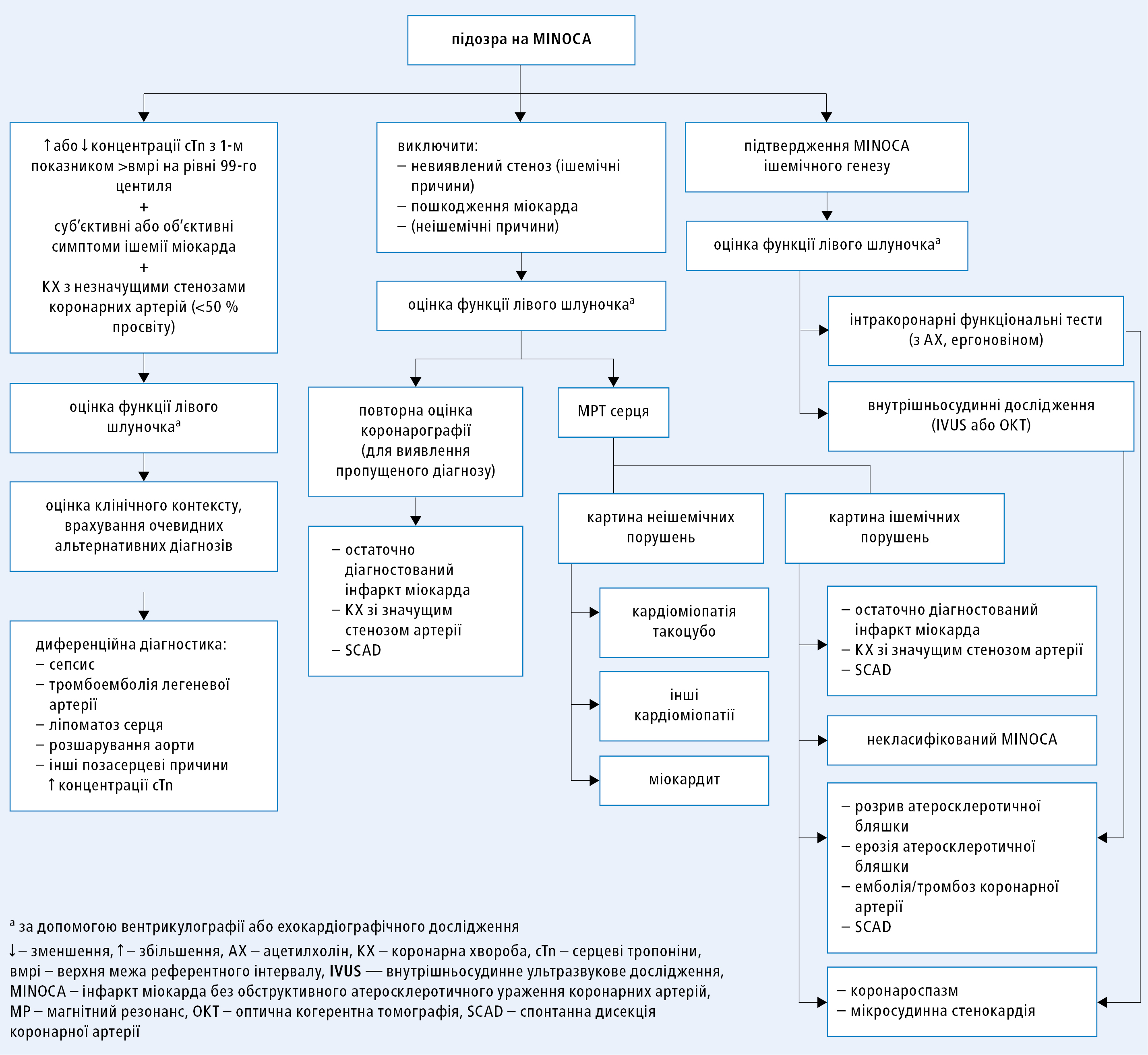
Рисунок 1. Діагностичний алгоритм у хворих із підозрою на інфаркт міокарда без обструктивного атеросклеротичного ураження коронарних артерій (MINOCA) відповідно до клінічних настанов ESC 2020
У пацієнтів із кардіогенний шоком, який ускладнює ГКС:
1) рекомендується термінова коронарографія [I/B];
2) рекомендується екстрене ЧКВ інфаркт-залежного ураження незалежно від часу, що минув з моменту появи симптомів, якщо анатомія коронарних артерій дозволяє провести ЧКВ [I/B], а якщо не дозволяє — екстрене АКШ [I/B];
3) в окремих випадках може розглядатися короткострокова механічна підтримка кровообігу в залежності від віку пацієнта, супутніх захворювань, неврологічного статусу, перспективи довгострокової виживаності та очікуваної якості життя [IIb/C];
4) за відсутності механічних ускладнень, пов'язаних з ГКС, рутинне використання внутрішньоаортальної балонної контрпульсації (ВАБК) не рекомендується [III/B];
5) у разі полісудинної КХ рутинна негайна реваскуляризация інфаркт-незалежних уражень не рекомендується [III/B].
Ургентна ехокардіографія рекомендується для оцінки функції лівого шлуночка і функції клапанів, а також для виключення механічних ускладнень [I/C].
При гемодинамічної нестабільності рекомендується екстрене лікування механічних ускладнень ГКС хірургічним шляхом або з використанням катетера, згідно з рішенням "Heart Team" [I/C].
Використання ВАБК слід розглядати в разі механічних ускладнень, пов'язаних з NSTE-ACS [IIa/C].
Всім хворим із NSTE-ACS рекомендується скринінг на цукровий діабет, а у пацієнтів із раніше діагностованим цукровим діабетом або гіперглікемією на момент поступлення — частий моніторинг глікемії [I/C].
Слід розглянути багатофакторний підхід до лікування цукрового діабету, із визначенням цілей лікування у пацієнтів із цукровим діабетом та серцево-судинним захворюванням [IIa/B].
Рекомендується уникати гіпоглікемії [I/B].
Гіпоглікемізуючу терапію слід розглядати у пацієнтів із ГКС та рівнем глюкози в крові >10 ммоль/л (>180 мг/дл), з цільовим рівнем глюкози в крові, що залежить від супутніх захворювань, уникаючи при цьому епізодів гіпоглікемії [IIa/B]. Слід розглянути можливість менш строгого глікемічного контролю — як в гострій фазі, так і в довгостроковій перспективі — у пацієнтів із більш запущеним серцево-судинним захворюванням, в похилому віці, більш довготривалим перебігом цукрового діабету та значною поліморбідністю [IIa/C].
Пацієнтам із ХХН рекомендуються ті ж діагностичні та терапевтичні стратегії (може знадобитися коригування доз ЛЗ), що і пацієнтам з нормальною функцією нирок [I/C].
Всім пацієнтам із ХХН рекомендується оцінювати функцію нирок на основі рШКФ [I/C].
У пацієнтів, у яких застосовується інвазивна стратегія:
1) рекомендується використовувати низько- або ізоосмолярна контрастну речовину (в мінімально можливому об'ємі) [I/A];
2) слід розглянути необхідність гідратації за допомогою 0,9% розчину NaCl до і після процедури, якщо очікуваний об'єм контрастного агента становить >100 мл [IIa/C]; в якості альтернативи можна розглянути індивідуальний підбір гідратації [IIb/B].
Радше АКШ, а не ЧКВ, слід розглядати у пацієнтів з полісудинною КХ, у яких профіль хірургічного ризику є прийнятним, а очікувана виживаність перевищує один рік [IIa/B].
У пацієнтів похилого віку рекомендуються ті ж діагностичні та терапевтичні стратегії (включаючи інвазивні), що і у молодших пацієнтів [I/B].
Вибір і дозування антитромботичних ЛЗ, а також вторинна профілактика повинні бути адаптовані до функції нирок і специфічних протипоказань [I/B].
Щоб знизити ризик смерті від будь-якої причини, смерті від серцево-судинних причин і ускладнень, а також для поліпшення якості життя, пов'язаної зі здоров'ям, рекомендується:
1) бажані зміни способу життя в поєднанні з відповідним фармакологічним лікуванням [I/A];
2) мультидисциплінарна кардіологічна реабілітація, заснована на фізичних вправах, як ефективний метод, що дозволяє як вести здоровий спосіб життя, так і сприятливо змінювати фактори ризику у пацієнтів із КХ [I/A];
3) залучення до догляду за пацієнтами різних медичних працівників, як кардіологів, так і лікарів загальної практики, а також медичних сестер, дієтологів, фізіотерапевтів, психологів і фармацевтів [I/A].
Рекомендується використовувати когнітивно-поведінкові втручання як корисні для впровадження пацієнтом принципів здорового способу життя [I/A].
Психологічні втручання рекомендуються для зменшення симптомів депресії у пацієнтів із КХ і, таким чином, для поліпшення пов'язаної зі здоров'ям якості життя [I/B].
Пацієнтам із КХ, особливо в похилому віці, рекомендується щорічна вакцинація проти грипу, щоб знизити ризик ускладнень [I/B].
Довгострокова антитромботична терапія — див. Ведення гострих коронарних синдромів без елевації сегмента ST — лікування. Резюме клінічних настанов European Society of Cardiology 2020.
Всім пацієнтам з NSTE-ACS рекомендується прийом статинів. Метою є зниження холестерину ліпопротеїдів низької щільності (ХС ЛПНЩ) на ≥50% від вихідного рівня і/або досягнення концентрації ХС ЛПНЩ <1,4 ммоль/л (<55 мг/дл) [I/A]. Якщо цільового рівня ХС ЛПНЩ не було досягнуто через 4–6 тижнів використання статину в максимально переносимій дозі, рекомендується додати езетиміб [I/B]. Якщо цільовий рівень ХС ЛПНЩ й надалі не вдалося досягнути, незважаючи на використання статину в максимально переносимій дозі і езетимібу протягом 4–6 тижнів, рекомендується додати інгібітор пропротеїнової конвертази субтилізин/кексинового типу 9 (PCSK9) [I/B].
Якщо поточний епізод NSTE-ACS виник менш ніж через 2 роки після першого епізоду ГКС і під час застосування статину в максимально переносимій дозі, може бути розглянуто визначення цільової концентрації ХС ЛПНЩ на рівні <1,0 ммоль/л (<40 мг/дл) [IIb/B].
Щоб знизити ризик смерті від будь-якої причини, смерті від серцево-судинних причин і серцево-судинних подій:
1) у пацієнтів із СН зі зниженою ФВЛШ (<40%), цукровим діабетом або ХХН рекомендується використання інгібітора ангіотензинперетворюючого ферменту (іАПФ) або блокатора рецепторів ангіотензину (БРА), якщо немає протипоказань (напр., тяжкої ниркової недостатності, гіперкаліємії) [I/A];
2) у пацієнтів після інфаркту міокарда слід розглянути необхідність довготривалої пероральної терапії β-блокатором [IIa/B];
3) пацієнтам із СН зі зниженою ФВЛШ (<40%) рекомендується антагоніст мінералокортикоїдних рецепторів (АМР) [I/A].
У пацієнтів із систолічною дисфункцією лівого шлуночка або СН зі зниженою ФВЛШ (<40%) рекомендується використання β-блокатора [I/A].
Пацієнтам, які отримують АСК в монотерапії, DAPT, подвійну або потрійну антитромботичну терапію або тільки ОАК, з високим ризиком шлунково-кишкової кровотечі, рекомендується одночасний прийом інгібітора протонної помпи для зниження ризику шлункової кровотечі [I/A].


