Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуВИЗНАЧЕННЯ ТА ЕТІОПАТОГЕНЕЗ вгору
Синдром Іценка-Кушинга (СІК) — це сукупність клінічних симптомів, що виникають внаслідок надлишкової секреції ГК. Розрізняють (→Класифікація) ендогенний КС, який потребує диференційної діагностики та лікування, і більш поширений екзогенний КС, якого слід уникати.
Помірна автономна секреція кортизолу (mild autonomous cortisol secretion — MACS), яку найчастіше діагностують при дослідженнях з приводу надниркової інциденталоми — це стан незначного підвищення ГК, що викликаний автономною надлишковою секрецією кортизолу пухлиною надниркових залоз, що не призводить до розвитку характерних симптомів, однак можуть співіснувати захворювання, поширені серед загальної популяції, такі як артеріальна гіпертензія, абдомінальне ожиріння, цукровий діабет 2-го типу і остеопороз; відсутні симптоми, характерні для явного СІК, що виникають внаслідок посилення катаболізму, у т. ч. атрофія та слабкість м’язів кінцівок, витончення шкіри, підшкірні крововиливи тощо.
Класифікація СІК за етіологією:
1. Ендогенний СІК: включає всі випадки надлишкової секреції ГК корою надниркових залоз, незалежно від причини порушення
1) АКТГ-незалежний СІК (первинний гіперкортицизм):
a) автономні пухлини надниркових залоз — зазвичай поодинокі, рідше — множинні аденоми; рак наднирника →розд. 11.6. Пухлини, що походять з пучкового шару, секретують у надлишку виключно кортизол, інші типи пухлин (з сітчастого шару або змішані) — також й андрогени. Надлишок кортизолу гальмує виділення КРГ і АКТГ → призводить до атрофії тканини кори наднирників (КН), що розміщена за межами пухлини, та другої надниркової залози; нерідко виявляються множинні вузлики кори наднирників, які класифікують як нодулярну гіперплазію, мають поліклональний характер (на відміну від аденом, що виникають як наслідок моноклональної гіперплазії);
б) первинна двостороння макронодулярна гіперплазія наднирників, пов’язана з мутацією ARMC5 та ектопічною експресією рецепторів для різних, нетипових для надниркових залоз гормонів (≈1 % випадків СІК), таких як глюкозозалежний інсулінотропний пептид (ГІП), що виділяється у ШКТ після прийому їжі (що може призводити до помірного постпрандіального підвищення секреції кортизолу), катехоламіни, вазопресин, ТТГ, ЛГ, хоріонічний гонадотропін (ХГЛ), ФСГ, естрогени у високій концентрації, пролактин та інтерлейкін-1; симптоми гіперкортизолемії часто слабко-виражені та виникають у людей на 5-му та 6-му десятиліттях життя;
в) мікронодулярна гіперплазія наднирників при первинній пігментній нодулярній хворобі надниркових залоз — СІК найчастіше зустрічається у людей віком <30 р.; виділяють 2 форми: генетично детермінована сімейна форма (синдром Карнея, з наявністю інших порушень: міксом шкіри, серця та молочних залоз, світло-коричневих плям на шкірі, пухлин яєчок, інколи — інших ендокринних порушень, напр., акромегалії) та спорадична форма, при якій можуть відігравати роль імуноглобуліни, що стимулюють гіперплазію КН. Подібно до інших АКТГ-незалежних форм, тканина наднирників між вузликами може мати атрофічний характер.
2) АКТГ-залежний СІК (вторинний гіперкортицизм) — гіпофізарна форма (надлишковий синтез АКТГ пухлиною гіпофіза, тобто хвороба Іценка-Кушинга →розд. 8.4.3; найчастіша причина синдрому Іценка-Кушинга), сидром ектопічної секреції АКТГ пухлиною, що розташована за межами гіпофіза (значно рідше) або синдром ектопічної секреції КРГ (найбільш рідко, напр., дрібноклітинний рак легень, нейроендокринні пухлини).
2. Екзогенний СІК: спричинений глюкокортикостероїдами у дозах, які перевищують необхідні для замісної терапії (найчастіша причина СІК), незалежно від форми ЛЗ (таблетки, інгаляційні препарати, мазі, розчини для ін’єкцій, в т. ч. для внутрішньосуглобових).
КЛІНІЧНА КАРТИНА ТА ТИПОВИЙ ПЕРЕБІГвгору
1. Суб’єктивні симптоми: зміна рис обличчя чи статури, слабкість м’язів та погана переносимість фізичного навантаження, підвищена сприйнятливість шкіри до травматизації — утворення виразок, що важко гояться, схильність до виникнення синяків; підвищена спрага та поліурія (→ контролюйте глікемію, у тяжких випадках може розвинутися гіперосмолярний гіперглікемічний синдром); надмірний апетит; головний біль та запаморочення (→ визначте артеріальний тиск); емоційна лабільність, схильність до депресії, погіршення пам’яті, рідко — психотичні стани; болі у кістках (при остеопорозі → обстежте на предмет патологічних переломів тіл хребців, ребер, а також лонних і сідничних кісток); схильність до інфекцій, особливо до опортуністичних (напр., грибкових), часто з тяжким перебігом, в т. ч. і до туберкульозу; симптоми ішемічної хвороби серця (→ контролюйте ліпідограму), серцевої недостатності або венозної тромбо-емболічної хвороби (протромботична дія ГК), симптоми виразкової хвороби шлунку та дванадцятипалої кишки (особливо у осіб, що приймають НПЗП); симптоми сечокам’яної хвороби (у зв’язку з гіперкальціурією і гіперфосфатурією); зниження потенції у чоловіків, гіпоменорея у жінок або вторинна аменорея.
2. Об’єктивні симптоми: ожиріння центрального типу з характерним відкладанням жиру на обличчі, шиї («бичача шия») та тулубі, з жировими подушечками у надключичних впадинах та з худими кінцівками; округле («місяцеподібне») обличчя, часто червоне (внаслідок поліцитемії та витончення шкіри), з розширеними судинами; коротка товста шия; атрофія м’язів кінцівок та тулуба; широкі червоні або червоно-сині стрії на шкірі живота, сідниць, молочних залоз, стегон, а у молодих осіб також навколо пахвових, ліктьових і підколінних ямок (→ слід диференціювати з вузькими рожевими численними розтяжками шкіри, що виникають у молодих осіб при швидкому наборі маси, і які з часом блідніють); витончення шкіри, легко виникаючі підшкірні крововиливи, інколи — спонтанні петехії; симптоми гіперандрогенізму різної інтенсивності — вугрові висипання і гірсутизм (→ слід виконати диференціальну діагностику з синдромом полікістозних яєчників); артеріальна гіпертензія (у більшості пацієнтів, переважно — легка або помірна), гіперпігментація шкіри (у пацієнтів із тривало персистуючою високою концентрацією АКТГ); набряки на нижніх кінцівках.
3. Типовий перебіг: залежить від етіології та ступеня тяжкості гіперкортицизму; навіть довготривалий MACS може не призвести до розвитку характерного симптомокомплексу; ризик прогресування до клінічного СІК не високий, тому MACS, як правило, не можна вважати ранньою фазою СІК. При хворобі Кушинга (→розд. 8.4) соматичні зміни розвиваються повільно, а СІК із проявом усіх симптомів часто проявляється лише через роки, якщо не було проведено належного лікування. Значно частіше проявляються тільки деякі симптоми, напр., порушення толерантності до глюкози або цукровий діабет, дисліпідемія, артеріальна гіпертензія та швидке збільшення маси тіла (ожиріння); підвищується також ризик остеопорозу. Також при автономній аденомі надниркової залози симптоми зазвичай розвиваються поступово, хоча деякі пухлини можуть надмірно секретувати як кортизол, так і андрогени. Якщо симптоми розвиваються швидко, → терміново проведіть діагностику на наявність карциноми надниркової залози →розд. 11.6.
ДІАГНОСТИКАвгору
Гіперкортицизм слід підозрювати і діагностувати в наступних ситуаціях:
1) у пацієнтів з множинними і прогресуючими симптомами гіперкортизолемії, особливо з найбільш характерними (типові стрії, атрофія проксимальних груп м’язів нижніх кінцівок і плечового поясу, гіперемія обличчя, легке утворення синців);
2) у пацієнтів з атиповим перебігом артеріальної гіпертензії, цукрового діабету або остеопорозу, що викликає підозру на їх вторинне походження (особливо при резистентності до лікування та в осіб молодого віку);
3) при випадковому виявленні пухлини надниркової залози (інциденталома).
Діагностика СІК є складною. Немає одного скринінгового тесту, який підтверджує або виключає СІК. Інтерпретуючи результати, враховуйте клінічну картину та переваги і недоліки окремих досліджень. Позитивний результат одного скринінгового дослідження є недостатнім для постановки точного діагнозу СІК, необхідне підтверджуюче дослідження. Аналогічним чином — якщо є клінічні ознаки, що свідчать про гіперкортизолемію, негативний результат одного дослідження не є недостатнім для виключення СІК. У хворого завжди необхідно виключити передуюче вживання ГК (екзогенний СІК).
1. Основні біохімічні дослідження: гіпокаліємія і гіперкалійурія, гіпокальціємія та гіперкальціурія, а також гіпофосфатемія з гіперфосфатурією внаслідок зниження канальцевої їх реабсорбції; гіперглікемія (порушення толерантності до глюкози або цукровий діабет), підвищення концентрації загального холестерину, ХС-ЛПНЩ і тригліцеридів, зниження концентрації ХС-ЛПВЩ.
2. Загальний аналіз крові: еритроцитоз, лейкоцитоз та тромбоцитоз, а також підвищення концентрації гемоглобіну, лімфоцитопенія, еозинопенія і моноцитопенія (за рахунок їх міграції в позасудинний простір).
3. Гормональні дослідження гіпоталамо-гіпофізарно-наднирникової системи (межі норми можуть відрізнятися, тому слід перевіряти стандарти лабораторії, у якій робили дослідження):
1) підтвердження гіперкортизолемії — дослідження в разі підозри на СІК →рис. 11.2-1; врахуйте причини хибно зниженого рівня кортизолу в сироватці крові — порушення циркадного ритму (напр., розлади сну, робота за змінами або нещодавнє перебування у віддаленому часовому поясі) або цироз печінки, чи нефротичний синдром (гіпоальбумінемія та зниження концентрації кортикостероїдзв'язуючого глобуліну [CBG]), а також причини хибно підвищеного рівня — вагітність або застосування естрогенів (підвищена концентрація CBG)
a) відсутність добового ритму секреції кортизолу — наявна підвищена пізня вечірня (між 23:00 та 24:00) концентрація кортизолу у сироватці крові >149 нмоль/л (5,4 мкг/дл) чи у слині (>4,0 нмоль/л [145 нг/дл]); ранкова концентрація кортизолу часто знаходиться у референтному інтервалі;
б) підвищена екскреція вільного кортизолу з сечею (з метою виключення необхідно дослідити 3 добові порції сечі) — результат 3–4 × ВМН (330 нмоль/24 год [120 мкг/24 год]);
в) недостатнє зниження концентрації кортизолу у сироватці при виконанні супресивного тесту з 1 мг дексаметазону (нічний супресивний тест з дексаметазоном, короткий супресивний тест з дексаметазоном): пацієнтові призначається прийом 1 мг дексаметазону п/о перед сном (між 22:00 та 23:00 год) та визначається концентрація кортизолу в сироватці наступного дня зранку натще між годинами 8:00 і 9:00; або при виконанні 2-денного супресивного тесту з 2 мг дексаметазону: призначте пацієнтові прийом 0,5 мг дексаметазону п/о кожні 6 год протягом 2-х діб та визначте кортизолемію через 48 год після прийому першої дози — концентрація <50 нмоль/л (1,8 мкг/дл) виключає гіперкортицизм. Пам’ятайте, що ізольований неправильний результат тесту з використанням дексаметазону не може бути підставою для прийняття рішення про хірургічне лікування, але є показанням для подальших досліджень.
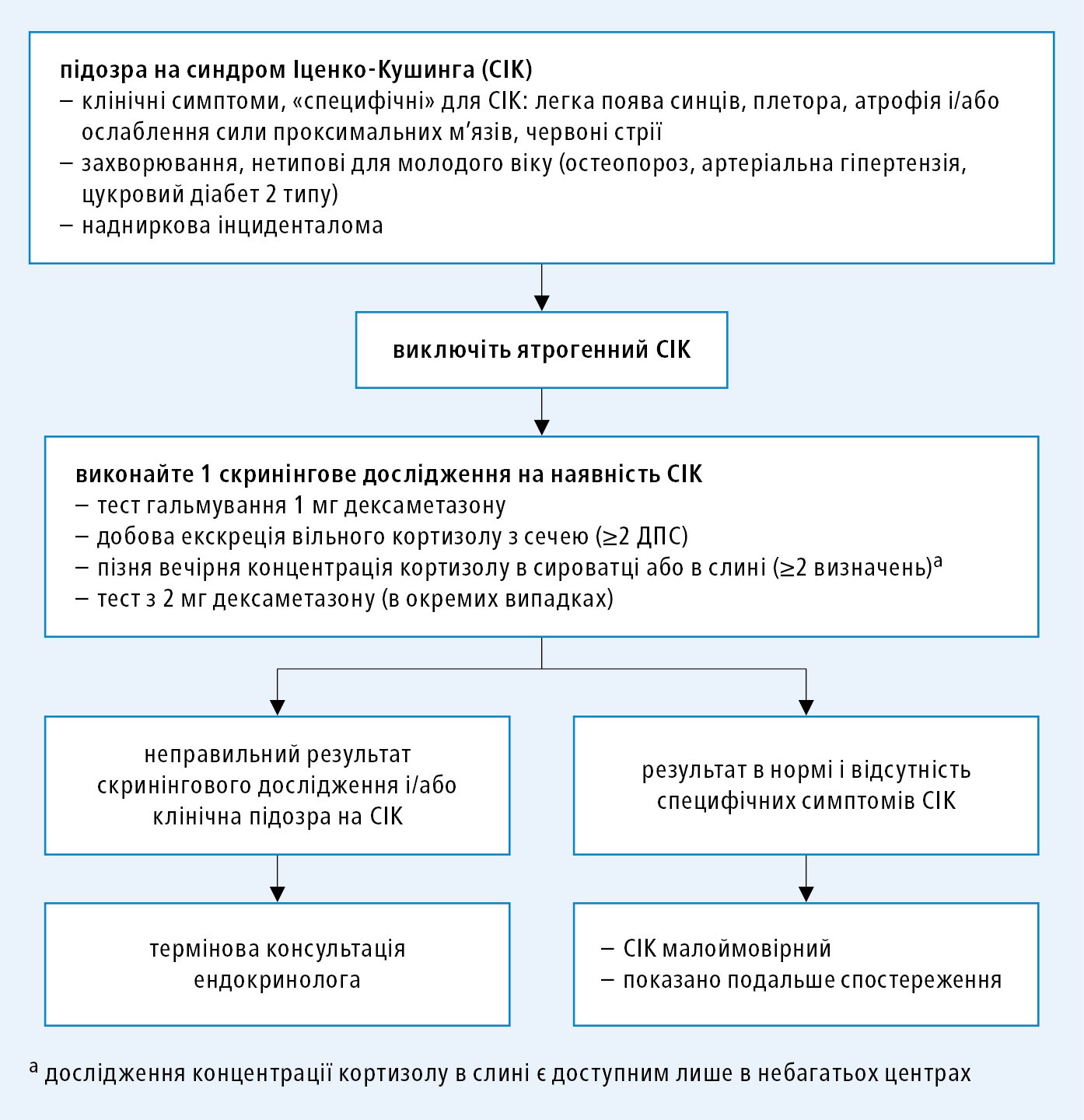
Рисунок 1. Алгоритм діагностичної тактики при підозрі на синдром Іценка-Кушинга
2) пошук причин гіперкортизолемії — дослідження, що підтверджують діагноз гіперкортицизму і визначають його етіологію →рис. 11.2-2;
a) концентрація АКТГ у сироватці — залежить від етіології СІК: концентрація АКТГ <2 пмоль/л (10–20 нг/л) у пацієнта з гіперкортизолемією вказує на АКТГ-незалежний СІК, а >4 пмоль/л (20 нг/л) — на АКТГ-залежний СІК; якщо концентрація АКТГ становить 2–4 пмоль/л (10 нг/л), слід провести стимуляційний тест з КРГ;
б) тест стимуляції з КРГ (тест стимуляції секреції АКТГ і побічно кортизолу з допомогою КРГ): при хворобі Кушинга характерним є підвищення концентрації АКТГ після застосування КРГ у декілька разів, але у випадку значно підвищених вихідних величин за значиме приймається підвищення концентрації АКТГ на ≥35–50 % та кортизолу на ≥14–20 %. При АКТГ-незалежному СІК, зазвичай, немає відповіді на введення КРГ, або вона незначна;
в) супресивний тест з 8 мг дексаметазону (2 мг кожні 6 год впродовж 2 діб; в даний час виконується рідше) — результати залежать від етіології СІК; його роль полягає у диференціюванні між хворобою Іценка-Кушинга та автономними формами гіперкортицизму з надлишком кортизолу (гормонально активна пухлина надниркової залози, синдром ектопічного АКТГ та нодулярна гіперплазія наднирників). При хворобі Іценка-Кушинга екскреція кортизолу та його метаболітів, зазвичай, зменшується на ≥50 %, натомість, у випадку автономної продукції кортизолу гальмування відсутнє. Характерними ознаками мікронодулярної гіперплазії надниркових залоз є наростаюче збільшення добової екскреції кортизолу з сечею та поступове підвищення рівня кортизолу в крові в наступні дні дослідження. Результат тесту невірогідний, напр., у випадку наявності глюкокортикостероїдних рецепторів у пухлині, що ектопічно секретує АКТГ.
г) реактивність надниркових залоз на нетипові подразники — слід перевірити у випадку підозри макронодулярної гіперплазії наднирників; визначається вихідна концентрація кортизолу у сироватці та на 30-ій, 60-ій, 90-ій і 120-ій хв після сніданку або після п/о навантаження 75 г глюкози; після зміни положення тіла на вертикальне; після п/о прийому 10 мг метоклопраміду, після в/в ін’єкції 100 мкг ГнРГ або 200 мкг ТРГ; на підтвердження діагнозу вказує ріст концентрації кортизолу.
4. Візуалізаційні дослідження: МРТ гіпофіза →розд. 8.4.3. КТ або МРТ наднирників — зміни, в залежності від причини СІК →рис. 11.2-1:
1) автономна пухлина/пухлини кори наднирників — при КТ виявляється одностороння пухлина наднирника з ознаками аденоми →розд. 11.5; можливі ознаки атрофії другої надниркової залози; рідше — множинні двосторонні аденоми кори наднирників. При МРТ — значний вміст ліпідів, швидке виведення контрасту. Гормонально активний рак наднирників →розд. 11.6.
2) макронодулярна гіперплазія надниркових залоз — при КТ — симетричні, зазвичай, збільшені, часто — з поліциклічними контурами, надниркові залози, із щільністю, характерною для аденом. При МРТ у наднирниках виявляється значний вміст ліпідів.
3) мікронодулярна гіперплазія надниркових залоз — при КТ і МРТ — наднирники зазвичай симетричні, правильних розмірів або незначно збільшені; діагноз ставиться інтраопераційно (характерне жовто-чорне забарвлення внаслідок присутності ліпофусцину у вузликах). РГ кісток — патологічні переломи, вогнища стерильного некрозу кісток; у дітей та молоді — часто, затримка росту кісток. Денситометрія — знижена мінеральна щільність кісткової тканини (МЩКТ), денситометричні критерії відповідають остеопенії або остеопорозу, особливо у поперековому відділі хребта та проксимальному відрізку стегнової кістки (ризик переломів при СІК набагато більший, ніж це може здатися за ступенем зниження МЩКТ); денситометричні апарати нової генерації дозволяють оцінити показник якості трабекулярної кісткової тканини (TBS; при надлишку ГК він найперше погіршується), а також провести морфометрію хребта (VFA) з детальною оцінкою ступеня деформації тіл хребців в грудному і поперековому відділах. Рецепторна сцинтиграфія з використанням мічених аналогів соматостатину з метою виявлення нейроендокринних пухлин, що ектопічно секретують АКТГ, або сцинтиграфія з 131I норхолестерином (аналогом холестерину, міченим радіоактивним йодним ізотопом) — рідко використовується в діагностиці СІК, здебільшого з метою пошуку ектопічно розміщеної пухлини або ідентифікації автономної пухлини у пацієнтів з пухлинами в обох наднирниках.
Діагностичний алгоритм →рис. 11.2-1 і рис. 11.2-2. Як підтвердження, так і виключення гіперкортизолемії вимагає проведення ≥2 різних обстежень.
1. Клінічно виражений (маніфестний) СІК: суб’єктивні та об’єктивні симптоми СІК, гіперкортизолемія (аномальна супресія секреції кортизолу 1 мг дексаметазону, збільшення рівня кортизолу в сироватці крові або в слині пізно ввечері та/або підвищена екскреція вільного кортизолу з сечею) зі зниженою концентрацією АКТГ у плазмі (<2 пмоль/л [10 нг/л]); наднирникова форма — АКТГ-незалежний СІК) або з підвищеною концентрацією АКТГ (аденома гіпофіза або ектопічна секреція АКТГ або КРГ — АКТГ-залежний СІК); відповідь при тесті з КРГ залежить від причини гіперкортизолемії; відсутність супресії секреції кортизолу (при пухлині надниркової залози) або супресія тільки великою дозою (8 мг) дексаметазону (при аденомі гіпофіза); інколи — підвищення концентрації андрогенів (секретованих пухлиною), а при аденомі, що походить з сітчастої зони — зниження концентрації ДГЕА-С в сироватці крові внаслідок дефіциту АКТГ. Пухлина або пухлини наднирників, що виявлені при КТ/МРТ, або пухлина гіпофіза при МРТ, або значно рідше — ектопічне джерело АКТГ або КРГ, що виявлене методом рецепторної сцинтиграфії.
2. Помірна автономна секреція кортизолу (MACS), викликана автономною пухлиною або пухлинами кори надниркових залоз (АКТГ-незалежна): діагностуйте згідно з тими ж принципами, що і в напрямку СІК (→вище); у разі діагностування MACS менеджмент може, однак, відрізнятися, оскільки не є чітким показанням до хірургічного лікування (дуже рідко призводить до розвитку явного СІК). Розглядаючи показання до операції, враховуйте клінічну картину (у т. ч. захворювання, які можуть бути спричинені гіперкортизолемією або перебіг яких може ним погіршуватися: остеопенію/остеопороз, артеріальна гіпертензія, цукровий діабет 2 типу).
На основі рекомендацій ESE та ENSAT (2023) MACS можна підозрювати у пацієнта:
1) з пухлиною надниркових залоз;
2) без типових (катаболічних) симптомів КС;
3) з неправильним результатом тесту з 1 мг дексаметазону (концентрація кортизолу в сироватці крові ≥50 нмоль/л [1,8 мкг/дл]) після виключення хибнопозитивного результату, який може бути спричинений: підвищенням концентрації транскортину (вагітність, ЛЗ, що містять естрогени), порушенням всмоктування дексаметазону або прийомом ЛЗ, що посилюють його метаболізм (напр., барбітурати, фенітоїн, карбамазепін, рифампіцин);
4) з підтвердженою АКТГ-незалежною секрецією кортизолу (знижена ранкова концентрація АКТГ у сироватці крові або в нормі, але близька до нижньої межі референтного інтервалу).
У хворих на MACS частіше зустрічаються захворювання, потенційно пов'язані з гіперкортизолемією, напр., цукровий діабет 2-го типу, артеріальна гіпертензія та остеопороз, які визначають подальше лікування. Для встановлення діагнозу MACS і визначення подальшої тактики дій необхідна консультація ендокринолога.
Диференційна діагностика залежного та незалежного від АКТГ СІК →рис. 11.2-2.
Інші стани з надлишком ГК:
1) синдром резистентності до ГК — синдром часткового порушення толерантності ГК рецептора (генетично зумовлений, рідкісний); підвищена концентрація АКТГ, кортизолу, андрогенів і альдостерону в сироватці крові, але без симптомів гіперкортизолемії, з ознаками гіперальдостеронізму та андрогенізації у жінок; збережені добовий ритм секреції кортизолу та відповідь гіпофіза і наднирників на КРГ. Лікування: дексаметазон 1,0–1,5 мг/добу з метою пригнічення секреції АКТГ.
2) функціональний надмір ГК (т. зв. псевдо-СІК, непухлинний гіперкортицизм), при якому виявлена підвищена кортизолемія, не виникає внаслідок органічних змін у межах гіпофізарно-наднирникової системи, але є проявами інших порушень (гіперкортизолемія, що не вимагає лікування):
а) депресія — гіперкортизолемія та порушення гальмування дексаметазоном, але збережений добовий ритм секреції кортизолу та нормальна концентрація АКТГ;
б) вагітність — у крові підвищується рівень транскортину, відповідно, й загального кортизолу, визначеного наявними тестами, та зростає екскреція вільного кортизолу з сечею; інгібування дексаметазоном часто порушується, але збережений добовий ритм секреції кортизолу;
в) хронічне зловживання алкоголем — у деяких випадках спостерігаються соматичні ознаки СІК (зміна метаболізму кортизолу в печінці та вплив алкоголю на ЦНС); відмова від алкоголю викликає регрес симптомів;
г) анорексія — підвищена концентрація кортизолу, в основному, внаслідок зниження ниркового кліренсу, але можлива також посилена секреція АКТГ. Порушення гальмування дексаметазоном є наслідком набутої резистентності рецепторів ГК, що також пояснює відсутність будь-яких ознак гіперкортицизму.
ЛІКУВАННЯвгору
Лікування ускладнень СІК: артеріальної гіпертензії (препаратами першої лінії є інгібітори ангіотензинперетворюючого ферменту або блокатори рецепторів ангіотензину в поєднанні з антагоністом кальцію або антагоністом мінералокортикоїдних рецепторів [спіронолактон, еплеренон]; потім можна застосовувати діуретики, α- і β-блокатори), порушень обміну вуглеводів та ліпідів, остеопорозу, психічних розладів. Деякі ускладнення зменшуються після ефективного етіотропного лікування СІК.
Залежить від етіології СІК; необхідне при маніфестному СІК та при ускладненнях гіперкортизолемії. Тактикою вибору є оперативне лікування, обсяг якого залежить від причини СІК (видалення аденоми гіпофіза при хворобі Іценка-Кушинга, пухлини надниркової залози або — значно рідше — пухлинної тканини з ектопічною секрецієюІ АКТГ), натомість, якщо діагноз СІК непевний, слід утриматися від лікувальних дій. Рекомендації Endocrine Society (2015) пропонують не розпочинати лікування у випадку граничних результатів гормональних досліджень, якщо типові клінічні симптоми СІК відсутні.
1. Аденома гіпофіза →розд. 8.4.3.
2. Автономна пухлина/пухлини кори наднирників: методом вибору є хірургічне видалення пухлини наднирника після передопераційної підготовки інгібітором стероїдогенезу → призначте кетоконазол 400–1200 мг/добу, розділених на 2–3 прийоми або метирапон 750–4000 мг/добу, розділених на 3–4 прийоми або осилодростат (інгібітор 11β-гідроксилази, ферменту, відповідального за останній етап біосинтезу кортизолу наднирковими залозами) 4–14 мг/добу (≤60 мг/добу), розділених на 2 прийоми. Спочатку досягається біохімічна ремісія, а через ≈3 тижні — клінічне покращення; слід бути обережним, щоб не викликати дефіциту ГК та симптомів загрожуючого адреналового кризу (деякі пухлини виявляють вкрай високу чутливість до інгібіторів синтезу кортизолу). Єдиним інгібітором стероїдогенезу для в/в застосування є етомідат. Пацієнтам із хворобою Іценка-Кушинга, в яких операційне втручання неможливе або виявилось неефективним, можна застосовувати аналог соматостатину II покоління пасиреотид. Застосування кортикостероїдів під час хірургічного втручання — так як при хірургічних втручаннях у пацієнтів з гіпокортицизмом →розд. 11.1.1.1. Першим критерієм ремісії первинного гіперкортицизму після оперативного лікування є концентрація кортизолу вранці <138 нмоль/л (5 мкг/дл) або екскреція вільного кортизолу з сечею <28–56 нмоль/добу (10–12 мкг/добу) протягом 7 днів після селективного видалення пухлини наднирника (у цей період секреція АКТГ знижена внаслідок попередньої гіперкортизолемії). Тому в післяопераційному періоді спостерігається дефіцит гормонів КН, який триває від кількох місяців до навіть 2 років та потребує замісного лікування гідрокортизоном. Гіпокортицизм виникає також після видалення кортикотропної аденоми гіпофіза (яка в надлишку секретує АКТГ) — про ефективність процедури свідчить зниження концентрації кортизолу <70 нмоль/л (<2,5 мкг/дл) у 1-шу добу після операції.
3. Макронодулярна гіперплазія наднирників: залежно від тяжкості гіперкортизолемії слід розглянути доцільність лапароскопічного видалення однієї або обидвох надниркових залоз.
4. Мікронодулярна гіперплазія наднирників: методом вибору вважається видалення обох наднирників. Прикриття гідрокортизоном — як при хірургічному втручанні з приводу аденоми.
ПРОГНОЗвгору
У випадку довготривалого СІК (незалежно від етіології) можуть виникати судинні ускладнення внаслідок артеріальної гіпертензії. При відсутності лікуванняваного СІК — підвищує смертність в 4 рази (переважно внаслідок серцево-судинних захворювань та інфекцій) у порівнянні із загальною популяцією. Після ефективного оперативного лікування багато з проявів СІК, в т. ч. артеріальна гіпертензія і цукровий діабет, зникають або регресують протягом 12 міс. Підвищений ризик смерті внаслідок серцево-судинних захворювань зберігається протягом ≈5 років.
1. Видалення аденоми/аденом КН викликає повний регрес симптомів СІК. Рецидив пухлини відбувається у зв’язку з повторним ростом утворення з фрагментів КН у жировій тканині, натомість рецидив радикально видаленої аденоми — не виникає. Необхідним може бути періодичне замісне лікування.
2. Двостороннє видалення наднирників при макро- та мікронодулярній гіперплазії надниркових залоз викликає регрес симптомів СІК, однак необхідна постійна замісна терапія. При синдромі Карнея прогноз залежить від виду супутніх змін.
3. При раку кори надниркових залоз (→нижче) прогноз залежить від ступеню поширеності пухлини та об’єму хірургічного лікування. У пацієнтів після двосторонньої адреналектомії часто є необхідною постійна замісна терапія.