Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуВИЗНАЧЕННЯ ТА ЕТІОПАТОГЕНЕЗ вгору
Визначення негоспітальної пневмонії (НП) за BTS розрізняє НП, діагностовану під час амбулаторного лікування та в стаціонарі.
Критерії визначення НП, діагностованої під час амбулаторного лікування:
1) симптоми гострої інфекції нижніх відділів дихальних шляхів (кашель і ≥1 симптом: задишка, плевральний біль, кровохаркання);
2) нові локалізовані відхилення при фізикальному огляді грудної клітки;
3) ≥1 із системних симптомів (пітливість, озноб, міалгія або температура тіла ≥38 °C);
4) немає іншого пояснення виявлених симптомів.
В Україні рекомендується підтвердити діагноз за допомогою РГ грудної клітки (→нижче).
Критерії визначення НП, діагностованої в стаціонарі:
1) суб’єктивні та об’єктивні симптоми, що вказують на гостру інфекцію нижніх дихальних шляхів;
2) наявність на РГ грудної клітки затемнення, якого не було раніше, а його появу не можна пояснити іншою причиною (напр., набряком легень або інфарктом легені).
Ці визначення не охоплюють хворих із онкозахворюванням або у стані імуносупресії, а також госпіталізованих з приводу пневмонії в онкологічному, гематологічному, паліативному, інфекційному відділеннях або в центрі лікування СНІДу.
Етіологічні фактори: НП викликають нечисленні види мікроорганізмів, найчастіше — Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Staphylococcus aureus, стрептококи групи В, аеробні грамнегативні бактерії, такі як Enterobacteriaceae (напр., Escherichia coli), а також атипові мікроорганізми — Mycoplasma pneumoniae, Chlamydophila pneumoniae і Legionella pneumophila. Віруси є етіологічним фактором у 30–50 % випадків НП, найчастіше: SARS-CoV-2 (під час пандемії), інші коронавіруси (CoV-229E, CoV-NL63, CoV-OC43, CoV-HKU1), віруси грипу (A і B), риновіруси, вірус парагрипу, аденовіруси, РСВ, бокавірус людини та метапневмовірус. У ≈25 % хворих виявляють інфікування кількома мікроорганізмами; найчастіше S. pneumoniae та C. pneumoniae, або S. pneumoniae та вірусом грипу або парагрипу.
У нижні дихальні шляхи мікроорганізми найчастіше потрапляють внаслідок мікроаспірацій вмісту верхніх дихальних шляхів, аспірацій вмісту ротової порожнини і верхніх дихальних шляхів або інгаляційно (внаслідок вдихання краплинок секрету дихальних шляхів хворого з вірусною інфекцією, що виділяються при кашлі), при інфікуваннi Legionella — шляхом вдихання аерозолю краплинок води, у яких містяться ці бактерії, і при рідкісних грибкових пневмоніях — через вдихання спор і дрібних фрагментів міцелію). Гематогенний шлях зараження спостерігають рідко (напр., у споживачів в/в наркотиків).
КЛІНІЧНА КАРТИНА ТА ПРИРОДНИЙ ПЕРЕБІГвгору
1. Суб’єктивні симптоми (зазвичай, гострий початок): підвищена температура тіла, зазвичай ≥38° C, озноб і пітливість, біль у грудній клітці плеврального характеру, кашель, інколи відкашлювання гнійного мокротиння, задишка (у частини пацієнтів). В осіб похилого віку симптоми НП частіше бувають неспецифічними і рідше спостерігається гарячка; іноді першим симптомом є порушення контакту з хворим внаслідок розладів свідомості. Оскільки пневмонія є однією з найпоширеніших причин сепсису, першими симптомами можуть бути артеріальна гіпотензія, порушення свідомості або ознаки недостатності інших систем і органів (напр., нирок або печінки).
2. Об’єктивні симптоми: тахіпное, тахікардія; над зоною запального інфільтрату — посилене голосове тремтіння, притуплення перкуторного звуку, крепітація, інколи — бронхіальне дихання; при наявності рідини у плевральній порожнині — відсутність голосового тремтіння, притуплення перкуторного звуку і ослаблення дихальних звукових явищ.
3. Природний перебіг: передусім залежить від віку хворого, супутніх захворювань та етіологічного фактора. Запалення легень, викликані стафілококами, Legionella та анаеробними бактеріями, здебільшого мають тяжчий перебіг, порівнюючи з пневмококовою і мікоплазмовою пневмонією.
ДІАГНОСТИКАвгору
1. Лабораторні дослідження: ознаки запального процесу. Рівень СРБ підвищений у більшості пацієнтів; рівень СРБ <20 мг/л є аргументом проти діагнозу бактеріальної пневмонії. Визначення ПКТ також допомагає приймати рішення про ініціацію або припинення антибіотикотерапії (→табл. 3.13-1). Лейкоцитоз з переважанням гранулоцитів свідчить про бактерійну етіологію.
|
Концентрація ПКТ (мкг/л) |
Ймовірність бактеріального інфікування |
Антибіотикотерапія |
Додаткові дії |
|
<0,1а |
дуже низька |
ніб |
розгляньте повторне визначення ПКТ через 6–24 год, і тоді прийміть рішення стосовно лікування |
|
0,1–0,25 |
низька |
||
|
0,25–0,5 |
висока |
такв |
лікування, відповідно до перебігу захворювання, розгляньте повторне визначення ПКТ на 2–3-й, 4–5-й і 6–8-й та, можливо, 10-й день лікування |
|
>0,5 |
дуже висока |
||
|
a Частина авторів пропонує використовувати 2 порогові значення (cut-off): 0,25 мкг/л у пацієнтів з легкими або середньої тяжкості інфекціями у відділеннях нехірургічного профілю (використовуйте шкали qSOFA, MEDS, NEWS) та 0,5 мкг/л для хворих, які потребують лікування у ВІТ. У клінічних настановах ATS/IDSA (2019) у випадку хворих із клінічною підозрою та радіологічним підтвердженням НП рекомендується починати емпіричну антибіотикотерапію незалежно від стартового рівня ПКТ. б Розгляньте призначення антибіотикотерапії, незважаючи на низьку концентрацію ПКТ, у разі безпосередньої загрози життю, дихальної і/або серцево-судинної недостатності, потреби лікування у ВІТ, симптомів емпієми плеври та позитивних результатів мікробіологічних досліджень (напр., тесту на виявлення антигену стрептокока або Legionella). в Рішення про припинення антибіотикотерапії у пацієнтів, котрі лікуються у звичайному відділенні лікарні, приймайте, коли концентрація ПКТ знизиться до <0,25 мкг/л (у ВІТ <0,5 мкг/л). Якщо максимальна концентрація ПКТ була дуже високою, рішення про припинення лікування продумайте тоді, коли концентрація ПКТ зменшиться на 80–90 %. Збереження високої концентрації ПКТ вказує на неефективність лікування. на основі: Clin. Chest Med., 2011; 32: 417–430, модифікованих |
|||
2. Оцінка оксигенації крові: пульсоксиметрія (можл., гіпоксемія); у пацієнтів із ризиком розвитку гіперкапнії (напр., пацієнтів із ХОЗЛ), з SpO2 <92 %, і при тяжкій пневмонії виконайте дослідження газів артеріальної крові або артеріалізованої капілярної крові.
3. Візуалізаційні дослідження: рентгенологічне дослідження грудної клітки є методом першого ряду при діагностиці пневмонії. Показанням до його виконання при диференційній діагностиці з гострим бронхітом та пневмонією є наявність симптомів інфекції нижніх дихальних шляхів і ≥1 з наступних: тахікардія (>100/хв), тахіпное (>24/хв), температура тіла >38 °C або вогнищеві аускультативні зміни над легенями.
РГ грудної клітки в задньо-передній (PA) та бічній проекціях — затемнення паренхіми (у більшості випадків для діагностики достатньо РГ; при значному зневодненні зміни іноді видно лише після гідратації; у ≈7 % хворих ураження легеневої паренхіми з’являються навіть через 72 год від появи клінічних симптомів). РГ не дозволяє визначити етіологію пневмонії, але на її підставі можна висунути обережну підозру (солідний інфільтрат, що охоплює сегмент або долю в анатомічних межах — пневмококова пневмонія; мультифокальне ураження з тенденцією до розпаду — стафілококова пневмонія; ураження у верхніх частках, особливо у правій легені, що розпадаються — інфекція, спричинена K. pneumoniae).
КТ має значно вищу чутливість, ніж РГ, щодо виявлення уражень легеневої паренхіми і ефективніше виявляє ускладнення. КТ також інформативна щодо виключення пневмонії у пацієнтів з клінічними ознаками респіраторної інфекції та непереконливим результатом РГ.
УЗД іноді дозволяє виявити ознаки інфільтрації в паренхімі легень, але негативний результат не виключає пневмонію (чутливість 80–90 %, специфічність 70–90 %) залежно від досвіду особи, яка виконує дослідження).
4. Мікробіологічні дослідження:
1) посів харкотиння і крові — показання: тяжка пневмонія, емпіричне лікування проти MRSA, перенесена інфекція MRSA або P. aeruginosa, госпіталізація або парентеральна антибіотикотерапія протягом останніх 90 днів;
2) посів інших матеріалів — бронхіальні змиви, бронхоальвеолярні змиви (порогове значення для диференціації між колонізацією та інфекцією — 104 КУО/мл), матеріал з нижніх дихальних шляхів, отриманий за допомогою щітки-скарифікатора (PSB, рекомендоване порогове значення для диференціації між колонізацією та інфекцією — 103 КУО/мл), плевральна рідина, винятково матеріал, отриманий шляхом пункції легеневого інфільтрату через грудну стінку, або пункційний аспірат трахеї;
3) антиген L. pneumophila в сечі (виявляє лише серогрупу 1) — у хворих із тяжкою пневмонією та при підозрі на легіонельоз (вогнище легіонельозу або нещодавня подорож);
4) антиген S. pneumoniae у сечі (у хворих на тяжку пневмонію; чутливість 50–80 %, специфічність ≈90 %) або рідині з плевральної порожнини (чутливість і специфічність майже 100 %);
5) ПЛР — при діагностиці інфекцій, спричинених вірусами Chlamydophila, Francisella tularensis, L. pneumophila, M. pneumoniae, Nocardia asteroides, S. pneumoniae, Pneumocystis jiroveci, Toxoplasma gondii, Coccidioides, Aspergillus, Mycobacterium tuberculosis. Мультиплексні діагностичні тест-системи ПЛР дозволяють одночасно виявляти різні збудники інфекцій нижніх дихальних шляхів (виконайте [з мокротиння або аспірату трахеї] у пацієнтів з тяжкою пневмонією, якщо розглядаються показання до використання нестандартних антибіотиків).
5. Бронхоскопія: надає матеріал для дослідження: бронхіальних змивів, бронхоальвеолярних змивів (БАЗ; англ. bronchoalveolar lavage fluid — BALF) та біоптатів паренхіми легень (особливо важливо при підозрі на опортуністичні інфекції) та лімфатичних вузлів. Під час дослідження також можна евакуювати секрет, що накопичується в бронхах.
6. Торакоцентез (→розд. 24.8) і біохімічне, цитологічне та мікробіологічне дослідження плевральної рідини — розгляньте при плевральному випоті (диференційна діагностика транссудату та ексудату: парапневмонічного, неускладненого, ускладненого або емпієми плеври).
Діагноз пневмонії слід розглядати у пацієнтів зі скаргами, що вказують на інфекцію дихальних шляхів, у деяких пацієнтів із аномальними результатами візуалізаційних досліджень грудної клітки та у пацієнтів із сепсисом. Кожному пацієнту, який поступив у лікарню, рекомендуйте:
1) РГ грудної клітки;
2) морфологічне дослідження периферичної крові з лейкоцитарною формулою;
3) визначення в сироватці крові концентрацій СРБ (можл., прокальцитоніну), сечовини, креатиніну, натрію та калію, білірубіну, оцінки активності АСТ та АЛТ;
4) оцінка оксигенації крові (пульсоксиметрія та, можл., газометрія артеріальної крові);
5) інші дослідження — залежно від клінічної ситуації.
Неефективність первинного емпіричного лікування є показанням до інтенсивного пошуку етіологічного фактора та повторної диференційної діагностики.
→Визначення та етіопатогенез.
Використовуйте шкалу CRB-65 (→рис. 3.13-1) або шкалу CURB-65, яка додатково враховує концентрацію сечовини (→рис. 3.13-2), щоб вирішити, де саме необхідно лікувати пацієнта. Також використовується шкала PSI/PORT (→табл. 3.13-2e) Рекомендації ERS/ESICM/ESMID/ALAT (2023) пропонують вважати випадки, які потребують лікування у ВІТ, тяжкою НП.
|
Фактор ризику |
Кількість балів |
||
|
вік |
чоловіки: вік у роках жінки: вік у роках — 10 |
||
|
перебування в інтернатному закладі соціального захисту |
10 |
||
|
активне онкозахворювання |
30 |
||
|
хронічна хвороба печінки |
20 |
||
|
серцева недостатність |
10 |
||
|
цереброваскулярні захворювання |
10 |
||
|
хронічна хвороба нирок |
10 |
||
|
порушення свідомості |
20 |
||
|
частота дихання ≥30/хв |
20 |
||
|
систолічний артеріальний тиск <90 мм рт. ст. |
20 |
||
|
температура тіла <35 °C або ≥40 °C |
15 |
||
|
частота пульсу ≥125/хв |
10 |
||
|
pH артеріальної крові <7,35 |
30 |
||
|
концентрація сечовини в сироватці крові ≥11 ммоль/л (66 мг/дл) |
20 |
||
|
концентрація натрію <130 ммоль/л |
20 |
||
|
глікемія ≥14 ммоль/л (250 мг/дл) |
10 |
||
|
гематокрит <30 % |
10 |
||
|
PaO2 <60 мм рт. ст. чи SpO2 <90 % |
10 |
||
|
наявність плеврального випоту |
10 |
||
|
оцінка ризику |
група |
ризик смертіa |
місце лікування |
|
вік ≤50 років і відсутність додаткових факторів ризику |
I |
0,1 % |
амбулаторно (деяким пацієнтам може знадобитися підтримка медичного догляду в домашніх умовах) |
|
≤70 балів |
II |
0,6 % |
амбулаторно, частині пацієнтів може бути корисною короткочасна госпіталізація в обсерваційне відділення |
|
71–90 балів |
III |
0,9 % |
амбулаторно або в стаціонарі, залежно від додаткових факторів, включаючи догляд в домашніх умовах |
|
91–130 балів |
IV |
9,3 % |
лікарняб |
|
>130 балів |
V |
27 % |
лікарняб |
|
а ризик смерті протягом 30 днів б Тяжкохворі пацієнти, яким потрібна респіраторна, циркуляторна або інша системна підтримка, повинні бути госпіталізовані у відділеннях інтенсивної терапії. на підставі: N. Engl. J. Med., 1997; 336: 243, змодифіковано |
|||
1. Інфекційні захворювання: COVID-19, грип, гострий бронхіт, гостра інфекція верхніх або нижніх дихальних шляхів, туберкульоз легень, загострення астми, ХОЗЛ або бронхоектази.
2. Неінфекційні захворювання: гостра лівошлуночкова недостатність або загострення хронічної серцевої недостатності, ГРДС, тромбоемболія легеневої артерії, аспірація/хімічний пневмоніт, інтерстиціальні захворювання легень (напр., гіперсенситивний пневмоніт, криптогенна організуюча пневмонія, еозинофільна пневмонія, гостра інтерстиціальна пневмонія, лікарсько-індуковані ураження легень, радіаційне ураження, інтерстиціальні ураження при системних захворюваннях сполучної тканини), рак легені та ателектаз.
ЛІКУВАННЯвгору
1. Амбулаторне лікування: відмова від тютюнопаління, відпочинок, прийом великої кількості рідини; для зниження гарячки та полегшення можливого плеврального болю призначте парацетамол або НПЗП.
2. Стаціонарне лікування:
1) оксигенотерапія під контролем SpO2 (у хворих на ХОЗЛ під контролем повторних газометрій артеріальної крові), щоб досягти PaO2 ≥60 мм рт. ст. і SpO2 94–96 % (у хворих на ХОЗЛ та інших пацієнтів із загрозою гіперкапнії — 88–92 %). Розгляньте доцільність використання високопоточної кисневої терапії (HFNO) у пацієнтів зі зниженим співвідношенням PaO2/FiO2 без значного збільшення дихального зусилля. Якщо ви помітили гіперкапнію і ознаки збільшення дихального зусилля, розгляньте NIV;
2) оцініть гідратацію та харчовий статус пацієнта — за наявності показань призначайте інфузійну терапію та застосовуйте дієтичні добавки;
3) у разі плеврального випоту → ранній торакоцентез, у випадку емпієми плеври і у деяких пацієнтів з ускладненим парапневмонічним випотом → дренування плевральної порожнини;
4) у пацієнтів із тяжкою формою НП розгляньте застосування метилпреднізолону в/в 0,5 мг/кг м. т. 2 × на день протягом 5 днів; не використовуйте однак ГК рутинно. Згідно з клінічними настановами ATS/IDSA, показанням до застосування ГК при НП є рефрактерний септичний шок.
1. Слід зважити доцільність невідкладного введення антибіотика у пацієнтів, яких направляють у стаціонар із підозрою на НП, якщо стан пацієнта тяжкий або пацієнт може потрапити у лікарню із запізненням (>2 год). У госпіталізованих пацієнтів розпочніть антибіотикотерапію якнайшвидше після встановлення діагнозу, обов’язково впродовж 4-х год.
2. Вибір антибіотика: початкове емпіричне лікування →рис. 3.13-3; якщо знаєте етіологічний фактор →табл. 3.13-3. У лікарні, якщо клінічний стан пацієнта на це дозволяє → змініть антибіотик з в/в на п/о (використовуйте той самий ЛЗ або інший ЛЗ з тієї ж групи).
3. Тривалість лікування: ≥5 днів, закінчити через 48 год після клінічної стабілізації; при НП, спричиненій MRSA або P. aeruginosa — 7 днів. Триваліше лікування при некротизуючій пневмонії, ускладненнях (абсцеси легень, парапневмонічний ексудат, емпієма плеври) та позалегеневих вогнищах інфекції.
Критерії клінічної стабілізації:
1) температура тіла <37,8 °C (на думку деяких експертів <37,2 °C);
2) пульс ≤100/хв;
3) систолічний артеріальний тиск ≥100 мм рт. ст.;
4) SpO2 ≥90 % або PaO2 ≥60 мм рт. ст. (під час дихання повітрям);
5) можливість перорального прийому їжі;
6) відсутність порушень свідомості. Якщо очікуваного поліпшення не настає, не модифікуйте антибіотикотерапію раніше, ніж через 3 дні від її призначення.
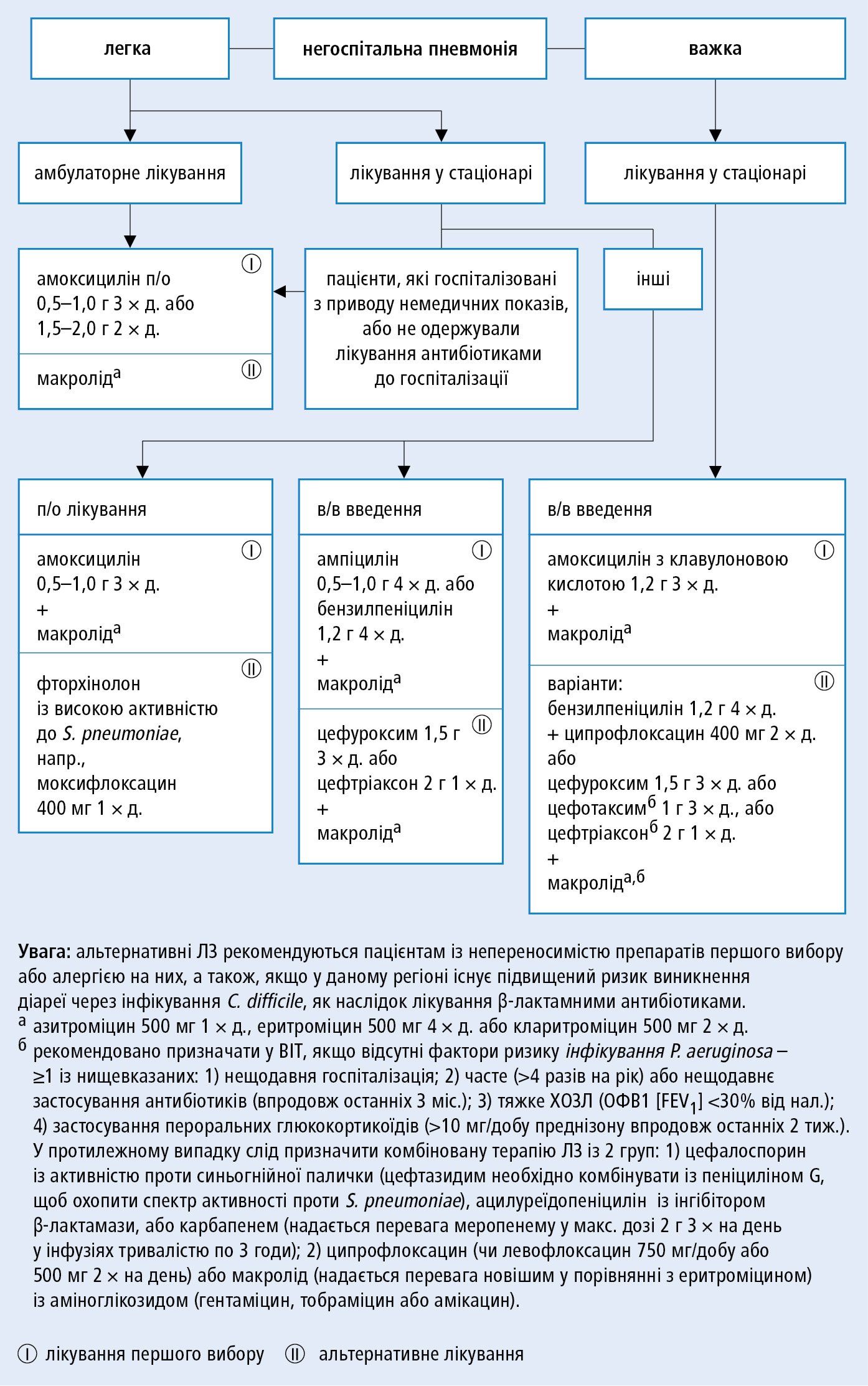
Рисунок 14. Початкове емпіричне лікування негоспітальної пневмонії у дорослих (на основі рекомендацій BTS i ERS/ESCMID 2011, модифіковані)
|
Мікроорганізм |
Лікування |
|||
|
першої лінії |
альтернативне |
|||
|
Streptococcus pneumoniae |
варіанти: – амоксицилін п/о 1 г 3 × на день – бензилпеніцилін в/в 1,2 г (2 млн ОД) 4 × на деньв |
варіанти: – ампіцилін в/в 1–2 г 4 × на день – макролідб – цефотаксимг в/в 1–2 г 3 × на день – цефтріаксон в/в 2 г 1 × на день – цефуроксимг в/в 0,75–1,5 г 3 × на день – левофлоксацин, мофлоксацин, ванкоміцин, тейкопланін або лінезолідд |
|
|
|
Haemophilus influenzae |
|
|||
|
|
штами, що не продукують β-лактамази |
варіанти: – амоксицилін п/о 500 мг 3 × на день – ампіцилін в/в 1–2 г 4 × на день 500 мг 4 × на день |
варіанти: – цефотаксим в/в 1–2 г 3 × на день – цефтріаксон в/в 2 г 1 × на день – цефуроксим в/в 0,75–1,5 г 3 × на день – фторхінолоне п/о або в/в |
|
|
|
штами, що продукують β-лактамази |
– амоксицилін з клавулaновою кислотою п/о 625 мг 3 × на день або в/в 1,2 г 3 × на день |
|
|
|
Moraxella catarrhalis |
варіанти: – амоксицилін з клавулaновою кислотою, як вище – фторхінолоне |
варіанти: – макролідб – цефалоспорини II або III покоління |
|
|
|
Mycoplasma pneumoniae і Chlamydophila pneumoniae
|
макролідб |
варіанти: – доксициклін п/о або в/в, початкова доза 200 мг, далі 100 мг 1 × на день (2 × на день при тяжких інфекціях) – фторхінолоне п/о або в/в |
|
|
|
Chlamydophila psittaci і Coxiella burnetii
|
доксициклін п/о або в/в, початкова доза 200 мг, далі 100 мг 1 × на день (2 × на день при тяжких інфекціях) |
макролідб |
|
|
|
Staphylococcus aureus |
|
|||
|
|
штами, що чутливі до метициліну (MSSA) |
клоксацилін [не зареєстрований в Україні] в/в 2–3 г 4 × на день |
варіанти: – пеніциліни з інгібітором β-лактамази – цефазолін в/в 1–2 г 3 × на день – цефуроксим в/в 0,75–1,5 г 3 × на день – кліндаміцин в/в 300–600 мг 2–4 × на день (макс. 4,8 г/добу) |
|
|
|
штами, резистентні до метициліну (MRSA) |
варіанти: – ванкоміцин в/в 15–20 мг/кг маси тіла (макс. 2 г) 2–3 × на деньє – лінезолід п/о або в/в 600 мг 2 × на день |
варіанти: – тейкопланін у 1-й добі 3–6 мг/кг кожних 12 год, в подальшому 6 мг/кг кожних 24 год ± рифампіцин 600 мг 1 × на день або 2 × на день п/о – кліндаміцин (у разі підтвердження чутливості) – цефтаролін [не зареєстрований в Україні] в/в 600 мг 2 × на день – телаванцин [не зареєстрований в Україні] в/в 10 мг/кг маси тіла 1 × на день |
|
|
анаеробні бактерії |
варіанти: – амоксицилін з клавулановою кислотою в/в 1,2 г 3 × на день – ампіцилін з сульбактамом в/в 1,5–3 г 4 × на день |
варіанти: – пеніцилін G в/в 3–5 млн ОД 4 × на день (або цефтріаксон в/в 1–2 г 1 × на день або цефотаксим в/в 1–2 г 3 × на день) + метронідазол в/в 500 мг 4 × на день – кліндаміцин в/в 600 мг 3 × на день |
|
|
|
Klebsiella pneumoniae та інші грамнегативні кишкові палички (E. coli, Proteus spp.) |
варіанти: – цефуроксим в/в 1,5 г 3 × на день – цефотаксим в/в 1–2 г 3 × на день – цефтріаксон в/в 2 г 1 × на день |
варіанти: – ципрофлоксацин в/в 400 мг 2 × на день – іміпенемж 500 мг з циластатином 500 мг в/в 4 × на день – меропенемж в/в 1 г 3 × на день – β-лактам з інгібітором β-лактамази – додавання аміноглікозиду у пацієнтів у важкому стані або з порушенням імунітету |
|
|
|
Acinetobacter baumannii |
аміноглікозид + пеніцилін з активністю проти Pseudomonas або карбапенем (дозування ідентичне, як при інфікуванні Pseudomonas) |
|
|
|
|
Pseudomonas aeruginosa |
варіанти: – цефтазидим в/в 2 г 3 × на день + аміноглікозидз – цефепім + аміноглікозид – цефоперазон + аміноглікозид |
варіанти: – ципрофлоксацин в/в 400 мг 2 × на день або піперацилін в/в 4 г 3 × на день + аміноглікозидз – азтреонам або карбапенемж в/в (іміпенем 500 мг з циластатином 500 мг 4 × на день або меропенем в/в 1 г 3 × на день) + ципрофлоксацин, як вище – колістині – поліміксин Bі |
|
|
|
Legionella pneumophila |
фторхінолоние: |
варіанти: – макролідб – доксициклін п/о або в/в, початкова доза 200 мг, далі 100 мг 1 × на день (2 × на день при тяжких інфекціях) (2 × на день при тяжких інфекціях) |
|
|
|
a На основі клінічних настанов BTS 2009, ERS/ESCMID 2011, модифіковано. Слід враховувати регіональні особливості чутливості мікроорганізмів до ЛЗ. б азитроміцин 500 мг 1 × на день, кларитроміцин 500 мг 2 × на день, або еритроміцин 500 мг 4 × на день в Відповідно до клінічних настанов ERS/ESCMID 2011, при MIC ≤8 мг/л ефективною є доза 2 г кожних 6 год в/в; дози пеніциліну G, рекомендовані відповідно до клінічних настанов EUCAST залежно від MIК: 1) ≤0,5–1,2 г (2 млн ОД) × на день; 2) ≤1,0–2,4 г (4 млн МО) 4 × на день або 1,2 г 6 × на день; 3) ≤2–2,4 г 6 × на день. г Відповідно до клінічних настанов ERS/ESCMID 2011, при MIC ≤8 мг/л ефективною є доза 2 г кожні 6 год в/в. д варіанти при MIК пеніциліну >8 мг/л е відповідно до клінічних настанов ERS/ESCMID 2011 — левофлоксацин або моксифлоксацин є При тяжких інфекціях, значному ожирінні та у пацієнтів з нирковою недостатністю проводьте моніторинг концентрації препарату у сироватці крові; перед введенням 4-ї або 5-ї дози вона повинна становити 15–20 мкг/мл; при тяжких інфекціях можете розглянути можливість починати лікування з одноразової насичувальної дози 20–30 мг/кг ж дози карбапенемів при дуже тяжких інфекціях: іміпенем 1 г з циластатином 1 г 3–4 × на день у в/в інфузії, яка триває 40–60 хв (макс. доза іміпенему становить 4 г/добу або 50 мг/кг м. т./добу; виберіть меншу з доз), меропенем в/в 2 г 3 × на день (в клінічних настановах ERS/ESCMID 2011, перевага надається меропенему у в/в інфузіях, тривалістю 3 год) з показаний моніторинг концентрації препарату у крові и при кліренсі креатиніну >50 мл/хв; при нирковій недостатності нижча доза; найбільша кількість опублікованих даних про ефективність і Поліміксини застосовують (здебільшого в комбінації з іншими антибіотиками) для лікування інфекцій, спричинених штамами, стійкими до антибіотиків з інших груп. |
|
|||
МОНІТОРИНГвгору
Повторне обстеження через 48 год або раніше, якщо виникнуть тривожні симптоми. За відсутності поліпшення зважте необхідність направлення пацієнта у лікарню, у т. ч. для проведення РГ грудної клітки.
1. Проводьте моніторинг температури тіла, частоти дихання, пульсу, артеріального тиску, рівня свідомості і SpO2 — на початку ≥2 × на добу, частіше у пацієнтів із тяжкою пневмонією. Загальний стан пацієнтів, які отримали відповідний антибіотик, поліпшується впродовж 24–48 год — минають гарячка, тахікардія та прискорене дихання.
2. Якщо клінічні симптоми вказують на поліпшення, перед випискою з лікарні РГ грудної клітки робити не потрібно. Якщо не наступило очікуване поліпшення → повторіть дослідження рівня СРБ або ПКТ та РГ грудної клітки.
3. Якщо початкове емпіричне лікування неефективне → розпочніть активний пошук етіологічного фактора, на який дані антибіотики не діють, та повторно проведіть диференційну діагностику.
4. Не виписуйте з лікарні пацієнтів, у яких впродовж останніх 24 год спостерігались ≥2 з наступних критеріїв: температура тіла >37,5 °C, частота дихання ≥24/хв, частота серцевих скорочень >100/хв, систолічний артеріальний тиск ≤90 мм рт. ст., SpO2 <90 % при диханні повітрям, порушення свідомості, нездатність самостійно їсти. Слід зважити доцільність відтермінування виписки зі стаціонару пацієнтів із температурою тіла >37,5 °C.
5. Кожному пацієнту призначте термін повторного огляду через ≈6 тиж.
УСКЛАДНЕННЯвгору
1. Плевральний ексудат та емпієма плеври →розд. 3.19.3.1.
2. Абсцес легені: заповнена гноєм порожнина у паренхімі легень, найчастіше внаслідок пневмонії стафілококової етіології або спричиненої анаеробами К. pneumoniae або Р. aeruginosa. Симптоми подібні до тих, які виникають при запаленні легень. Діагностику проводять на основі радіологічного дослідження (порожнина у паренхімі легень із рівнем рідини). Лікування: антибіотикотерапія і постуральний дренаж; у рідкісних випадках із відсутністю поліпшення → хірургічна резекція. На початку лікування — емпірично β-лактамний антибіотик з інгібітором β-лактамази (напр., ампіцилін із сульбактамом 3,0 г 4 × на день в/в, або амоксицилін з клавулановою кислотою 1,2 г 3–4 × на день в/в) або карбапенем (іміпенем, меропенем). Не застосовуйте кліндаміцин в якості ЛЗ першої лінії, за винятком хворих із алергією на β-лактамні антибіотики (600 мг 3 × на день в/в, у подальшому 150–300 мг 4 × на день п/о). Mетронідазол (500 мг 4 × на день) застосовуйте лише у комбінації з пеніциліном (не у монотерапії). Якщо відомий етіологічний фактор та його чутливість до антибіотиків → призначте етіотропну терапію. Тривалість лікування: до облітерації порожнини абсцесу (зазвичай 4–7 тиж.). Необхідність хірургічного лікування виникає вкрай рідко; показанням є великий абсцес легені (≥6–8 см), що зберігається >12 тиж. попри консервативне лікування.
ОСОБЛИВІ СИТУАЦІЇвгору
Діагностика: клінічна підозра на інфекцію дихальної системи, а також виявлення за результатами візуалізаційних досліджень нових уражень у легенях або прогресування раніше виявленої патології (пневмонія у цій групі може мати нетиповий перебіг). Ці хворі особливо сприйнятливі до інфікування мікобактерією туберкульозу та нетуберкульозними мікобактеріями, грибками (Aspergillus fumigatus, Candida albicans, Pneumocystis jiroveci) та вірусами. Визначте етіологічний фактор шляхом: мікроскопії мокротиння (дозволяє діагностувати туберкульоз та пневмоцистоз, виявлення у харкотинні грибків Aspergillus i Candida не підтверджує етіологію), посіву мокротиння і крові, бронхоскопії + бронхіальних змивів або БАЛ, можливо трансбронхіальної біопсії легень. У сумнівних випадках потрібно продумати виконання хірургічної біопсії легені.
Лікування: у більшості пацієнтів розпочніть перед з’ясуванням етіологічного фактору. Після попереднього виключення, на основі дослідження харкотиння, пневмоцистозу та туберкульозу → призначте антибіотикотерапію, ефективну проти грампозитивних і грамнегативних бактерій, у т. ч. Р. Aeruginosa (так як при ГП у пацієнтів, які госпіталізовані ≥5 днів →нижче). Якщо не виключене інфікування метицилінрезистентним стафілококом (MRSA) → додайте ванкоміцин або лінезолід; у разі підозри на легіонельоз → макролід або фторхінолон. Не призначайте лікарських засобів, які хворий вживав із профілактичною метою впродовж останнього часу. Якщо у пацієнта гарячка триває впродовж 4 днів після призначення вищенаведеного лікування → додайте протигрибковий препарат.