Indicaciones
Pérdida de conciencia (en situaciones de urgencia con ≤8 ptos. en la escala de coma de Glasgow →tabla 1.6-2) y ausencia de reflejos de defensa (deglución y tos); riesgo de aspiración del contenido alimenticio en pacientes inconscientes; anestesia general; imposibilidad de asegurar la permeabilidad de la vía respiratoria con otros métodos; necesidad de administrar anestesia respiratoria, resucitación cardiopulmonar.
Contraindicaciones
Imposibilidad de colocar al paciente en posición adecuada (traumatismo de cara y cuello, rigidez de la columna cervical, etc.). En estos casos puede ser posible la intubación con ayuda del fibrobroncoscopio. La cricotirotomía se considera una intervención urgente y temporal. La traqueotomía (introducción de un tubo directamente a la tráquea a través de los tejidos del cuello) se considera una intervención más definitiva.
Complicaciones
Intubación del esófago (y aspiración del contenido gástrico), intubación bronquial selectiva (con mayor frecuencia del derecho), trauma mecánico, sangrado; infección respiratoria, edema de glotis.
Equipo y medidas de precaución
1. Tubo de intubación: en adultos Ø externo 7,0-10,0 mm, tratar de introducir el tubo más ancho posible, sin lesionar la laringe y la tráquea; a mayor diámetro del tubo, menor resistencia respiratoria, y es más fácil aspirar las secreciones y realizar fibrobroncoscopias (posible a través de tubos de Ø ≥8,0-8,5 mm).
2. Laringoscopio con juego de palas (con frecuencia curvadas [Macintosh]) y con luz eficiente (mejor 2 laringoscopios).
3. Guías
1) de alambre: el extremo no puede sobresalir del tubo de intubación
2) suave (bougie): en caso de dificultades en la intubación, se puede introducir primero la guía en la tráquea y luego sobre ella el tubo.
4. Tubo orofaríngeo, espaciador antioclusal (de gasa enrollada).
5. Gel anestésico local con lidocaína, medicamentos utilizados para la sedoanalgesia y la relajación muscular →más adelante.
6. Aspirador mecánico y sondas bronquiales para aspirar secreciones.
7. Adhesivo, venda o equipo especial para fijar el tubo.
8. Estetoscopio.
9. Equipo de oxigenoterapia →Oxigenoterapia, ventilación asistida (bolsa autoexpandible) y resucitación cardiopulmonar →Paro cardíaco súbito.
10. En condiciones hospitalarias, kit de intubación difícil: videolaringoscopio, juego de dispositivos supraglóticos (mascarillas laríngeas, incluidas las denominadas mascarillas laríngeas de intubación), fibrobroncoscopio (o fibroscopio para intubación), equipo para cricotirotomía (y/o traqueotomía).
11. En enfermos con COVID-19 (y durante la pandemia también en pacientes en cuarentena y con sospecha de infección por SARS-CoV-2) se aplican las medidas de precaución adicionales →Paro cardíaco súbito.
Preparación del paciente
1. Obtener el consentimiento informado del paciente (si es posible); en ayunas (si es posible).
2. Antes de una intubación programada, valorar las posibles dificultades para realizarla. Los factores que dificultan el mantenimiento de la permeabilidad de la vía respiratoria y la ventilación asistida incluyen, entre otros: obesidad importante, embarazo, distancia tiromentoniana acortada (distancia entre la escotadura superior del cartílago tiroides y el mentón con la cabeza plenamente extendida <6,5 cm), movilidad alterada de la columna cervical, otras lesiones de la cabeza y el cuello (traumatismos, edema, abscesos, hematomas, desplazamiento de la tráquea, gran perímetro de cuello, características dismórficas y exceso de pilosidad facial), limitación en la apertura de la boca y lesiones en la cavidad oral y la faringe (trismo, macroglosia, protrusión de los incisivos, escasa distancia entre los incisivos maxilares y mandibulares [menor que el ancho de 3 dedos del paciente], ausencia de dientes [hace difícil sellar la máscara facial], hipertrofia amigdalina, paladar ojival), así como las anomalías de la mandíbula (micrognatia [mandíbula de pequeño tamaño], retrognatismo [mandíbula retraída], incapacidad para desplazar los incisivos mandibulares por delante de los maxilares).
3. Colocar al paciente en decúbito supino, con la cabeza exactamente sobre el eje largo del tronco, levantar ligeramente el occipucio apoyándolo sobre una base enrollada (~3-5 cm), flexionar la cabeza un poco hacia atrás (con la mandíbula hacia arriba) →fig. 26.19-1.
4. Retirar las prótesis dentales; si es necesario, aspirar las secreciones (contenido) de la cavidad oral y de la faringe.
5. Sedoanalgesia y relajación: con el fin de facilitar el procedimiento y la supresión de los reflejos faríngeos y la contracción de la glotis, administrar opioides (fentanilo 0,1-0,15 mg iv.), sedante (p. ej. midazolam 5-10 mg iv.; alternativamente etomidato, propofol o tiopental) y un relajante muscular, más frecuentemente suxametonio 1,0-1,5 mg/kg iv o rocuronio 0,6-1,2 mg/kg iv. No administrar estos medicamentos en situación de paro cardíaco.
6. Oxigenación: antes de administrar los medicamentos mencionados más arriba e introducir el tubo traqueal administrar oxígeno al 100 %; después de administrar los fármacos, asistir la respiración y luego realizar la ventilación con oxígeno al 100 % utilizando una bolsa autoexpandible con máscara facial.
Técnica
Intubación a través de la boca (también es posible por vía nasal).
1. Abrir la boca con la mano derecha: el pulgar y el dedo índice cruzados sobre los dientes (en pacientes edéntulos sobre las encías) de la mandíbula y del maxilar, luego abrir la boca.
2. Tomar el mango del laringoscopio con la mano izquierda, introducir la pala del laringoscopio a la cavidad bucal a través de la comisura labial derecha. Tener cuidado para no presionar los labios entre los dientes y la pala del laringoscopio, y no romper los dientes.
3. Al alcanzar la base de la lengua (fosa de la epiglotis) con el extremo de la pala, rechazar con la pala la lengua del paciente hacia la izquierda y presionar con el extremo del laringoscopio sobre la base de la lengua a la altura de la entrada a la laringe (no presionar la epiglotis), tirando del laringoscopio hacia arriba (→fig. 26.19-2); si es necesario, aspirar las secreciones orofaríngeas.
4. Visualizar toda la glotis (si es posible; →fig. 26.19-3), introducir el tubo traqueal con la mano derecha por la comisura labial derecha y deslizarlo entre las cuerdas vocales.
5. Manteniendo el tubo a una determinada profundidad (generalmente 20-22 cm), retirar el laringoscopio y pedir al asistente que llene el manguito de sellado.
6. Comprobar la posición correcta del tubo auscultando la caja torácica del paciente. Después de conectar el tubo al equipo de ventilación, p. ej. a la bolsa autoexpandible, y después de iniciar la ventilación deben ser audibles ruidos respiratorios simétricos sobre las bases de ambos pulmones (abajo, a los lados) y sobre los ápices (debajo de las clavículas); descartar la intubación del esófago auscultando el epigastrio (se ausculta ruido de gorgoteo durante los intentos de ventilación a través del tubo colocado en el esófago), y realizando análisis capnográficos si están disponibles (ausencia de CO2 en el aire que sale del tubo colocado en el esófago). En caso de duda retirar el tubo e intentar colocarlo de nuevo después de volver a oxigenar al paciente. Los equipos de protección individual del personal médico pueden impedir una auscultación fiable de los enfermos con COVID-19.
7. Fijar el tubo con un adecuado instrumento de plástico, venda o adhesivo; proteger contra mordeduras, colocando entre los dientes la cánula orofaríngea o una venda enrollada.
Después del procedimiento
1. Cuidado del paciente intubado
1) Después de la intubación realizar una radiografía del tórax para confirmar definitivamente la localización del tubo (el extremo debe estar a 2-4 cm sobre la carina). El tubo traqueal se puede mantener ~10-14 (21) días. Si el paciente requiere ventilación invasiva por un mayor período de tiempo, considerar la traqueotomía.
2) La mezcla respiratoria administrada al paciente a través del tubo endotraqueal debe estar humidificada pasivamente (intercambio de calor y humedad, "nariz artificial") o activamente (humificador).
3) Llenado del manguito sellador: con el fin de limitar el riesgo de que se produzcan escaras en la tráquea y se desarrolle una neumonía por ventilación mecánica (en realidad, por broncoaspiración), mantener en el manguito sellador la presión mínima que garantice la estanqueidad del tubo traqueal, pero >20 cm H2O. En un enfermo sometido a ventilación mecánica, vaciar el manguito tras aspirar el contenido orofaríngeo (descompensación del sistema, fuga de aire audible) y, a continuación, utilizando una jeringa o una pera con manómetro, gradualmente llenar el manguito hasta el momento en el que cese la fuga de aire. Si en este momento la presión es <20 cm H2O, seguir llenando hasta superar este valor. Controlar la presión en el manguito varias veces al día, idealmente por medio de un manómetro para tubos traqueales.
4) Aspiración de secreciones: en pacientes intubados se debe aspirar las secreciones bronquiales a intervalos regulares. Para ello, introducir por el tubo endotraqueal una sonda estéril para aspiración, conectada a un sistema de supresión (de baja fuerza de succión), pero sin succión activa (dejar abierta la apertura del conector con el drenaje del sistema de succión), luego retirar la sonda 2-3 cm, conectar la succión activa (cerrar con el dedo la apertura del conector) y realizando movimientos rotativos con la sonda, y retirarla de la vía respiratoria. Repetir 2-3 veces. Si la secreción es espesa, antes de la aspiración se puede instilar ~10 ml de solución estéril de NaCl al 0,9 %. Expandir los pulmones después de la aspiración realizando algunas insuflaciones con la bolsa autoexpandible. En enfermos con COVID-19 utilizar un sistema de succión cerrado (si está disponible).
5) En pacientes que requieren mantener la presión positiva al final de la espiración durante la ventilación mecánica para conseguir adecuada oxigenación, y también en enfermos con COVID-19, colocar una abrazadera en el tubo endotraqueal mientras se desconecta del ventilador o de la bolsa autoexpandible (utilizar una abrazadera de plástico o, en su ausencia, colocar una gasa debajo de una abrazadera metálica para no dañar el tubo).
2. Indicaciones para recambiar el tubo traqueal y de traqueostomía: comprobación o sospecha de estrechamiento del tubo por secreciones, coágulos, cuerpos extraños, etc. Un tubo obstruido debe retirarse de inmediato.
3. Extubación programada: el paciente en posición sentada; aspirar las secreciones bronquiales, indicarle que inhale profundamente, vaciar el manguito, retirar el tubo durante la espiración, indicarle que tosa y expulse las secreciones. Después de retirar el tubo traqueal monitorizar cuidadosamente la función respiratoria (observación clínica, pulsioximetría, y si es necesario gasometría).
TABLAS Y FIGURASArriba
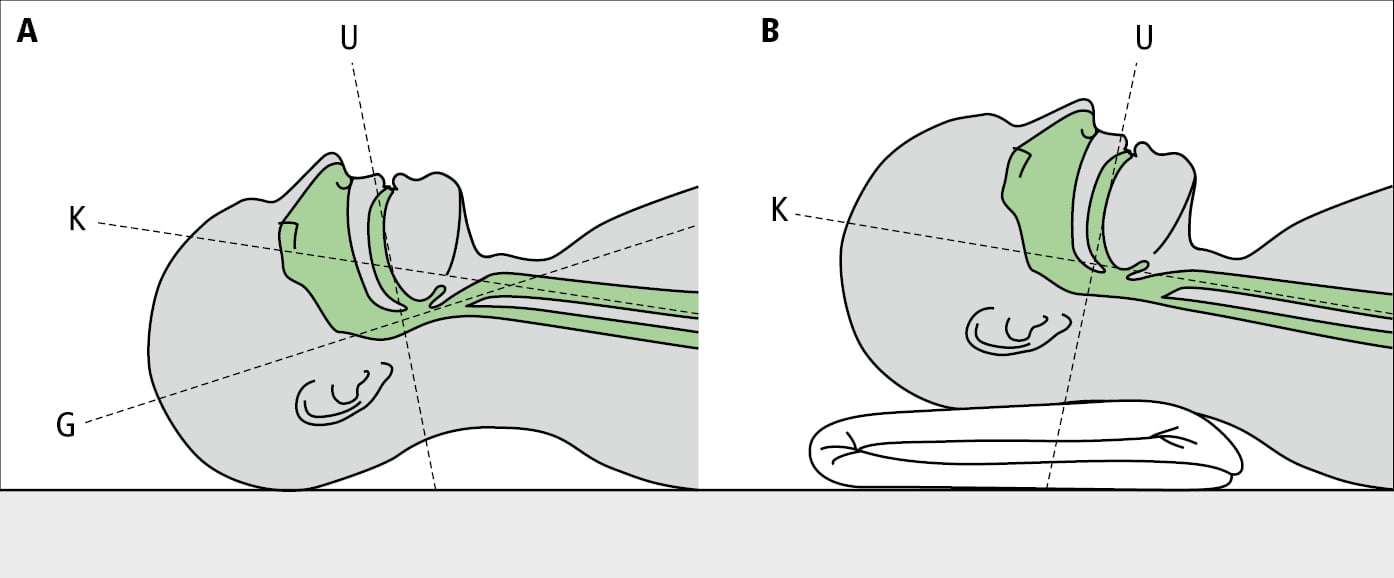
Fig. 26.19-1. A: representación esquemática del eje largo de la cavidad oral (O), faringe (F) y laringe (L). B: posición correcta de la cabeza del paciente antes de realizar la intubación: la elevación y una leve flexión de la cabeza permiten que los ejes de la laringe y de la faringe coincidan →cap. 24.19
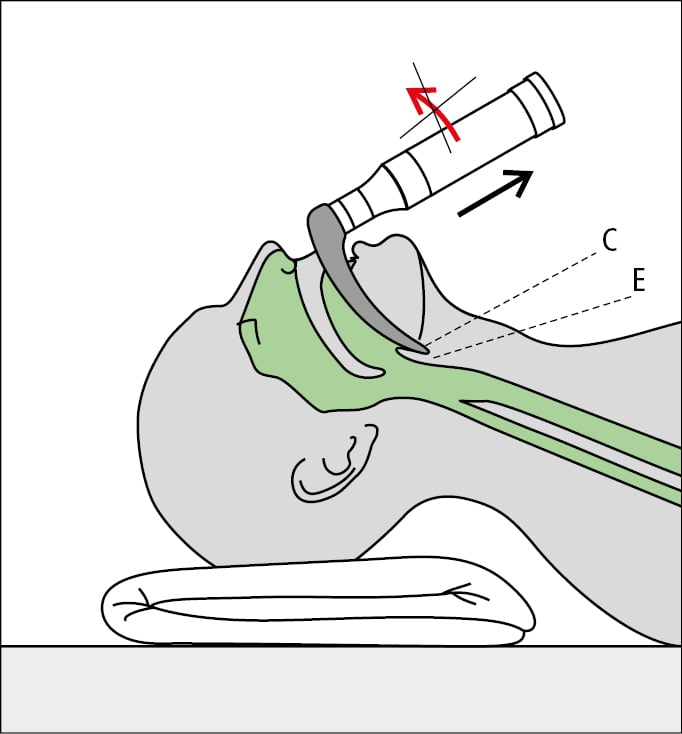
Fig. 26.19-2. Laringoscopia directa con laringoscopio de pala curva. El extremo de la pala se introduce sobre la epiglotis (E) hasta la cavidad epiglótica (C) y la epiglotis se eleva al traccionar el laringoscopio a lo largo de su eje mayor (flecha)
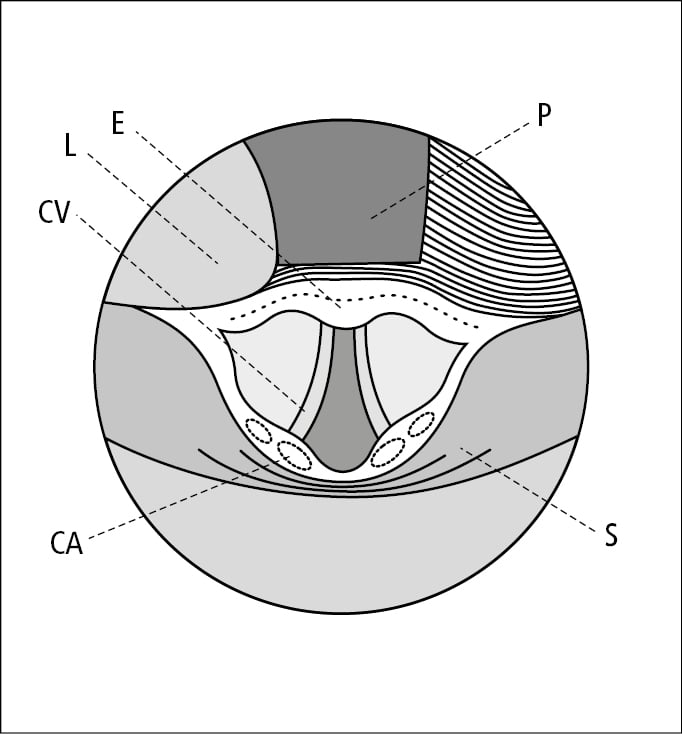
Fig. 26.19-3. Vista de la entrada laríngea durante la laringoscopia directa (realizada con laringoscopio de pala curva): lengua (L), epiglotis (E), cuerda vocal (CV), cartílago aritenoides (CA), seno piriforme (S), pala del laringoscopio (P)
Tabla 1.6-2. Escala de coma de Glasgow
|
Reacción examinada |
Nivel de alteración |
Puntuación |
|
Apertura de ojos |
Espontánea |
4 |
|
A orden verbal |
3 |
|
En respuesta a un estímulo doloroso |
2 |
|
Sin respuesta |
1 |
|
Respuesta verbal |
Correcta, el paciente está orientado |
5 |
|
Responde, pero está desorientado |
4 |
|
Usa palabras inapropiadas |
3 |
|
Emite sonidos incomprensibles |
2 |
|
Sin respuesta |
1 |
|
Respuesta motora |
A orden verbal |
6 |
|
Sabe localizar el estímulo doloroso |
5 |
|
Respuesta flexora normal (retirada en respuesta al estímulo doloroso) |
4 |
|
Respuesta flexora anormal (postura de decorticación) |
3 |
|
Respuesta extensora (postura de descerebración) |
2 |
|
Sin respuesta |
1 |
 Español
Español
 English
English
 українська
українська







