DEFINICIÓN Y ETIOPATOGENIA
Se define como la hiperglucemia diagnosticada por primera vez durante el embarazo. Dependiendo del grado, se define como:
1) Diabetes en el embarazo: si cumple los criterios generales para el diagnóstico de diabetes (OMS 2006). Puede corresponder al debut de una diabetes tipo 1 que ocurrió en la gestación (su cuadro clínico es tan intenso que no puede pasar desapercibido) o a la diabetes tipo 2 detectada durante el embarazo. En este caso, puede tratarse de 2 situaciones: o bien diabetes previa al embarazo no conocida, o bien desarrollo de diabetes durante la gestación (avance desde la prediabetes a diabetes, provocado por las hormonas diabetogénicas propias del embarazo). En las regiones con una alta prevalencia de obesidad, un problema particular lo constituye la diabetes tipo 2 no diagnosticada en el momento del embarazo. Las organizaciones latinoamericanas (Ministerio de Salud de Chile [MINSAL], Ministerio de Salud de Argentina [MSAL] y Asociación Latinoamericana de Diabetes [ALAD]) recomiendan usar el nombre de diabetes pregestacional en caso de diabetes diagnosticada en el 1.er trimestre de la gestación (de acuerdo con los criterios generales de la OMS del 2006). Según el documento de debate de la OMS y la Federación Internacional de Diabetes (FID) del 2020 (WHO/UCN/NCD/20.1), así como las recomendaciones de la ADA (2024), para el diagnóstico de la diabetes pregestacional, además de la determinación de glucemia, puede utilizarse también la hemoglobina glicada (HbA1c). No obstante, este criterio debe aplicarse de acuerdo con las recomendaciones locales del empleo de la HbA1c como criterio diagnóstico de la diabetes. La baja disponibilidad de métodos fiables (los laboratorios deben usar solo métodos certificados por el National Glycohemoglobin Standardization Program [NGSP] para cuantificar la HbA1c) puede constituir una limitación importante. Hay que recordar también que deben excluirse los factores que limitan la fiabilidad de la determinación de HbA1c (p. ej. anemia).
2) Diabetes gestacional: se ha definido clásicamente como la glucemia en ayunas alterada (GAA) y/o tolerancia a la glucosa alterada (TGA) que aparece o se detecta por primera vez durante el embarazo. Actualmente esta categoría excluye a las mujeres que cumplen criterios generales de diagnóstico de diabetes de la OMS.
De acuerdo con los criterios diagnósticos del MINSAL (2014), del MSAL (2023) y de la ALAD (2016), la diabetes gestacional se diagnostica en el 1.er trimestre del embarazo si se cumplen los criterios de GAA y/o TGA, y en el 2.o y 3.er trimestre si se cumplen los criterios de GAA y/o TGA o diabetes (glucemia en ayunas >100 mg/dl [5,6 mmol/l] o glucemia a las 2 h de la prueba de tolerancia a la glucosa oral (PTGO) ≥140 mg/dl [7,8 mmol/l]).
Factores de riesgo: embarazo >35 años, parto de un niño con peso >4 kg o con anomalías congénitas, antecedentes de muerte intrauterina, hipertensión arterial o IMC >27 kg/m2 antes del embarazo, antecedentes familiares de diabetes tipo 2, antecedente de diabetes gestacional, multiparidad. En ~30 % de las mujeres la diabetes reaparece en el siguiente embarazo. Es un predictor de diabetes tipo 2, que se presentará 15 años después en un 30-45 % de los casos, y un factor de riesgo de futuras complicaciones cardiovasculares.
En el período preconcepcional en una paciente con diabetes, se debe prestar especial atención al uso de fármacos potencialmente peligrosos, como IECA, ARA-II y estatinas, considerando su suspensión o cambio por otros fármacos que no tengan efectos teratogénicos.
DIAGNÓSTICO
El MINSAL, el MSAL y la ALAD, tras considerar una realidad epidemiológica caracterizada por un alto índice de sobrepeso y obesidad, sumado a un incremento de la edad de las embarazadas (promedio 31 años en 2012), decidieron mantener los mismos criterios diagnósticos que los utilizados para la población general y no seguir los criterios de la International Association of the Diabetes and Pregnancy Study Groups (IADPSG 2010), adoptados posteriormente por la ADA (2015, →más adelante) y la OMS (2013, →más adelante) para el diagnóstico de diabetes en el embarazo. El algoritmo diagnóstico utilizado en la actualidad se aplicará mientras no se demuestren beneficios terapéuticos relacionados con el diagnóstico con el uso de los nuevos criterios (hay estudios en marcha).
Criterios diagnósticos
Criterios diagnósticos según el MINSAL (2014), el MSAL (2023) y la ALAD (2016)
Determinar la glucemia en ayunas en todas las embarazadas durante la primera visita. Posteriormente, en las mujeres con glucemia normal en el primer control, realizar una PTGO con 75 g de glucosa en la semana 24-28 del embarazo (determinación de glucemia basal en suero y 2 h después de una carga de 75 g de glucosa). Si el resultado es normal, pero aparecen elementos clínicos sospechosos de diabetes gestacional, repetir la PTGO en la semana 30-33 (→fig. 14.2-1). La diabetes en el embarazo se diagnostica si se cumple ≥1 de los criterios.
1.er trimestre del embarazo:
1) glucemia en ayunas 100-125 mg/dl (5,6-6,9 mmol/l) → repetir → diagnóstico de diabetes gestacional
2) glucemia en ayunas ≥126 mg/dl (7,0 mmol/l) → repetir → diagnóstico de diabetes pregestacional
3) glucemia en ayunas o glucemia casual ≥200 mg/dl (11,1 mmol/l) y síntomas de diabetes → diagnóstico de diabetes pregestacional
4) HbA1c ≥6,5 % (48 mmol/mol) → diagnóstico de diabetes pregestacional (deben aplicarse los criterios generales de diagnóstico de diabetes [OMS, ADA]); la determinación de la HbA1c debe realizarse mediante un método estandarizado (certificado por el NGSP, lo que garantiza su fiabilidad) y de acuerdo con las recomendaciones locales (deben tenerse en cuenta las condiciones en las que las guías locales permiten utilizar esta prueba como criterio diagnóstico).
2.o y 3.er trimestre del embarazo: basado en una PTGO con 75 g de glucosa (realizada en la semana 24-28 y 30-33 del embarazo):
1) glucemia en ayunas ≥100 mg/dl (5,6 mmol/l) → diagnóstico de diabetes gestacional
2) glucemia 2 h poscarga ≥140 mg/dl (7,8 mmol/l) → diagnóstico de diabetes gestacional.
Criterios diagnósticos según la OMS (2013, derivados de la IADPSG)
Criterios diagnósticos de diabetes en el embarazo (durante toda la gestación):
1) 2 determinaciones de glucemia en ayunas ≥7,0 mmol/l (126 mg/dl)
2) glucemia a las 2 h de la PTGO con 75 g de glucosa ≥11,1 mmol/l (200 mg/dl)
3) glucemia casual ≥11,1 mmol/l (200 mg/dl) y síntomas de hiperglucemia.
Criterios diagnósticos de diabetes gestacional (PTGO con 75 g de glucosa; en cualquier etapa del embarazo):
1) glucemia en ayunas 5,1-6,9 mmol/l (92-125 mg/dl)
2) glucemia 1 h poscarga ≥10 mmol/l (180 mg/dl); la determinación de glucemia a 1 h de la PTGO es únicamente uno de los criterios de diagnóstico o de exclusión de la diabetes gestacional (este resultado no debe emplearse para el diagnóstico de diabetes en el embarazo); el MINSAL, el MSAL y la ALAD no recomiendan realizar de rutina la determinación 1 h poscarga
3) glucemia a las 2 h de la PTGO 8,5-11,0 mmol/l (153-199 mg/dl).
Para establecer el diagnóstico es suficiente cumplir uno de estos criterios. Hay evidencia de que, la glucemia elevada, tanto en ayunas como 1 h y 2 h poscarga, el riesgo para el recién nacido (especialmente de aparición de macrosomía, hipoglucemia y distocia de hombros) y para la madre (preeclampsia y cesárea) es continuo.
Criterios diagnósticos según la ADA (2024)
Según las recomendaciones de la ADA, en la semana 24-28 de embarazo el diagnóstico de diabetes gestacional puede establecerse:
1) con un paso: PTGO con 75 g de glucosa, con ≥1 valor por encima de los recomendados por la OMS (glucemia en ayunas ≥5,1 mmol/l [92 mg/dl], a 1 h: ≥10 mmol/l [180 mg/dl], a las 2 h: ≥8,5 mmol/l [153 mg/dl]), o
2) con dos pasos (estrategia más antigua): tamizaje con una sola determinación de glucemia 1 h después de una carga de 50 g de glucosa; una glucemia ≥7,8 mmol/l (140 mg/dl) es indicación para realizar una PTGO con 100 g de glucosa; la diabetes gestacional se diagnostica si se cumplen ≥2 criterios: en ayunas ≥5,3 mmol/l (95 mg/dl), a 1 h ≥10 mmol/l (180 mg/dl), a las 2 h ≥8,6 mmol/l (155 mg/dl), a las 3 h ≥7,8 mmol/l (140 mg/dl), según los criterios de Carpenter y Coustan (anteriormente del National Diabetes Data Group, NDDG).
TRATAMIENTO
1. Iniciar con una dieta consistente en la ingesta de cantidades fijas de hidratos de carbono con las comidas, lo que facilita alcanzar los objetivos estrictos de la glucemia. El aporte energético (calórico) de la dieta depende del IMC, de la actividad física y de la etapa del embarazo. Para un IMC <19,8 kg/m2, 35-40 kcal/kg; un IMC 19,8-29 kg/m2, 30-32 kcal/kg; >29 kg/m2, 24-25 kcal/kg. Si el IMC >30 kg/m2 → la ingesta diaria se puede reducir en 300 calorías. La dieta debe contener un 40-50 % de carbohidratos (~180 g/d, con índice glucémico bajo), un 20-30 % de grasas (de las cuales <10 % saturadas) y un 30 % de proteínas (1,3 g/kg/d). Para evitar cetosis de ayuno, deben aportarse ≥1600 kcal/d. Las pacientes deben autocontrolar la glucemia (tras un entrenamiento adecuado). No existen pruebas de la utilidad de la HbA1c en la vigilancia de la diabetes gestacional tratada únicamente con dieta.
2. La actividad física adecuada a las posibilidades de la embarazada es uno de los cambios del estilo de vida recomendados (junto con la dieta, en muchas mujeres con diabetes gestacional puede constituir el suficiente manejo terapéutico). Recomendar la actividad aeróbica regular de intensidad moderada a todas las embarazadas con hiperglucemia (y también después del parto), si no hay contraindicaciones. Para realizar un mayor esfuerzo físico o entrenamiento de fuerza (de resistencia, anaeróbico), se debe consultar al ginecólogo.
3. Aplicar insulinoterapia intensiva (normalmente 4 inyecciones VSc de insulina en 24 h) con insulina humana de acción corta o con análogo de insulina de acción rápida antes de las comidas principales (en Argentina está autorizado solamente el análogo aspart de acción rápida, y en Chile el análogo aspart y lispro), y con insulina humana de acción intermedia (NPH), si la adhesión estricta a una dieta adecuada durante 5-7 días no permitió conseguir la normoglucemia. Criterios de control →más arriba. Las agencias de medicamentos no han aprobado para el uso durante el embarazo los análogos de insulina de acción prolongada, excepto la insulina detemir. Su uso puede considerarse en los EE. UU. y en la Latinoamérica (incluyendo Argentina y Chile) como análogo de insulina de acción prolongada en el modelo de inyecciones múltiples.
Los antidiabéticos orales están contraindicados, aunque se han publicado resultados de un estudio clínico que confirma la seguridad y la eficacia de metformina (en monoterapia o asociada a insulina) en embarazadas con diabetes gestacional. Según la ADA (2024), la metformina no debe utilizarse como fármaco de primera línea, debido a que atraviesa la placenta, y los datos relativos a su seguridad a largo plazo son inciertos (con el uso de metformina durante el embarazo se ha observado un riesgo de retraso del crecimiento fetal en relación con la edad gestacional, así como de hipertensión arterial y nefropatía). En la actualidad la metformina se admite en mujeres con síndrome del ovario poliquístico concomitante, pero debe discontinuarse hasta el final del 1.er trimestre.
En cada etapa del embarazo, también en caso de aparición tardía de manifestaciones generales de la diabetes (p. ej. en la semana 24-28), la diabetes debe tratarse de manera óptima para mantener los objetivos glucémicos, lo que es necesario para prevenir complicaciones en la embarazada y en el feto (p. ej. muerte intrauterina, defectos de desarrollo [es crucial el control de glucemia en las primeras 10 semanas del embarazo] o macrosomía [control de la glucemia en el 3.er trimestre]), así como en el recién nacido (hipoglucemia).
4. Tratamiento durante el parto: en pacientes tratadas con insulina es igual que en la diabetes pregestacional →Diabetes mellitus pregestacional. En las mujeres en las que se ha conseguido un control satisfactorio de la glucemia únicamente con la dieta, la insulina se administra durante el parto en caso de glucemia >7,2 mmol/l (130 mg/dl).
5. Actuación después del parto: interrumpir la insulinoterapia. Si la hiperglucemia persiste, determinar el tipo de diabetes: diabetes tipo 1 → continuar la insulinoterapia; diabetes tipo 2 no controlada con la dieta sola → continuar la insulinoterapia o iniciar metformina (varios estudios han demostrado un paso mínimo a la leche materna) y evaluar la respuesta hasta después de la lactancia, cuando podrá considerarse la administración de antidiabéticos orales.
FIGURAS
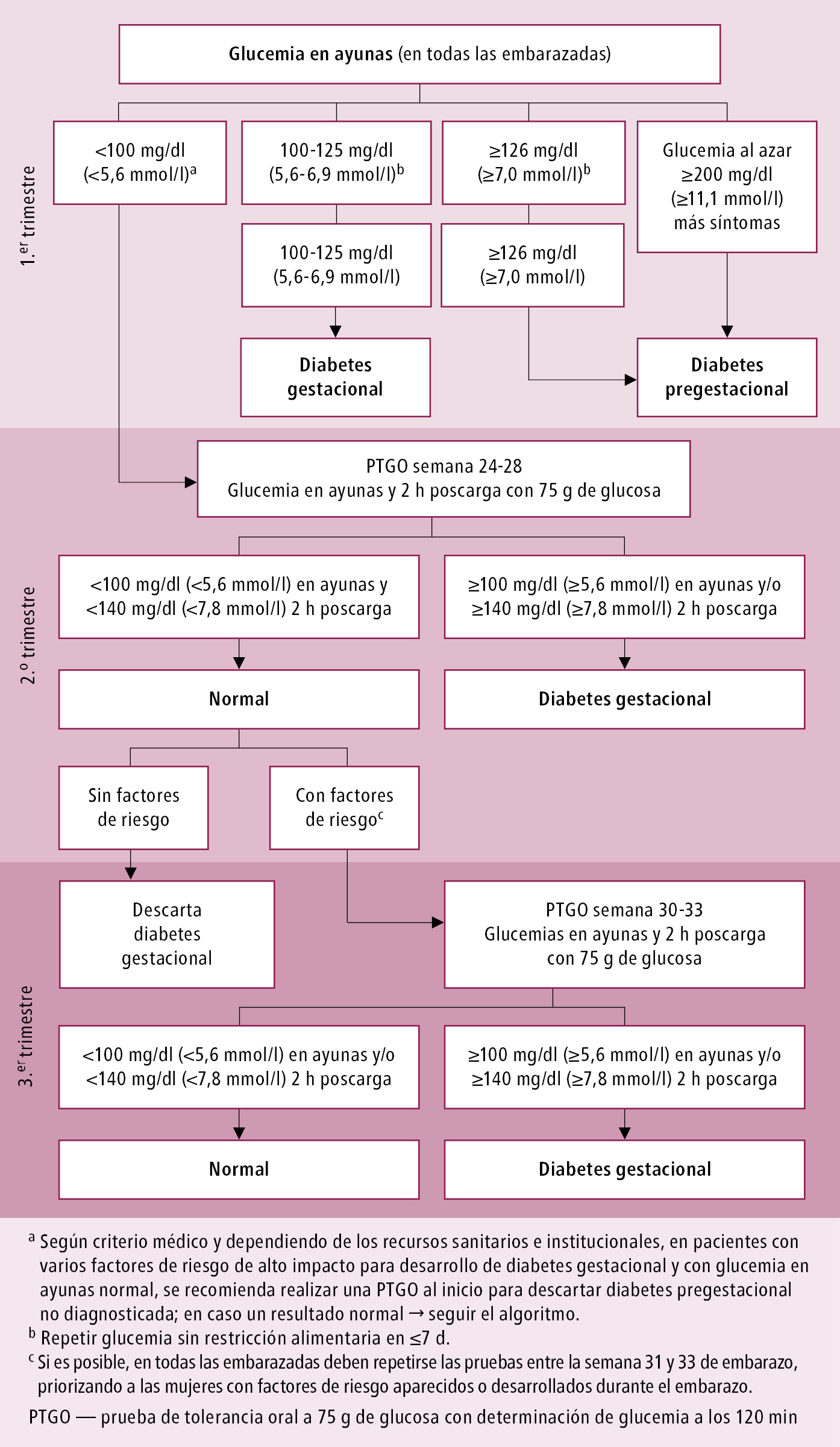
Fig. 14.2-1. Algoritmo diagnóstico de diabetes gestacional a partir de la ALAD 2016 (adaptado de la Guía Diabetes y Embarazo 2014 del MINSAL y adoptado por el MSAL), modificado
 Español
Español
 English
English
 українська
українська





