Definición y etiopatogeniaArriba
La enfermedad celíaca (enteropatía por gluten) es una enfermedad multiorgánica crónica de origen autoinmune que afecta a personas predispuestas genéticamente (con antígenos HLA-DQ2 y/o HLA-DQ8) por la ingesta de gluten (fracción proteica de los granos de trigo, centeno, cebada y cereales híbridos, p. ej. triticale) provocando afectación del intestino delgado. Bajo la acción del gluten se producen anticuerpos específicos (contra la gliadina [AGA], la transglutaminasa tisular 2 [anti-TG2], frente al endomisio [EMA] y contra péptidos deaminados de gliadina [anti-DGP]). Se produce una reacción inflamatoria autoinmune, que conduce a la atrofia de las vellosidades de la mucosa del intestino delgado. En los países occidentales la enfermedad celíaca se presenta en ~0,6 %, y los anticuerpos específicos se detectan en ~1 % de la población general. El riesgo de padecer la enfermedad es mayor en enfermos con diabetes tipo 1, enfermedades autoinmunes del hígado y/o tiroides, en personas con trisomía 21 (síndrome de Down), síndrome de Turner, síndrome de Williams, nefropatía IgA, deficiencia de IgA y en familiares de los enfermos afectados. Ni la duración de la lactancia materna ni el momento de la introducción del gluten en la dieta tienen efecto en la aparición de la enfermedad en personas predispuestas. La pérdida de la tolerancia al gluten puede ocurrir a cualquier edad, y los factores desencadenantes pueden ser p. ej. infecciones gastrointestinales, fármacos o cirugía.
CUADRO CLÍNICO E HISTORIA NATURALArriba
1. Síntomas y signos: son variados (en la actualidad generalmente predominan las manifestaciones extraintestinales):
1) del tracto digestivo: diarrea crónica (con pérdida de peso, a veces con dolor abdominal), meteorismo posprandial, desnutrición o disminución de peso, aftas orales recurrentes, síndrome del intestino irritable, pancreatitis recurrente de etiología incierta, más raramente dispepsia, dolor abdominal recurrente, estreñimiento
2) cutáneos: dermatitis herpetiforme (enfermedad de Duhring)
3) hematológicos: derivados de la presencia de anemia
4) del sistema motor: enfermedad metabólica ósea y osteoporosis precoz (en niños la enfermedad ósea suele ser asintomática y no se asocia a riesgo elevado de fracturas, sino a la presencia de trastornos de crecimiento), más raramente una artralgia crónica
5) del sistema nervioso: neuropatía periférica, con menor frecuencia cefalea recurrente o migraña, epilepsia o ataxia, "niebla mental"
6) del sistema urogenital: retardo en la maduración sexual (incluyendo el retraso de la menarquia), más raramente amenorrea, infertilidad (en ambos sexos)
7) otros: decoloración dental o hipoplasia del esmalte dental, trastornos del crecimiento, más raramente fatiga crónica.
2. Formas clínicas →tabla 4.12-1.
3. Historia natural: depende de la adhesión a la dieta sin gluten. La enfermedad celíaca no diagnosticada o no tratada conduce al desarrollo de complicaciones:
1) digestivas: cáncer de faringe, esófago o intestino delgado, enteropatía asociada a linfoma de células T (EATL)
2) hematológicas: linfoma no Hodgkin, hipoesplenismo
3) urogenitales: infertilidad, abortos habituales, parto prematuro, menopausia prematura
4) osteoarticulares: osteoporosis u osteomalacia.
DIAGNÓSTICOArriba
Se debe realizar la prueba de la enfermedad celíaca en los siguientes casos:
1) en adultos con síntomas, signos o resultados de exploraciones complementarias que indican trastornos de absorción
2) en familiares de 1.er grado de pacientes celíacos (si es posible, realizar estudios genéticos) con síntomas y signos o con resultados de exploraciones complementarias que indican la enfermedad celíaca
3) en personas con hipertransaminasemia de causa desconocida
4) como tamizaje en pacientes con diabetes tipo 1.
Considerar su realización en personas con síntomas y signos no indicativos de trastornos de la absorción que pueden presentarse en la enfermedad celíaca (→Cuadro clínico e historia natural) y en familiares asintomáticos de 1.er grado de pacientes celíacos.
El diagnóstico es fiable solo si ha sido precedido por una exposición lo suficientemente larga al gluten (si el paciente eliminó el gluten de la dieta antes de las pruebas diagnósticas, debe realizarse una prueba genética: la ausencia de los alelos HLA-DQ2 y -DQ8 descarta el diagnóstico, pero si están presentes se deben realizar pruebas serológicas con sobrecarga con gluten). La dosis y la duración de la exposición no han sido claramente definidas. Según las recomendaciones británicas: consumo diario de ≥1 comida con gluten (~10 g de gluten diarios, son 4 rebanadas de pan) durante ≥6 semanas. Datos más recientes indican que una exposición inferior puede ser suficiente (>3 g de gluten al día durante 2 semanas o 10 g de gluten al día durante 18 días). Según las recomendaciones del ACG, el enfermo debe consumir 3 g de gluten al día. En caso de intolerancia al gluten en la dieta después de 2 semanas, es necesario realizar una prueba serológica. Ante la positividad de este test: gastroscopia con toma de muestras para un estudio histológico. Si la tolerancia al gluten en la dieta es buena, continuar con la misma durante las siguientes 6 semanas, tras las cuales se realizará una prueba serológica, y en caso de resultado positivo: estudio morfológico. Algoritmo diagnóstico de la enfermedad celíaca en adultos según las guías del ACG →fig. 4.12-1.
Exploraciones complementarias
1. Pruebas de laboratorio:
1) anemia ferropénica (frecuente en adultos), con menor frecuencia megaloblástica
2) disminución de las concentraciones séricas de: hierro, ácido fólico, calcio, vitamina D, con poca frecuencia de la vitamina B12
3) hipoalbuminemia (por la pérdida intestinal de proteínas)
4) hipertransaminasemia (si la causa no está clara → exploraciones dirigidas hacia la enfermedad celíaca)
5) signos de hipoesplenismo en las pruebas de laboratorio (presencia de cuerpos de Howell-Jolly en los eritrocitos, trombocitosis).
2. Exámenes serológicos: autoanticuerpos contra la TG2 de clase IgA (IgA-TG2; en el diagnóstico de la enfermedad celíaca se prefiere un test serológico aislado, independientemente de la edad del enfermo), anticuerpos antiendomisio de clase IgA (IgA-EMA; la mayor especificidad; se determina como prueba confirmatoria, cuando están presentes IgA-TG2, pero a niveles bajos [<2 × LSN]). Simultáneamente debe determinarse la IgA total para descartar su deficiencia, en cuyo caso se deben determinar los anticuerpos de clase IgG: contra la transglutaminasa tisular 2 (IgG-TG2), o contra los péptidos deaminados de gliadina (IgG-DGP). También investigar otras enfermedades que puedan causar atrofia de las vellosidades (giardiasis, síndrome de sobrecrecimiento bacteriano del intestino delgado e inmunodeficiencia común variable).
Realizar como primer examen en el diagnóstico de la enfermedad celíaca, así como en caso de detectar atrofia de vellosidades en muestras intestinales de una persona en la que no se ha realizado una prueba serológica antes de la endoscopia (y que consume gluten).
Después de un período de tiempo corto (1-3 meses) de dieta sin gluten, los resultados de las pruebas serológicas (e histológicas) suelen seguir siendo anormales, pero un resultado negativo no descarta el diagnóstico → repetir la prueba serológica después de 1-3 meses de consumir 1-3 rebanadas de pan al día.
La enfermedad celíaca seronegativa (es decir, la enfermedad celíaca con atrofia de las vellosidades histológicamente confirmada, sin ninguna otra enfermedad que la justifique, sin anticuerpos IgA- e IgG-EMA, IgA- e IgG-TG2, IgA- e IgG-DGP, y con la presencia de HLA-DQ2 y/o HLA-DQ8) se da en un 2-15 % de los casos.
Tras una dieta sin gluten durante 6-12 meses, las pruebas serológicas son negativas en un 80 % de los enfermos, y después de 5 años de dieta en >90 %.
3. Pruebas genéticas: la presencia de HLA-DQ2 o HLA-DQ8 confiere predisposición genética. La determinación de HLA-DQ2 y HLA-DQ8 tiene una relevancia limitada para confirmar el diagnóstico. Está indicada en los siguientes casos:
1) si existen dudas diagnósticas (p. ej. serología negativa con atrofia de las vellosidades en el examen histológico de la mucosa del intestino delgado)
2) para excluir la enfermedad celíaca (además del riesgo de padecer esta enfermedad) en personas dentro del grupo de riesgo (p. ej. enfermos con diabetes tipo 1 o con trisomía 21)
3) en personas que siguen una dieta libre de gluten sin haberse sometido previamente a los exámenes apropiados
4) en personas con sospecha de enfermedad celíaca refractaria al tratamiento, en caso de dudas sobre el diagnóstico; un resultado negativo del examen genético prácticamente excluye el diagnóstico (valor predictivo negativo >99 %).
4. Endoscopia: reducción del número, aplanamiento o atrofia de los pliegues duodenales, bordes festoneados de los pliegues duodenales, aspecto en mosaico de la superficie mucosa con vasos sanguíneos visibles (normalmente no se ven). En ~1/3 de los enfermos, la imagen macroscópica duodenal es normal.
5. Examen histológico de la mucosa del intestino delgado: fundamental para el diagnóstico de la enfermedad celíaca. Debe realizarse en personas con resultado positivo de la serología y en aquellas que a pesar de un resultado negativo tienen alta probabilidad de padecer la enfermedad celíaca (es decir, cuando el cuadro clínico indica claramente esta enfermedad [p. ej. diarrea crónica con pérdida de peso o cuando hay síntomas digestivos y extradigestivos y un factor de riesgo: familiares de 1.er y 2.º grado con enfermedad celíaca, diabetes mellitus tipo 1, tiroiditis autoinmune, trisomía 21, síndrome de Turner]; permite diagnosticar la enfermedad celíaca seronegativa). Las muestras se toman del duodeno (1-2 biopsias de bulbo y ≥4 biopsias posbulbares). La lesión histológica característica es la presencia de atrofia de las vellosidades intestinales, acompañada de un aumento del recuento de los linfocitos intraepiteliales (LIE) y de hiperplasia de las criptas (tipo 3 según Marsh). El aumento del recuento de LIE sin atrofia de vellosidades (tipo 1 según Marsh) no es típico de la enfermedad celíaca (deben excluirse otras posibles causas, p. ej. la infección por H. pylori).
6. Densitometría: puede revelar disminución de la densidad mineral ósea (no realizar en niños).
Criterios diagnósticos
En niños, la biopsia intestinal no es necesaria para establecer un diagnóstico si el título de anticuerpos anti-TG2 es ≥10 × LSN, y se confirma la presencia de EMA en una segunda muestra de sangre. En adultos: serología positiva y presencia de cambios histopatológicos típicos (las guías de la ACG sugieren que en adultos con síntomas de enfermedad celíaca que no quieren o no pueden someterse a la endoscopia digestiva alta deben aplicarse los mismos criterios diagnósticos que en niños).
Diagnóstico diferencial
Diagnóstico diferencial de la enfermedad celíaca, alergia al trigo e hipersensibilidad al gluten no celíaca →tabla 4.12-2. Otras causas de enteropatías (atrofia de vellosidades intestinales) de etiología: inmune (inmunodeficiencia común variable, enteropatía autoinmune, sarcoidosis, linfoma de intestino delgado), infecciosa (giardiasis crónica, esprúe tropical, enfermedad de Whipple, SIBO, tuberculosis, enteropatía por VIH), yatrogénica (fármacos [olmesartán, azatioprina, ácido mefenámico, metotrexato, micofenolato de mofetilo], quimioterapia, enfermedad de injerto contra huésped, enteritis por radiación del intestino delgado), inflamatoria (enfermedad de Crohn, esprúe colágeno, enteritis eosinofílica del intestino delgado).
TratamientoArriba
1. Dieta libre de gluten: consiste en la eliminación de todos los productos de centeno, trigo, triticale y cebada (también de cerveza) de por vida. Los enfermos pueden consumir los productos de avena proveniente de cultivos certificados (no contaminados por otros granos), pero en estos casos requieren vigilancia clínica y serológica para detectar una posible intolerancia a la misma (afecta a pocos enfermos). Está indicada la consulta con un dietista para formar adecuadamente al paciente.
Productos permitidos: lácteos (leche líquida y en polvo, quesos, requesones, crema de leche), huevos; todas las carnes y embutidos (atención: el pan molido y la farina se añaden a algunos productos cárnicos como salchichas, paté, paté alemán), vísceras (hígado, pulmones, riñones); pescados; todas las frutas y verduras, nueces; arroz, maíz, soja, tapioca, trigo sarraceno; todas las grasas; azúcar; miel; condimentos, sal, pimienta; café; té, cacao; pan, tortas y postres preparados con productos sin gluten; y todos los productos marcados con el símbolo de una espiga tachada.
Productos prohibidos: preparados a base de trigo, centeno y/o cebada y avena proveniente de cultivos no certificados; panecillos, pan común, pan integral, pan crujiente; pastas comunes; farina, sémola de cebada, sémola de avena; cebada perlada, copos de avena; tortas, galletas, dulces que contienen gluten (es imprescindible leer cuidadosamente las etiquetas; el gluten puede encontrarse p. ej. en embutidos, incluidas las salchichas, y en bebidas edulcoradas con malta de cebada). Considerar la suplementación de hierro, ácido fólico, calcio, vitamina D y vitamina B12. En caso de una enfermedad celíaca potencial y la presencia de los síntomas posiblemente asociados a esta enfermedad, se debe proponerle al paciente que introduzca la dieta libre de gluten. Si este decide seguir consumiendo gluten, se debe valorar el estado de nutrición (y de crecimiento en niños) durante las visitas de control anuales. El estudio histológico de las muestras de mucosa duodenal debe realizarse cuando se presentan los síntomas y/o se produce un aumento de los niveles de anticuerpos.
2. Inmunosupresores (p. ej. glucocorticoides, azatioprina, ciclosporina): en la enfermedad celíaca refractaria al tratamiento, es decir, en caso de permanencia o recurrencia de los síntomas y signos (malabsorción) con atrofia de las vellosidades, a pesar de seguir una dieta estricta durante >12 meses).
3. Debido a que el riesgo de infección por neumococo es 2 veces más alto que en la población general, se sugiere que los pacientes con enfermedad celíaca se vacunen contra el neumococo.
VIGILANCIAArriba
La vigilancia periódica de la eficacia del tratamiento nutricional abarca la evaluación de la dieta y del estado nutricional. Una evidencia indirecta de la adhesión a una dieta libre de gluten es la ausencia de los anticuerpos presentes al inicio (anti-TG2, EMA o anti-DGP).
Tras diagnosticar una enfermedad celíaca se deben realizar pruebas bioquímicas (hemograma, hierro, ferritina, calcio, vitaminas B12 y D, ácido fólico, hormonas tiroideas, transaminasas) y una densitometría. Durante la primera visita de control (3-6 meses después del diagnóstico) está indicado realizar una evaluación clínica (si no se observa mejoría clínica se debe prestar especial atención a la adhesión a la dieta [incluida la presencia de las posibles fuentes ocultas de gluten] y a la posible presencia de otras enfermedades [→Diagnóstico diferencial]), la consulta dietética, el hemograma (como durante el diagnóstico) y la serología. Los anticuerpos IgA-TG2 son un indicador sustituto de reepitelización de la mucosa: después de 3 meses de dieta libre de gluten se observa una disminución importante de sus niveles y puede esperarse una normalización tras 18-24 de la dieta. La persistencia de un leve aumento de los niveles de anticuerpos es considerada un signo de la adhesión insuficiente a la dieta. En caso de déficit de IgA, se deben determinar los anticuerpos en clase IgG: TG2, EMA o DGP. Durante la segunda visita de control (~12 meses desde el diagnóstico) se debe repetir la serología y realizar las pruebas de laboratorio con resultados previamente anormales. Los siguientes controles deben realizarse cada 6-12 meses.
Se debe considerar una biopsia de control en los siguientes casos:
1) falta de mejoría o recidiva de los síntomas a pesar de seguir la dieta libre de gluten
2) para evaluar la reepitelización de la mucosa en los pacientes asintomáticos a los 2 años desde la implementación de la dieta libre de gluten.
En la enfermedad celíaca seronegativa, está indicado realizar una biopsia intestinal de control (pasados 12 meses desde la introducción de la dieta, o antes en casos graves): la mejoría clínica e histológica (está indicado comparar con las muestras iniciales) tras seguir la dieta sin gluten confirma el diagnóstico.
PERSPECTIVA LATINOAMERICANA
Recomendaciones argentinas para el diagnóstico y seguimiento de la enfermedad celíaca:
1) evaluación clínica y nutricional por un gastroenterólogo y nutricionista entrenados
2) derivación al médico de cabecera con suficiente información sobre diagnóstico y tratamiento
3) uso de serología para seguimiento, principalmente antitransglutaminasa tipo IgA (atTG IgA)
4) normalización de anticuerpos (12-24 meses); la persistencia de los mismos requiere consulta al gastroenterólogo
5) seguimiento serológico anual con a-tTG IgA; en casos especiales seguimiento más detallado
6) pruebas serológicas cada 2-3 años en grupos de riesgo asintomáticos
7) consumo exclusivo de alimentos libres de gluten autorizados y listados por la Administración Nacional de Medicamentos, Alimentos y Tecnología Médica (ANMAT)
TABLAS Y FIGURAS
Formas clínicas de la enfermedad celíaca
|
Forma
|
Manifestaciones clínicas
|
EMA/TGA
|
Imagen histológica de la mucosa del intestino delgado
|
|
Clásica
|
Predominan los síntomas digestivos
|
+
|
Atrofia de las vellosidades
|
|
Atípica
|
Predominan los síntomas extraintestinales. Los digestivos se manifiestan débilmente
|
+
|
Atrofia de las vellosidades
|
|
Subclínica
|
Curso asintomático
|
+
|
Atrofia de las vellosidades
|
|
Potencial
|
Curso asintomático o sintomático
|
+
|
Mucosa normal con dieta con gluten; en el futuro puede desarrollarse enteropatía por gluten
|
|
EMA — autoanticuerpos antiendomisio, TGA — antitransglutaminasa tisular
|
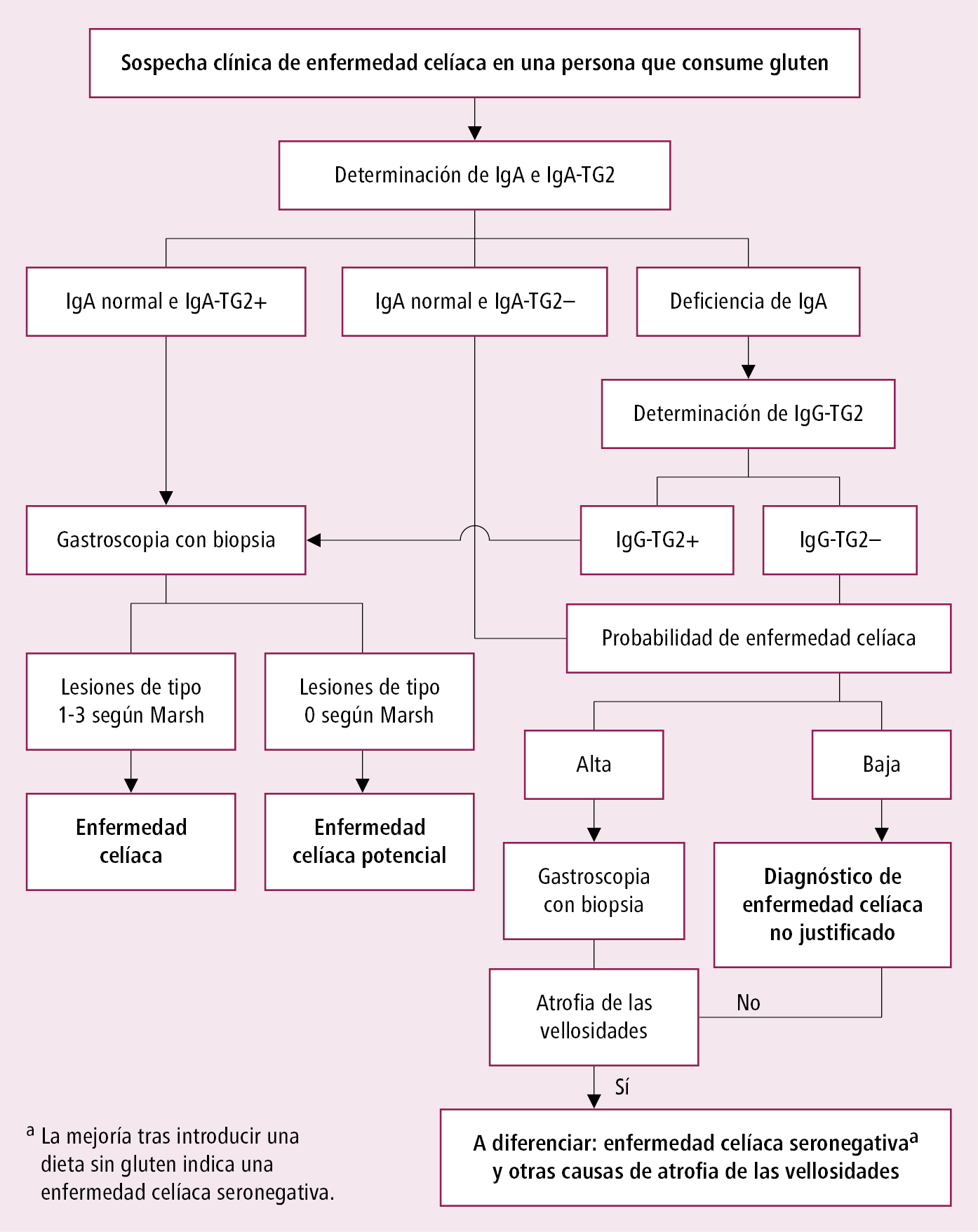
Fig. 4.12-1. Algoritmo diagnóstico de la enfermedad celíaca en adultos (a partir de las guías de la ACG 2023, modificado)
Diagnóstico diferencial de la enfermedad celíaca, alergia al trigo e hipersensibilidad al gluten no celíaca
|
|
Enfermedad celíaca
|
Alergia al trigo
|
Hipersensibilidad no celíaca al gluten
|
|
Patogenia
|
Autoinmune
|
Alérgica
|
No autoinmune, no alérgica
|
|
Prevalencia en la población
|
1 %
|
0,4-4 %
|
6 %
|
|
Manifestaciones clínicas
|
– Dolor abdominal, diarrea, falta de aumento de peso
– Anemia, hipoplasia del esmalte de los dientes permanentes, osteoporosis
– Posible evolución asintomática
|
– Dolor abdominal cólico, vómitos, náuseas
– Rinitis, urticaria, asma ("asma de panadero"), anafilaxia dependiente del trigo inducida por el ejercicio
|
– Manifestaciones similares a los de la enfermedad celíaca y/o la alergia al trigo
– Trastornos de conducta, fatiga crónica, artralgia, mialgia, entumecimiento de las extremidades inferiores
|
|
Anticuerpos (TG2, EMA)
|
+
|
–
|
–a
|
|
Biopsia de duodeno
|
Atrofia de las vellosidades
|
Normal
|
Normala
|
|
Pruebas cutáneas, IgE alérgeno-específico
|
–
|
+
|
–a
|
|
Tratamiento
|
Dieta estricta sin gluten
|
Eliminación del trigo
|
Dieta sin gluten; se pueden tolerar pequeñas cantidades de gluten
|
|
a No hay marcadores de la enfermedad. El diagnóstico se realiza por exclusión de la enfermedad celíaca y de la alergia al trigo.
EMA — anticuerpos antiendomisio, TG2 — anticuerpos contra la transglutaminasa 2 (tisular)
|
 Español
Español
 English
English
 українська
українська





