Descripción de la prueba y evaluación de los parámetros
1. Debido a la posibilidad de que se presenten complicaciones, la prueba se realiza en presencia de un médico y en una sala equipada para prestar la asistencia necesaria en caso de una emergencia cardíaca.
2. Colocación de los electrodos:
1) derivaciones precordiales V1-V6, igual que en el ECG estándar
2) derivaciones de miembros:
a) del hombro izquierdo: en el hueco subclavicular izquierdo, medial a la inserción del músculo deltoides
b) del hombro derecho: en el hueco subclavicular derecho, medial a la inserción del músculo deltoides
c) de la pierna izquierda: en línea axilar anterior izquierda, a media distancia entre el arco costal y la cresta ilíaca
d) de la pierna derecha: debajo del arco costal derecho.
3. Parámetros vigilados durante la prueba:
1) ECG: monitorización continua, registro de ECG cada minuto, después de finalizar la prueba en los siguientes minutos durante el descanso: 1.º, 3.º, 6.º y 9.º
2) presión arterial: medición cada 3 min durante el esfuerzo y durante la observación al finalizar el esfuerzo.
4. Protocolo de la prueba:
1) En una bicicleta ergométrica: iniciar con una carga de 50 W. En pacientes con enfermedad coronaria conocida o con baja condición física iniciar con 25 W. Aumentar la carga cada 3 min en 25 W.
2) En cinta rodante: se dispone de diferentes protocolos de carga que se diferencian por la velocidad y ángulo de inclinación de la cinta. Se usa con mayor frecuencia el protocolo de Bruce →tabla 28.1-1. En personas mayores y en enfermos con insuficiencia cardíaca o con hipertensión arterial está indicado el empleo de un protocolo más suave (pequeños incrementos de la carga a intervalos de 1-2 min), que permite la prolongación del tiempo de la prueba hasta 8-12 min. Está indicado un breve calentamiento antes de iniciar la prueba.
La carga de esfuerzo se puede ir incrementando hasta obtener la frecuencia cardíaca máxima (orientativamente 220 – edad del paciente) o hasta que se presenten síntomas que obliguen a finalizar la prueba (prueba de esfuerzo máxima limitada por síntomas), o hasta obtener un 85-90 % de la frecuencia cardíaca máxima (prueba de esfuerzo submáxima).
La prueba debe ser interrumpida inmediatamente antes de alcanzar la frecuencia cardíaca prevista, siempre que el paciente lo pida y en caso de que se presenten: disminución de la presión arterial sistólica >10 mm Hg (en relación con el valor inicial) y otros síntomas de isquemia (dolor anginoso independientemente de su intensidad, depresión del segmento ST indicativa de un resultado de la prueba de esfuerzo positivo o dudoso); dolor anginoso; mareos o presíncope; cianosis o palidez cutánea; taquicardia ventricular sostenida; bloqueo AV de 2.º o 3.er grado, elevación de los segmentos ST en derivaciones con ausencia de ondas Q o complejos QS anormales (a excepción de V1, aVL y aVR); dificultad en la monitorización del ECG y de la presión arterial.
Indicaciones relativas para la interrupción de la prueba: disminución de la presión sistólica en >10 mm Hg (en relación con el valor inicial), sin otros síntomas de isquemia; aumento de la presión sistólica >250 mm Hg y de la presión diastólica >115 mm Hg; dolor torácico en aumento (sin características de angina de pecho); depresión de segmentos ST >2 mm; extrasístoles ventriculares multiformes; taquicardia ventricular no sostenida, bradiarritmia; bloqueo de rama del haz de His difícil de diferenciar de la taquicardia ventricular.
Contraindicaciones
1. Absolutas: infarto agudo de miocardio (los primeros 2 días), enfermedad coronaria inestable no controlada con el tratamiento farmacológico, trastornos del ritmo cardíaco sintomáticos, estenosis aórtica grave sintomática, insuficiencia cardíaca descompensada, embolismo pulmonar reciente o infarto pulmonar, endocarditis, pericarditis o miocarditis aguda, disección aórtica aguda, incapacidad física por parte del paciente para realizar la prueba de esfuerzo.
2. Relativas: estenosis del tronco de la arteria coronaria izquierda, estenosis aórtica moderada o grave con síntomas no claramente relacionados con la estenosis, miocardiopatía hipertrófica con elevado gradiente de presión en reposo, hipertensión arterial sistólica o diastólica (≥200/110 mm Hg), taquiarritmia y bradiarritmia, bloqueo AV adquirido de alto grado, ACV o AIT reciente, trastornos electrolíticos, anemia grave, hipertiroidismo.
Preparación del paciente
1. Se debe informar al paciente de que:
1) no coma ni fume las 3 h previas a la prueba
2) no realice esfuerzos físicos intensos durante 12 h antes de la prueba.
2. Se han de interrumpir, dentro de lo posible, los medicamentos que puedan dificultar la interpretación de la prueba (sobre todo β-bloqueantes) si el objetivo de la prueba es la confirmación o exclusión de la presencia de cardiopatía isquémica. El estudio con fines pronósticos en pacientes ya diagnosticados de enfermedad coronaria se realiza sin que se interrumpa la medicación.
3. Se debe realizar una anamnesis y examen físico, además de un ECG estándar, para asegurarse de que no hay contraindicaciones para la realización de la prueba.
Interpretación del resultado
1. Criterios de resultado positivo (métodos de medición del desplazamiento del segmento ST →fig. 28.1-1):
1) depresión horizontal u oblicua hacia abajo de los segmentos ST ≥1 mm
2) elevación de los segmentos ST ≥1 mm en derivaciones con ausencia de ondas Q o complejos QS anormales (no se aplica a V1, aVL y aVR). La elevación del segmento ST con presencia de una onda Q anormal tras un infarto de miocardio puede indicar alteraciones de la contractilidad del ventrículo izquierdo o de una isquemia reversible en la zona del infarto.
Resultado dudoso: depresión oblicua hacia arriba del segmento ST ≥1 mm a una distancia de 60-80 ms del punto J.
En pacientes con depresión del segmento ST ya en el registro en reposo la medición de la depresión en el ECG de esfuerzo se debe realizar en referencia a la posición de salida del segmento ST y no en referencia al segmento PR. En cambio, en pacientes con elevación del segmento ST en el ECG de reposo, el punto de referencia es el segmento PR y no el desplazamiento inicial de ST.
El bloqueo de rama derecha del haz de His no influye en la interpretación del ECG de esfuerzo a excepción de las derivaciones V1-V3 (la depresión del segmento ST en estas derivaciones no tiene valor diagnóstico). En cambio, el bloqueo de la rama izquierda, igual que el síndrome de preexcitación, no permite una interpretación fiable del resultado de la prueba de esfuerzo.
2. Causas de falsos resultados en comparación con la coronariografía:
1) falso positivo: isquemia miocárdica por causas distintas a la estenosis coronaria →Cardiopatía isquémica, síndrome de prolapso de la válvula mitral, anemia, hipotiroidismo, tratamiento con glucósidos digitálicos, hipopotasemia, depresión de los segmentos ST en el ECG de reposo de distintos orígenes
2) falso negativo: insuficiente intensidad del esfuerzo físico, lesiones limitadas a una arteria coronaria, hemibloqueo izquierdo anterior, hipertrofia ventricular derecha, influencia de medicamentos (p. ej. β-bloqueantes, derivados de fenotiazina).
Complicaciones
Hipotensión, síncope, alteraciones del ritmo, insuficiencia cardíaca, síndrome coronario agudo. Pueden presentarse durante el esfuerzo o después de su finalización.
TABLAS Y FIGURAS
Ergometría en cinta rodante según protocolo de Bruce
|
Etapa del esfuerzo
|
Velocidad de la cinta (km/h)
|
Inclinación (%)
|
Tiempo (min)
|
Carga (MET)
|
|
1
|
2,7
|
10
|
3
|
5
|
|
2
|
4,0
|
12
|
3
|
7
|
|
3
|
5,5
|
14
|
3
|
10
|
|
4
|
6,8
|
16
|
3
|
13
|
|
5
|
8,0
|
18
|
3
|
15
|
|
1 MET (unidad metabólica) = el consumo de oxígeno en reposo de 3,5 ml/kg/min
|
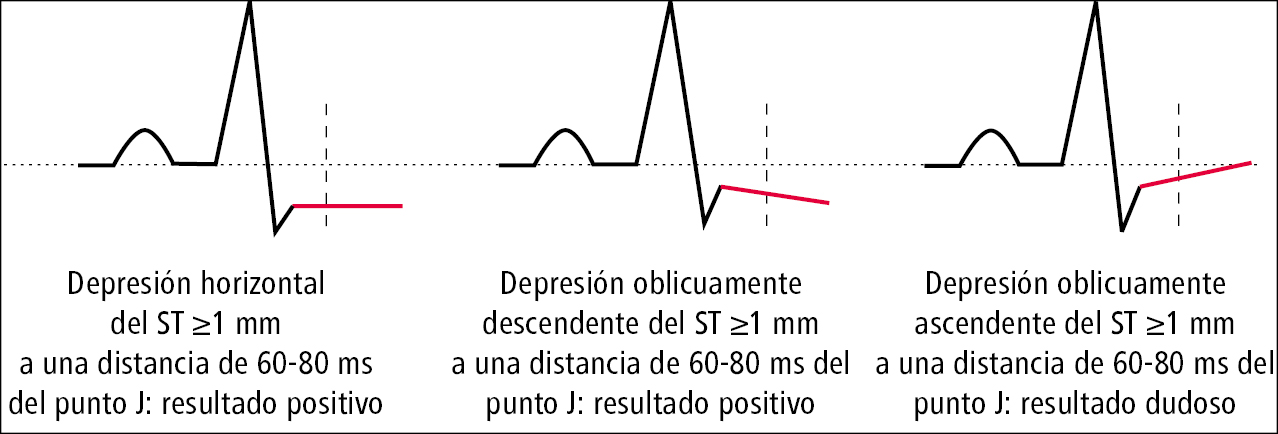
Fig. 28.1-1. Métodos de medición del desplazamiento del segmento ST en el ECG de esfuerzo
 Español
Español
 English
English
 українська
українська





