Definición y etiopatogeniaArriba
Los síndromes dolorosos de la columna engloban el dolor o el malestar en la zona de la espalda, p. ej. una sensación de tensión muscular o rigidez. Pueden afectar al segmento cervical (cervicalgia, ~15 %), torácico o lumbar (lumbalgia, ~80 %) y extenderse a lo largo de uno o ambos miembros superiores (braquialgia), al tronco (nervios intercostales) o a lo largo de uno o ambos miembros inferiores (meralgia o ciática).
Según la duración, el dolor de columna se clasifica en agudo (<4 semanas), subagudo (entre 4 semanas y 3 meses) y crónico (>3 meses). Se define como recurrencia a un nuevo episodio de dolor después de un período de remisión de 6 meses (no se debe confundir con la agudización del dolor crónico).
Dolor inespecífico: 90 % de los casos, no es posible detectar las causas mediante pruebas de imagen, aunque sí pueden revelar lesiones comunes, que normalmente son una manifestación del envejecimiento natural de la columna (estrechamiento del espacio intervertebral, deshidratación discal, protrusión discal, espondilolistesis, osteofitos, etc.).
Dolor específico: 10 % de los casos →tabla 17.23-1; puede originarse en:
1) los discos intervertebrales (dolor discogénico; fisura y desgarro del anillo fibroso, degeneración del disco intervertebral),
2) las articulaciones intervertebrales y sacroilíacas (cambios degenerativos, artritis, p. ej. en el curso de espondiloartritis, espondilitis anquilosante, AR y otras enfermedades, hipermovilidad, sobrecarga de la articulación debido a una disposición anómala de las superficies articulares, p. ej. debido a trastornos de la marcha o una asimetría en la fuerza muscular de la espalda y la cintura pélvica),
3) los nervios espinales y en sus raíces debido a su compresión (hernia del núcleo pulposo, estenosis espinal),
4) los músculos y las fascias de la espalda,
5) el aparato cápsulo-ligamentoso-fascial de la pelvis.
Cuadro clínico e historia naturalArriba
1. El dolor inespecífico se limita a la línea medial o sus alrededores en la zona del cuello o la espalda, es decir, tiene carácter axial. No hay componente irradiado (extensión a zonas del cuerpo alejadas de la columna) ni radicular (neuralgia). Normalmente remite en varios días y la mayoría de los enfermos no acuden al médico. Sin embargo, la mayoría sufren recurrencias. En un 10-15 % de las personas, el dolor agudo se transforma en dolor crónico con el tiempo. Factores de riesgo para desarrollar dolor crónico: baja por enfermedad prolongada a causa del dolor de columna (normalmente >4-12 semanas), problemas psicosociales, estado de ánimo depresivo/depresión, antecedentes de dolor de columna, dolor muy intenso combinado con una gran discapacidad y trastornos en el funcionamiento diario, falta de empleo permanente, períodos breves de empleo, trabajo duro.
El dolor crónico suele estar acompañado por una discapacidad física y limitaciones en la vida cotidiana y la actividad profesional.
2. El dolor específico puede tener un carácter únicamente axial o estar acompañado por los siguientes problemas: dolor irradiado (sobre todo radicular), alteraciones neurológicas (parálisis de miembros superiores y/o inferiores, trastornos de los esfínteres de la uretra y el ano), problemas para caminar (claudicación neurógena), síntomas de compresión medular (mielopatía), síntomas generales (p. ej. fiebre).
Artrosis de columna: la actividad física induce o intensifica el dolor, mientras que el descanso lo reduce o provoca su remisión al descargar la columna:
1) dolor discogénico: normalmente axial, a lo largo del plano medial, sin componente irradiado
2) dolor de articulación intervertebral: suele localizarse de forma asimétrica (lateralmente al eje de la columna); en las articulaciones del segmento cervical se ubica en la zona de la escápula o el hombro; en las articulaciones del segmento lumbar, sobre la cresta ilíaca o en el glúteo
3) neuralgia: dolor irradiado, que puede extenderse a lo largo de los dermatomas (→fig. 1.38-1) de la columna o afectar únicamente a las extremidades. En muchos enfermos, el dolor se reduce durante el movimiento y se intensifica en reposo o en una posición concreta. La neuralgia puede ir acompañada de:
a) trastornos sensitivos: reducción de la sensibilidad superficial (hipoestesia), que los enfermos suelen denominar "parálisis", y parestesia que los enfermos suelen describir como hormigueo, adormecimiento, entumecimiento, agujas clavadas, etc.
b) debilidad de los músculos de las extremidades (paresia, parálisis) y de los reflejos tendinosos.
La braquialgia parestésica se manifiesta como pérdida de fuerza y/o precisión de los movimientos del brazo, p. ej. los enfermos escriben de forma torpe, les cuesta abrochar botones o se les caen objetos de las manos. La meralgia parestésica se manifiesta por una incapacidad para enderezar la articulación de la rodilla y dificultad para levantarse.
La ciática paralizante puede afectar a los extensores de los pies (pie caído durante la marcha, tropiezos con obstáculos en un terreno plano, incapacidad de sostener el peso corporal sobre el talón y andar sobre los talones; con parálisis total, el pie está totalmente caído) o a los flexores de los pies (el enfermo no puede apoyar los dedos de los pies al caminar ni permanecer de pie y/o sostener el peso corporal sobre los dedos de los pies).
El primer ataque de neuralgia remite en la mayoría de los enfermos, muchas veces sin tratamiento, aunque su causa sea una hernia del núcleo pulposo o un secuestro. El dolor puede remitir después de varios días o meses. Cuanto más dure, menor es la probabilidad de que remita de forma espontánea. Si la neuralgia remite por completo, la siguiente crisis puede estar provocada por una hernia del núcleo pulposo de otro disco intervertebral. Incluso las hernias masivas del núcleo pulposo pueden remitir en unas semanas o meses. La neuralgia puede experimentar una remisión completa, aunque la hernia del núcleo pulposo siga siendo visible en la RMN o la TC.
La parálisis (neuralgia parestésica) puede remitir parcialmente e incluso totalmente, sobre todo si es incompleta. Generalmente, la parálisis total no remite ni siquiera después de una intervención quirúrgica. A menudo los síntomas remiten por completo, pero la parálisis se mantiene o remite solo parcialmente. Es muy frecuente que, cuando aparecen las parálisis, el dolor remita, lo cual reduce la vigilancia del enfermo y el médico.
Síndrome de cola de caballo: consecuencia de la compresión de las raíces de muchos nervios medulares en el segmento lumbar del canal vertebral. Los síntomas se suelen desarrollar de forma brusca. Normalmente, la debilidad de los músculos de los miembros inferiores es más generalizada y no se limita a los extensores o flexores del pie. El paciente puede acabar perdiendo la capacidad de caminar y levantarse. Además de las piernas, en los trastornos sensitivos pueden verse afectadas la zona del ano y el periné. Es posible que los esfínteres exteriores de la vejiga y el ano sufran una parálisis. En los casos con hernia del núcleo pulposo, las parálisis musculares pueden ser importantes. Sin intervención quirúrgica, su remisión es escasa.
Estenosis espinal cervical: puede provocar la debilitación de los miembros superiores e inferiores (tetraparesia). El enfermo pierde lenta y progresivamente los movimientos precisos de las manos, y después la fuerza y la capacidad de los miembros superiores e inferiores. La paresia en las extremidades superiores suele ser flácida, y en las inferiores, espástica. Si la médula espinal sufre compresión por encima de la vértebra C4, la paresia de los miembros superiores también es espástica.
Estenosis espinal lumbar: suele afectar a personas de edad avanzada. Su síntoma principal es una claudicación neurógena (problemas para caminar causados por una debilidad de los miembros inferiores que se intensifica a medida que se recorre más distancia, hasta que se pierde por completo la fuerza y el control de las extremidades). La debilidad de piernas durante la marcha está acompañada por trastornos sensitivos progresivos en los miembros inferiores (parestesia) y, a menudo, por una sensación de malestar y pesadez en el sacro (con menos frecuencia, dolor de sacro). Los pacientes suelen describir estas sensaciones en las piernas al caminar como hormigueo, entumecimiento, piernas pesadas, piernas extrañas o piernas de goma. En algunos enfermos, la marcha puede desencadenar ciática. Los enfermos con estenosis medular y claudicación neurógena en reposo no suelen presentar una fuerza muscular reducida en los miembros inferiores ni dolor de sacro o ciática. Sin embargo, pueden sufrir parestesias permanentes, normalmente en los pies. Las parestesias en los miembros inferiores o el dolor o malestar en el sacro se intensifican al estar de pie en una posición neutral y tumbarse boca arriba, de ahí que los enfermos con estenosis medular no toleren esas posiciones. Esto se debe a que el segmento lumbar de la columna está dispuesto en posición lordótica, lo cual reduce aún más la luz del canal vertebral. La flexión de la columna hacia delante y la reducción de la lordosis natural ensanchan la luz del canal vertebral y los agujeros intervertebrales, por eso los enfermos adoptan de forma involuntaria una postura corporal encorvada que elimina la lordosis lumbar fisiológica. También pueden ir en bicicleta durante mucho tiempo y les resulta más fácil subir escaleras (cuando tienen el tronco inclinado hacia delante) que bajarlas (cuando aumenta la lordosis). Los signos clínicos de la estenosis se desarrollan lentamente y al principio son imperceptibles. Los síntomas pueden manifestarse de forma repentina en caso de sufrir una pequeña hernia del núcleo pulposo. Una estenosis considerable acorta significativamente la distancia de la marcha o genera una pérdida absoluta de la capacidad de andar; a menudo requiere una intervención quirúrgica.
Artritis sacroilíaca: el dolor suele afectar a la zona del glúteo, con frecuencia de manera axial (en el sacro), a la ingle e incluso al miembro inferior asemejándose a la ciática. Si existe un proceso degenerativo o una artritis subyacente en el curso de una enfermedad sistémica (espondilitis anquilosante, artritis psoriásica, AR), tiene carácter crónico con períodos de agudizaciones y remisiones. En el resto de los casos, remite de forma espontánea o tras el tratamiento.
Dolor miofascial: puede ser local, casi puntual; el paciente es capaz de localizarlo y señalarlo con precisión, y puede irradiarse, pero no a lo largo de los dermatomas como el dolor radicular. Puede durar un instante, horas o varios días.
Fractura osteoporótica: a menudo cursa sin dolor. Cuando el enfermo sufre dolor, suele ser agudo y axial. Normalmente, aparece después de una sobrecarga de columna (inclinación o rotación del tronco) o después de un pequeño traumatismo (caída desde la altura del propio cuerpo). Si ocurriera una compresión de algunos nervios, puede irradiarse. El dolor agudo después de una fractura reciente se mantiene hasta que se cure parcial o totalmente, lo cual puede durar varias semanas. Las fracturas osteoporóticas suelen afectar a los segmentos dorsal y lumbar de la columna. El dolor del segmento torácico puede irradiar al tórax o al abdomen y llegar hasta la línea media anterior. El dolor del segmento lumbar puede irradiarse a los glúteos, las ingles o a lo largo de los miembros inferiores. En raras ocasiones, las fracturas osteoporóticas generan la formación de un fragmento libre de la parte posterior del cuerpo vertebral, que puede penetrar en el canal vertebral y oprimir la médula espinal o la cola de caballo y causar así una parálisis. Las fracturas recientes pueden ocurrir al lado de las fracturas antiguas ya cicatrizadas. Múltiples fracturas de las vértebras torácicas provocan una deformidad cifótica excesiva de la columna, deformidad torácica y reducción de la capacidad vital pulmonar. Las fracturas de las vértebras lumbares dan lugar a la pérdida de la lordosis fisiológica. Si son numerosas, acaban reduciendo la estatura. La discapacidad motora causada por la limitación de la movilidad y la capacidad física, y el reposo en cama provocado por el dolor de columna, incrementan la morbilidad y la mortalidad entre estos enfermos.
Neoplasia: el dolor suele ser axial, constante e intenso en movimiento, pero no remite en reposo. Es característico el dolor nocturno, cuya intensidad crece progresivamente. Cuando las raíces nerviosas sufren compresión o infiltración tumoral, aparece la neuralgia, y cuando las raíces o la médula espinal experimentan una gran compresión, el enfermo sufre paresia y parálisis de extremidades (en el segmento cervical, en las cuatro; por debajo, en las inferiores). El dolor y las alteraciones neurológicas se pueden desarrollar progresivamente, o de forma brusca como consecuencia de la fractura repentina de una vértebra debilitada por una infiltración tumoral.
Espondilodiscitis: el dolor tiene una intensidad constante y remite ligeramente en reposo. Al principio está acompañado por síntomas generales de infección (fiebre). El dolor tiene carácter axial siempre y cuando no haya un derrame inflamatorio, un tejido de granulación inflamatorio o pus que compriman las raíces nerviosas o la médula espinal.
DiagnósticoArriba
Si las personas con dolor agudo de columna no presentan factores que indiquen una causa específica del dolor (señales de alarma →tabla 17.23-2), se establece el diagnóstico de dolor de columna inespecífico. En estas situaciones, no es necesario realizar pruebas de imagen de la columna.
La aparición de señales de alarma puede apuntar a un dolor de columna específico, por lo que sería necesario profundizar en el diagnóstico. El único tipo de dolor específico que no requiere realizar pruebas diagnósticas adicionales es la neuralgia sin parálisis. En el resto de situaciones, se deben realizar pruebas de imagen (radiografía, RMN o TC) de la columna. La radiografía suele revelar alteraciones que pueden ser una expresión del envejecimiento natural de la columna, sin que estén relacionadas con los síntomas. Además, tiene una sensibilidad baja a la hora de diagnosticar tumores e infecciones. La TC muestra anomalías y fracturas vertebrales. La RMN ofrece una buena imagen de la médula espinal (cono medular incluido), los nervios medulares y sus raíces, y los discos intervertebrales. Se recomienda cuando se sospeche un tumor o una infección.
En caso de sospechar una etiología inflamatoria, infecciosa o neoplásica, se debe determinar la concentración de la proteína C-reactiva en suero o la VHS.
TratamientoArriba
Dolor agudo de columna inespecífico
Si no se presentan señales de alarma, se debe diagnosticar el dolor de columna inespecífico e iniciar el tratamiento conservador. En caso de observar algunas señales de alarma, p. ej. síntomas radiculares (ciática o braquialgia) sin alteraciones neurológicas, el médico de cabecera debe iniciar un tratamiento conservador sin consultar previamente con el especialista. No obstante, si la ciática se acompaña de paresia, es necesario derivar al enfermo al especialista.
En las recidivas del dolor agudo de columna hay que evaluar la presencia de señales de alarma. Si no se observan → se puede implementar el mismo tratamiento conservador previo. Si las recidivas son cada vez más frecuentes y limitan significativamente la actividad diaria (laboral incluida), se deben tener en cuenta aquellos factores psicosociales del enfermo que favorezcan el dolor recurrente y aumenten el riesgo de que pase de agudo a crónico. La presencia de estos factores supone una indicación para implementar una terapia cognitivo-conductual.
1. Educación del paciente: tranquilizar al paciente, explicándole que la mayoría de los dolores de columna no se deben a ninguna enfermedad grave de base, que las lesiones reveladas por las pruebas de imagen de la columna suelen ser la expresión de su envejecimiento natural, no de ninguna enfermedad y que no corre riesgo de sufrir una discapacidad prolongada. Advertir sobre la posibilidad de recurrencias del dolor de columna.
2. Actividad física: la limitación de la actividad física y el reposo en cama, si fueran necesarios, deben durar lo menos posible. Siempre que sea posible, recomendar mantener la actividad física (laboral incluida), realizar ejercicios físicos con frecuencia según las instrucciones del fisioterapeuta y practicar deporte no competitivo, p. ej. natación. El enfermo debe mantener la columna en una posición adecuada al cargar pesos, inclinarse y sentarse. Se emplean distintos tipos de ejercicios de eficacia similar. Unos son para incrementar la fuerza y la resistencia de los músculos (sobre todo los paraespinales), estirar los músculos y mejorar la flexibilidad de la columna y el tronco, y otros consisten en flexionar o estirar la columna. En las personas mayores con riesgo de sufrir caídas, se deben implementar ejercicios de equilibrio y para mantener una postura corporal adecuada. El paciente debe realizar los ejercicios con regularidad, excepto en aquellos períodos de intensificación de los síntomas que lo impidan. Una actividad física adecuada reduce el riesgo de que el dolor se convierta en crónico.
3. Otros métodos fisioterapéuticos: compresas calientes, terapia manual y acupuntura (pueden tener efectos beneficiosos). No se han demostrado las ventajas de las compresas frías, la tracción, los corsés ni del yoga.
4. Tratamiento farmacológico: en situaciones de dolor agudo, se deben administrar fármacos durante poco tiempo (2-4 semanas); reducir la dosis o interrumpir el tratamiento cuando los síntomas se reduzcan a un nivel aceptable para el enfermo o remitan. Fármacos básicos:
1) analgésicos: los antinflamatorios son los medicamentos de elección (AINE →tabla 17.12-1); en caso de contraindicaciones, se puede usar paracetamol, pero su eficacia es menor; el tramadol y los demás opioides se deben reservar a los enfermos con un dolor intenso en los que otros fármacos no resulten eficaces o estén contraindicados
2) tratamiento específico: miorrelajantes no benzodiazepínicos (p. ej. metocarbamol, baclofeno, tizanidina); se pueden añadir en caso de que los AINE no resulten eficaces. No hay datos que confirmen el beneficio clínico de administrar antidepresivos, glucocorticoides sistémicos o antiepilépticos. Si después de 4 semanas el tratamiento farmacológico no resultara eficaz, se debe volver a examinar la presencia de señales de alarma.
Dolor crónico de columna inespecífico
Los tratamientos son similares a los del dolor agudo. Sin embargo, el tratamiento farmacológico es menos importante en este caso y se debe limitar a las agudizaciones del dolor. Se debe poner un mayor énfasis en la educación y el tratamiento no farmacológico, sobre todo en que el paciente mantenga una postura corporal adecuada y realice ejercicio físico. Debido al mayor impacto de los factores psicológicos y socioeconómicos en el desarrollo del dolor crónico, en algunas situaciones se debe considerar la administración de antidepresivos que modulen la sensación de dolor.
TABLAS Y FIGURAS
Principales causas del dolor específico de columna
|
Más graves (<1 % de los casos de dolor de columna)
|
|
1) Neoplasia: generalmente metástasis de cáncer de mama, cáncer de próstata, cáncer de pulmón y mieloma múltiple
2) Absceso epidural espinal: los factores de riesgo son las infecciones generales, una punción reciente del canal vertebral, un catéter en el espacio epidural, el consumo de drogas intravenosas, otras infecciones paraespinales de los tejidos blandos o bacteriemia, y la inmunodeficiencia
3) Osteomielitis: los factores de riesgo son la bacteriemia, la inmunodeficiencia y el consumo de drogas por vía intravenosa
|
|
Otras
|
|
1) Compresión de raíces y/o nervios medulares: en el segmento lumbar suele ubicarse en L5/S1 y L4/L5, con menos frecuencia en L3/L4 y L2/L3, mientras que en el segmento cervical se suele localizar en C5/C6 y C6/C7. Está causada por una protrusión del disco intervertebral (hernia del núcleo pulposo) o por lesiones proliferativas de las articulaciones intervertebrales y las vértebras
2) Estenosis espinal: provocada por la intrusión en el canal vertebral de ligamentos amarillos engrosados y lesiones degenerativas y proliferativas de los bordes de los cuerpos vertebrales y las articulaciones intervertebrales, por una espondilolistesis o por una escoliosis lumbar degenerativa
3) Fractura vertebral por compresión, normalmente osteoporótica (4 % de los casos de dolor de columna)
4) Espondiloartritis (espondilitis anquilosante, artritis psoriásica, artritis concomitantes a enteritis inespecíficas)
5) Artrosis de columna (degeneración de discos y articulaciones intervertebrales)
6) Deformaciones degenerativas (raramente idiopáticas) de la columna: escoliosis, hipercifosis
7) Causas ajenas a la columna
a) del sistema musculoesquelético: articulación sacroilíaca (artrosis, sobrecarga de la articulación sacroilíaca, inflamaciones: espondilitis anquilosante), síndrome piriforme
b) otras: depresión con somatización, pancreatitis, urolitiasis, pielonefritis, aneurisma de la aorta, herpes zóster
|
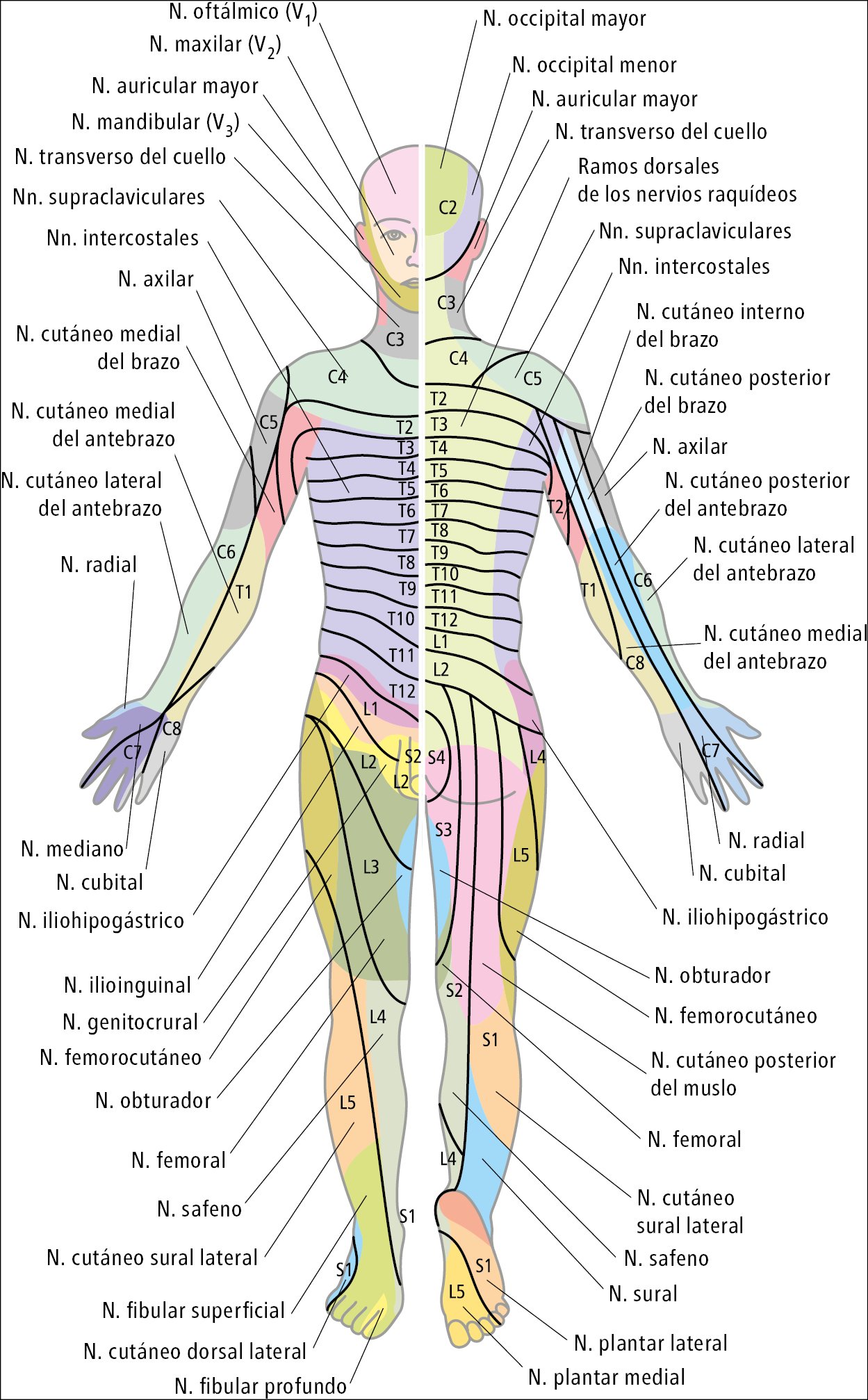
Fig. 1.38-1. Inervación segmentaria de la piel y distribución cutánea de los nervios
Síntomas que indican una causa específica del dolor de columna (señales de alarma)
|
Causa
|
Señales de alarma
|
|
Compresión de estructuras nerviosas
|
De nervios medulares aislados o sus raíces
|
– Irradiación del dolor a lo largo de los dermatomas del miembro inferior (ciática o meralgia) o superior (braquialgia)
– Debilidad muscular
Miembro inferior: el enfermo "aletea" los pies al caminar, es incapaz de apoyar los dedos de los pies al caminar, se le "escapa" la pierna al andar o se apoya en ella de forma vacilante, no es capaz de sostener el peso corporal sobre los talones o sobre los dedos de los pies
Miembro superior (el paciente pierde movimientos de precisión, se le caen objetos de la mano)
|
|
De muchas raíces nerviosas (síndrome de cola de caballo)
|
– Hipoestesia total o parcial en la zona de los glúteos, el ano, el perineo y los órganos reproductores externos
– Trastornos de la función de los esfínteres (ausencia de urgencia miccional, retención urinaria, incontinencia urinaria o fecal)
– Debilidad muscular sistémica y grave en los miembros inferiores (hasta que se pierde la capacidad de marcha y de mantenerse de pie)
|
|
De la médula espinal (mielopatía cervical)
|
Tetraparesia (debilidad muscular concomitante de los miembros inferiores y superiores, repentina o lentamente progresiva)
|
|
Fractura vertebral
|
– Edad avanzada (osteoporosis asociada a la edad)
– Corticoterapia crónica (osteoporosis inducida por glucocorticoides)
– Traumatismo; en las personas mayores, incluso un traumatismo pequeño (caída desde la altura del propio cuerpo, un resbalón, una caída de la bicicleta) o cargar con pesos; en los jóvenes, una lesión importante (accidente de tráfico, caída de altura)
|
|
Neoplasia
|
– Edad >50 o <20 años
– Antecedentes de neoplasia
– Dolor nocturno
– Dolor que se intensifica en posición vertical y no remite en decúbito supino
– Pérdida de masa corporal
– Malestar general
|
|
Infección de columna
|
– Fiebre
– Focos de infección (p. ej. absceso periamigdaliano, otitis media, abscesos odontogénicos)
– Consumo de drogas por vía intravenosa
– Inmunodeficiencia (tratamiento inmunosupresor, infección por VIH)
|
Dosificación de AINE seleccionados
|
Nombre y forma
|
Dosificación
|
|
Promedia
|
Máxima
|
|
Aceclofenaco: comprimidos recubiertos, polvo para suspensión oral
|
100 mg 2 × d
|
100 mg 2 × d
|
|
Acemetazina
|
|
|
|
|
Cápsulas
|
60 mg 2-3 × d
|
600 mg/d
|
|
|
Cápsulas de liberación prolongada
|
90 mg 1-2 × d
|
300 mg/d
|
|
Celecoxib: cápsulas
|
200 mg 1 × d o 100 mg 2 × d
|
200 mg 2 × d
|
|
Dexibuprofeno: comprimidos recubiertos
|
200-400 mg 3 × d
|
1,2 g/d
|
|
Dexketoprofeno
|
|
|
|
|
Comprimidos recubiertos
|
25 mg 3 × d
|
75 g/d
|
|
|
Granulado para solución oral
|
25 mg 3 × d
|
75 mg/d
|
|
|
Solución para inyecciones o infusión
|
50 mg cada 8-12 h
|
150 mg/d
|
|
Diclofenaco
|
|
|
|
|
Comprimidos, cápsulas
|
50-200 mg/d repartido en 2-3 dosis
|
225 mg/d
|
|
|
Comprimidos de liberación prolongada, comprimidos de liberación modificada, cápsulas de liberación prolongada, cápsulas de liberación modificada
|
75-100 mg 1 × d o 150 mg 1 × d, o repartido en 2 dosis
|
150 mg/d
|
|
|
Supositorios
|
50-150 mg/d repartido en 2-3 dosis
|
150 mg/d
|
|
|
Solución para inyección IM
|
75 mg 1 × d
|
75 mg 2 × d
|
|
|
Aerosol cutáneo, gel,
parche medicado
|
Localmente varias veces al día
1 parche 2 × d
|
2 parches/d
|
|
Etofenamato: gel, crema, aerosol a la piel
|
Localmente varias veces al día
|
|
|
Etoricoxib: comprimidos encubiertos
|
30-60 mg 1 × d
|
120 mg 1 × d
|
|
Ibuprofeno
|
|
|
Diversas formas VO, supositorios
|
200-800 mg 3-4 × d
|
2,4 g/d
|
|
|
Aerosol cutáneo, crema, gel, parche medicado
|
Localmente
|
|
|
Indometacina
|
|
|
Comprimidos de liberación prolongada
|
75 mg 1-2 × d
|
75 mg 2 × d
|
|
|
Aerosol
|
Localmente varias veces al día
|
|
|
Ketoprofeno
|
|
|
Comprimidos
|
100 mg 1-2 × d
|
300 mg/d
|
|
Cápsulas
|
50 mg 3 × d
|
300 mg/d
|
|
Comprimidos de liberación modificada
|
150 mg 1 × d o repartido en 2 dosis
|
150 mg 2 × d
|
|
Cápsulas de liberación prolongada
|
100-200 mg 1 × d
|
200 mg 1 × d
|
|
Supositorios
|
100 mg 1-2 × d
|
300 mg/d
|
|
|
Gel
|
Localmente 2 × d
|
|
|
|
Líquido de pulverización sobre la piel
|
3-4 dosis 1-3 × d
|
48 dosis al día
|
|
|
Solución para inyección IM
|
100 mg 1-2 × d
|
200 mg/d
|
|
|
Granulado para solución oral
|
50 mg 3× d
|
200 mg/d
|
|
Ácido mefenámico
|
250 mg 4 × d
|
|
|
Lornoxicam: comprimidos
|
8 mg 1-2 × d
|
16 mg/d
|
|
Meloxicam
|
|
|
|
|
Comprimidos
Comprimidos de disolución oral
|
7,5-15 mg 1 × d
|
15 mg 1 × d
|
|
|
Solución para inyección IM
|
15 mg 1 × d
|
15 mg 1 × d
|
|
Nabumetona: comprimidos
|
1-2 g 1 × d o 0,5-1 g 2 × d
|
2 g/d
|
|
Naproxeno
|
|
|
|
|
Comprimidos, cápsulas
|
250-500 mg 2 × d
|
1,5 g/d
|
|
|
Supositorios
|
250-500 mg 2 × d
|
1,5 g/d
|
|
|
Gel
|
Localmente 2-6 × d
|
|
|
Piroxicama: comprimidos, solución para inyección IM
|
20 mg 1 × d o 10 mg 2 × d
|
40 mg/d
|
|
Salicilato de dietilamina: crema, gel
|
Localmente 3-4 × d
|
|
|
a No debe utilizarse en el tratamiento de la artrosis debido al elevado riesgo de hemorragia digestiva.
|
 Español
Español
 English
English
 українська
українська





