EtiopatogeniaArriba
1. Agente etiológico: virus varicela-zóster (VVZ).
2. Patogenia. Vías de entrada: vías respiratorias superiores y/o conjuntivas → penetra en los ganglios linfáticos locales y días después en el hígado y el bazo, donde se replica → viremia e infección de las células del epitelio de la piel y de las mucosas (y también de muchos otros tejidos y órganos) → el virus permanece latente en las células de los ganglios espinales y de los ganglios de los pares craneales (después de años es posible la reactivación del virus en forma de herpes zóster).
3. Reservorio y vías de transmisión: los seres humanos son el único reservorio. Fuente de infección: persona enferma de varicela o, menos frecuentemente, de herpes zóster. La infección se transmite por gotitas, contacto directo y a través de la placenta.
4. Factores de riesgo (de curso grave y de complicaciones): edad >20 años; embarazo, especialmente en el 2.º y 3.er trimestre (neumonía grave, muerte); inmunosupresión, incluida la terapia crónica con glucocorticoides (>1 mg de prednisona/kg/d durante ≥14 días) y una inmunodeficiencia celular importante (curso grave, muerte); recién nacidos de madres que han padecido varicela (aparición del exantema) en los 5 días previos o a las 48 h siguientes al parto (curso grave, muerte).
5. Período de incubación y transmisibilidad: el período de incubación es de 10-21 días (un promedio de 14 días; en recién nacidos y lactantes el período es más corto; en personas inmunodeprimidas es más largo, hasta 35 días). La capacidad de contagio en caso de contactos cercanos es muy alta (en contactos domiciliarios >90 %), y se inicia desde 48 h antes de la aparición del exantema prolongándose hasta que se secan las últimas vesículas (aparición de costras; habitualmente ~7 días); los neonatos y lactantes con el síndrome de la varicela congénita no son contagiosos para su entorno.
PERSPECTIVA LATINOAMERICANA
La varicela reporta una tasa de incidencia de 270 casos por cada 100 000 habitantes y una tasa de hospitalización de 3,5 casos por cada 100 000 habitantes en América Latina. Los datos de seroprevalencia muestran que la varicela en la mayor parte de América Latina y el Caribe es típicamente una enfermedad de la infancia más que de la adolescencia o la edad adulta. Las tasas de seroprevalencia en América Latina y el Caribe aumentan consistentemente con la edad (los datos de México muestran que tas tasas son del 69 % en niños de 5-9 años, aumentando al 94 % en adultos de ≥20 años).
Cuadro clínicoArriba
La enfermedad muy raramente es asintomática.
1. Período de síntomas prodrómicos: 1-2 días antes de la aparición del exantema se presentan síntomas gripales (más frecuentes en adolescentes y adultos): fiebre/febrícula, malestar general, cefalea, mialgias, faringitis, congestión nasal, disminución del apetito, ocasionalmente eritema cutáneo transitorio, dolor abdominal y menos frecuentemente diarrea.
2. Período de exantema
1) Exantema vesicular pruriginoso en todo el cuerpo: inicialmente pequeñas máculas eritematosas, luego pápulas de 5-10 mm de diámetro en promedio, que se convierten en pequeñas vesículas con contenido líquido transparente, posteriormente turbio. Transcurridos 2-3 días se transforman en pústulas y en los siguientes 3-4 días se secan formando costras. Las costras al caer dejan unas finas cicatrices y máculas transitorias que después desaparecen sin dejar rastro en los casos no complicados de la enfermedad. En pacientes inmunodeprimidos pueden aparecer erupciones hemorrágicas. Las erupciones aparecen en los primeros 3-4 días en tandas, presentando un cuadro multiforme, es decir, que a la vez se pueden observar todas las formas evolutivas de las lesiones (patrón en "cielo estrellado" →fig. 19.1-1). El exantema afecta a la cabeza (también en la piel pilosa), al tronco, a continuación a los brazos y, al final, a las extremidades inferiores, siendo menos frecuente en las manos y en los pies. La intensidad es variable, desde unas pocas hasta centenas de lesiones. En un 10-20 % de los casos también afecta a la mucosa oral, faríngea y genital, a las conjuntivas y a la córnea (pequeñas ulceraciones).
2) Fiebre (habitualmente durante los primeros 4 días del exantema), linfadenopatías, faringitis.
3. Varicela congénita: el cuadro clínico depende de la etapa del embarazo en la que ha tenido lugar la infección por VVZ. Infección en el 1.er y 2.º trimestre de la gestación → muerte fetal o síndrome de la varicela congénita en el niño (en un 1-2 % de los niños cuyas madres contrajeron la enfermedad hasta la 20.ª semana del embarazo): malformaciones de las extremidades, cicatrices profundas en la piel, defectos del SNC (microcefalia, hidrocefalia), cataratas, retinitis, coriorretinitis. Infección después de la 20.ª semana del embarazo: el niño no presenta los síntomas de la varicela, pero en la infancia puede padecer herpes zóster. Manifestación del exantema en una embarazada durante los 5 días anteriores al parto o las 48 h posteriores al parto: varicela del neonato de curso muy grave (falta de los anticuerpos protectores de la madre), neumonía y hepatitis por VVZ. La mortalidad sin tratamiento antiviral es de hasta el 30 %.
4. Varicela en personas vacunadas: curso benigno, frecuentemente sin fiebre; habitualmente con pocas lesiones maculopapulares en la piel (hasta 50) que se parecen a las picaduras de insectos; las vesículas no suelen aparecer.
DiagnósticoArriba
Exploraciones complementarias
Identificación del agente etiológico
1) Aislamiento del virus (material: líquido de la vesícula): en cultivo celular o detección del ADN del VVZ con el método PCR.
2) Detección de los antígenos VVZ en las células de la epidermis mediante la prueba de inmunofluorescencia directa (material: raspado del fondo de la vesícula).
3) Pruebas serológicas: no sirven para el diagnóstico rápido. Se pueden detectar los anticuerpos IgG específicos en el suero para pesquisar infección pasada e inmunidad; los test ELISA disponibles para uso comercial no sirven para detectar la presencia de anticuerpos específicos en respuesta a la vacunación (muchas veces dan un falso negativo), por lo que no se recomienda examinar la respuesta inmunológica después de la vacunación.
Criterios diagnósticos
En general el diagnóstico se basa en el cuadro clínico y en la anamnesis (contacto con un enfermo). Las exploraciones complementarias están indicadas en casos dudosos, habitualmente en pacientes inmunodeprimidos y en embarazadas, cuando el tratamiento específico es importante.
Diagnóstico diferencial
Herpes simple diseminado, herpes zóster generalizado, infecciones por virus Coxsackie o enterovirus; en casos no típicos: impétigo por estafilococos, exantema alérgico (p. ej. inducido por fármacos), picaduras de artrópodos, urticaria papular, acné común.
TratamientoArriba
En pacientes inmunocompetentes de ≤12 años y en cursos benignos de la infección → solo tratamiento sintomático. En cada caso se recomienda el lavado diario (ducha) con un suave secado de la piel con una toalla.
Tratamiento antiviral
Indicado en caso de complicaciones por la infección por VVZ, en curso grave de la varicela o en grupos de alto riesgo de complicaciones. Fármaco de primera elección → aciclovir y valaciclovir:
1) adolescentes y adultos sanos (incluidas las mujeres en el 2.º y 3.er trimestre de embarazo) → 800 mg VO 5 × d de aciclovir (con pausa nocturna) durante 7 días o 1 g VO 3 × d de valaciclovir; iniciar idealmente antes de que transcurran más de 24 h desde la aparición del exantema
2) complicaciones por VVZ, curso muy grave o paciente con inmunodeficiencia celular (deficiencia primaria o secundaria, también por un tratamiento inmunosupresor) → 10 mg/kg iv. en infusión muy diluida (≤4 mg/ml) en ≥1 h cada 8 h durante 7-10 días.
Debido al riesgo de precipitación de aciclovir en los riñones, durante el tratamiento es esencial una hidratación adecuada del paciente (diuresis abundante) → antes de administrar el fármaco iv. se recomienda hacer una infusión de cristaloides (volumen igual al volumen del fármaco) y controlar la concentración de creatinina sérica cada 3 días. En insuficiencia renal → modificar la dosificación.
Tratamiento sintomático
1. Fármacos antipiréticos: p. ej. paracetamol; no administrar el AAS (riesgo elevado del síndrome de Reye).
2. Fármacos antipruriginosos: fármacos antihistamínicos de I generación VO, p. ej. dimetindeno; no administrar fármacos de aplicación local en forma de polvos y papillas para la piel (pueden aumentar el riesgo de infección bacteriana secundaria de las erupciones).
3. Fármacos analgésicos: si son necesarios, administrar paracetamol, ibuprofeno o analgésicos más potentes.
ComplicacionesArriba
1. Infecciones bacterianas secundarias de las erupciones cutáneas: la complicación más frecuente, el riesgo (especialmente de la fascitis necrotizante) aumenta por el uso de AINE y de medicamentos de aplicación local para la piel (p. ej. polvos) y también debido a una higiene inadecuada:
1) locales (mayormente Streptococcus pyogenes, Staphylococcus aureus): absceso, flemón, erisipela, escarlatina a través de una herida, síndrome de shock tóxico
2) infecciones invasivas por estreptococos (S. pyogenes): fascitis necrotizante, bacteriemia y sepsis.
2. Neumonía:
1) varicelosa (intersticial): la complicación más frecuente en adultos (hasta el 20 % de los casos), especialmente en mujeres en el 2.º y 3.er trimestre del embarazo y en estado de inmunosupresión (mortalidad hasta el 40 %); habitualmente se desarrolla en el 3.er-5.o día de la enfermedad
2) bacteriana secundaria (más frecuentemente S. aureus, también Streptococcus pneumoniae, Haemophilus influenzae): puede complicar la neumonía varicelosa u ocurrir independientemente (también en el período de convalecencia); es difícil diferenciarla de la neumonía varicelosa; en caso de duda siempre hay que sospechar también una infección bacteriana.
3. Complicaciones neurológicas:
1) cerebelitis (ataxia cerebelosa aguda): aparece principalmente en niños de <15 años (1/4000), habitualmente en la 1.a-3.a semana de la enfermedad, el curso suele ser benigno, remite en 3-4 semanas
2) encefalitis: aparece principalmente en adultos (1-2/1000), tiene un curso grave y dura ≥2 semanas, mortalidad de un 5-20 %, en un 15 % de los casos hay secuelas neurológicas permanentes
3) meningitis, mielitis transversa, síndrome de Guillain-Barré, parálisis de pares craneales, retinitis (puede ocurrir hasta varias semanas después de la infección).
4. Otras (raras): síndrome de Reye (en enfermos tratados con AAS, principalmente en niños), miocarditis, artritis, nefritis, hepatitis sintomática, trombocitopenia, uretritis y/o cistitis (disuria).
PronósticoArriba
En pacientes inmunocompetentes el curso de la enfermedad suele ser benigno; una vez contraída la infección, la enfermedad inmuniza permanentemente contra la varicela. En grupos de alto riesgo la varicela dura más tiempo, tiene un curso más grave y hay también mayor riesgo de complicaciones. Las muertes por complicaciones de varicela son raras (1/50 000 casos; en adultos 1/3000), pero en personas inmunodeprimidas la mortalidad llega hasta el 15 % y en caso de neumonía en embarazadas hasta el ~40 %.
PrevenciónArriba
Métodos específicos
1. Vacuna preventiva →Varicela: principal método de prevención.
2. Inmunoprofilaxis pasiva (inmunoglobulina específica frente a varicela-zóster: IGVZ →Inmunoprofilaxis de las enfermedades infecciosas en adultos: información general) como profilaxis posexposición:
1) los recién nacidos cuyas madres han tenido la infección por varicela entre el 5.º día antes y el 2.º día después del parto
2) pacientes (no vacunados, que nunca han tenido varicela) con inmunodeficiencia celular importante (primaria o adquirida, p. ej. en el estado de inmunosupresión) después del contacto con un enfermo de varicela.
3. Profilaxis farmacológica: en pacientes del pto. 2.2, cuando la IGVZ no está disponible o han pasado >96 h tras el contacto: aciclovir 800 mg VO cada 6 h desde el 7.º día después del contacto con el enfermo, durante 7 días.
Métodos no específicos
Aislamiento (especialmente de las personas del grupo de alto riesgo)
1) de los infectados: durante ≥5 días después de la aparición del exantema hasta que se sequen todas las erupciones cutáneas; en caso del exantema maculopapular en personas vacunadas, hasta que dejen de aparecer nuevas erupciones y/o hasta que remita el exantema (se observa que empalidece, las erupciones no tienen que desaparecer)
2) de personas susceptibles a la infección después del contacto con el enfermo: desde el 10.º hasta el 21.er día después del contacto; si se ha administrado la IGVZ o la IGIV, el aislamiento hasta el 28.º día; si es posible se debe dar de alta del hospital a los pacientes después del contacto, y debe alejarse de la asistencia médica al personal médico no inmunizado que ha tenido contacto con el enfermo.
Tamizaje
Tamizaje serológico del personal médico y de las personas del grupo de riesgo que no han sido vacunadas ni han padecido varicela (ausencia de documentación médica). Si no se han detectado los anticuerpos específicos IgG → vacunar con urgencia (si no hay contradicciones).
Notificación obligatoria
En cada caso de sospecha. En Chile se realiza vigilancia epidemiológica tipo centinela.
FIGURAS
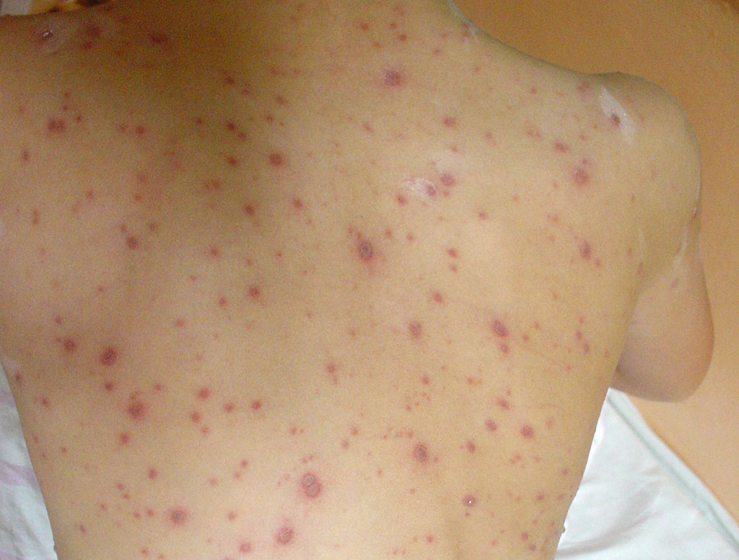
Fig. 19.1-1. Varicela: exantema vesicular, varias formas evolutivas de las lesiones (patrón en "cielo estrellado")
 Español
Español
 English
English
 українська
українська





