EtiopatogeniaArriba
1. Agente etiológico: virus del sarampión.
2. Patogenia: el virus penetra en el epitelio de las vías respiratorias superiores y de las conjuntivas → inicialmente se multiplica en los ganglios linfáticos locales y en el tejido linfático → penetra en la sangre, causa viremia e infecta las células del sistema linfático a nivel de todo el organismo y el epitelio de las vías respiratorias.
3. Reservorio y vías de transmisión: los seres humanos son el único reservorio. La infección se transmite por gotitas, aerosoles y por el contacto con las secreciones infecciosas (p. ej. de las vías respiratorias).
4. Período de incubación y transmisibilidad: el período de incubación hasta la aparición de los síntomas prodrómicos es de 8-12 días (un promedio de 10 días) y hasta la aparición del exantema es de, en promedio, 14 días (7-18 días). Tiene una alta transmisibilidad y el riesgo de infección en personas susceptibles después del contacto con un enfermo es muy alto. El enfermo transmite la infección a otros desde el momento de la aparición de los síntomas prodrómicos hasta los 3-4 días siguientes a la presentación del exantema. El virus se mantiene en al aire o en las superficies contaminadas hasta por 2 h.
Cuadro clínicoArriba
La infección casi siempre se manifiesta con los síntomas clínicos. Sucesivamente aparecen
1) Síntomas prodrómicos (duran unos días):
a) fiebre alta, incluso hasta los 40 °C (1-7 días)
b) tos seca (puede persistir 1-2 semanas)
c) congestión nasal aguda
d) conjuntivitis (fotofobia), que puede llegar a ser muy intensa, especialmente en adultos, asociada a edema palpebral; remite con la bajada de la fiebre.
2) Manchas de Koplik →fig. 19.1-1: numerosas pápulas blanco grisáceas en la mucosa oral en la zona de las mejillas, cerca de los dientes premolares. Aparecen 1-2 días antes de la aparición del exantema y normalmente duran hasta 48 h. Es un signo patognomónico, pero su ausencia no excluye el diagnóstico de sarampión.
3) Período de exantema (exantema maculopapular): máculas y pápulas de color rojo oscuro hasta violeta y de 0,1-1 cm de diámetro, que aparecen durante 2-4 días; frecuentemente se inicia desde la cabeza (zona frontal, debajo de la línea del cabello, detrás de los pabellones auriculares, sin aparecer en la piel pilosa), y luego se extiende gradualmente hacia el tronco y las extremidades (→fig. 19.1-2). Las erupciones suelen fusionarse. El exantema empalidece y desaparece después de 3-7 días, en el mismo orden en el que apareció, dejando unas manchas parduscas y una descamación fina de la epidermis.
4) Otros síntomas y signos (menos frecuentes): anorexia, diarrea, linfadenopatía generalizada.
DiagnósticoArriba
Exploraciones complementarias
Indicadas en cada caso de sospecha de sarampión. Hay que preservar el material para las pruebas víricas y moleculares.
Identificación del agente etiológico:
1) Pruebas serológicas (ELISA): presencia de anticuerpos IgM específicos contra el virus de sarampión en el suero de una persona no vacunada en los últimos 2-3 meses. Aparecen 2-3 días después de la manifestación del exantema y desaparecen después de 4-5 semanas. Las muestras clínicas (sangre) se deben recoger >7 días después de la manifestación del exantema (cuando se presenta la concentración más elevada de los IgM específicos). Si se tomó la muestra antes y el resultado fue negativo, hay que repetir la prueba. Cuando la detección de IgM no es posible, la confirmación del diagnóstico se puede realizar al detectar un aumento de cuatro veces de los títulos de anticuerpos específicos IgG en el suero durante un período de 4 semanas (en la fase aguda de la enfermedad y en la convalecencia).
2) Aislamiento del virus diferente del virus de la vacuna (cultivo). Muestras clínicas que idealmente deben tomarse 1-4 días desde la manifestación del exantema: hisopado faríngeo, orina, muestra de sangre en tubo con heparina. Las muestras clínicas (idealmente las muestras de orina y el hisopado faríngeo) deben conservarse en el congelador y enviarse al centro correspondiente.
PERSPECTIVA LATINOAMERICANA
En Argentina el estudio viral no se hace de rutina, solo se realiza se realiza en situaciones especiales.
En Chile las muestras deben enviarse al Instituto de Salud Pública de Chile, centro nacional de referencia. La recomendación nacional es muestra nasofaríngea que puede conservarse en frío, la muestra de orina se solicita excepcionalmente.
3) Aislamiento del ARN del virus (PCR).
Si el virus afecta el SNC, es recomendable realizar examen de LCR: detección de material genético del virus (PCR) o de producción intratecal de IgG específicos.
Criterios diagnósticos
La sospecha de infección se basa en el cuadro clínico. El diagnóstico de enfermedad esporádica se basa únicamente en las pruebas de laboratorio. En caso de un cuadro clínico típico, la enfermedad se puede diagnosticar también en una persona que haya tenido contacto con un enfermo con sarampión confirmado por las pruebas de laboratorio (caso probable).
Diagnóstico diferencial
Otras enfermedades con exantema generalizado:
1) Infecciones: escarlatina, rubéola, infecciones por enterovirus, adenovirus, parvovirus B19, VEB (especialmente después de tomar ampicilina y amoxicilina), Mycoplasma.
2) Enfermedades no infecciosas: erupciones alérgicas, erupciones inducidas por fármacos.
TratamientoArriba
Exclusivamente sintomático: antipiréticos, reposo, estancia en cuarto oscuro (fotofobia), hidratación y nutrición adecuadas del enfermo. Los suplementos con vitamina A tienen un efecto beneficioso en niños desnutridos. En complicaciones bacterianas: antibioticoterapia. Se puede considerar el uso de ribavirina 15-20 mg/kg en dosis divididas durante 5-7 días en casos graves relacionados con la infección por virus (no en las complicaciones bacterianas).
ComplicacionesArriba
El riesgo mayor de complicaciones se observa en lactantes y en adultos (especialmente desnutridos y con inmunodeficiencia celular):
1) Otitis media (7-9 %), neumonía (1-6 %, con alta mortalidad), encefalitis (0,1 %, mortalidad 15 %, en un 25 % de los afectados hay secuelas neurológicas permanentes), miocarditis, convulsiones (0,5 %), ceguera (neuritis retrobulbar).
2) Infecciones bacterianas secundarias y agudización de los síntomas de la tuberculosis latente (el sarampión causa una inmunosupresión transitoria importante): muchas veces de curso grave pudiendo provocar la muerte; la persistencia de la fiebre durante más de unos días o su reaparición indica complicaciones.
3) Muerte en 0,1-1/1000 de los casos de enfermedad (pero en lactantes de los países en vías de desarrollo la mortalidad puede ser incluso de un 20-30 %).
4) Neurológicas:
a) Encefalitis aguda, generalmente encefalomielitis aguda diseminada (EAD): en 1/1000 de los casos de enfermedad. Habitualmente se presenta unos días después de la aparición del exantema (1-14 días); curso agudo monofásico; el LCR muestra una pleocitosis linfocitaria y el aumento de los niveles de proteínas; secuelas permanentes del neurodesarrollo en ~25 % de los enfermos; el pronóstico es peor que en EAD de distinta etiología (~15 % de los casos de desarrollo progresivo que desemboca en un desenlace fatal).
b) Panencefalitis esclerosante subaguda (PEES), un trastorno neurodegenerativo progresivo raro (1-4/100 000, pero 1/8 000 en casos de sarampión en niños de <2 años) que provoca la muerte. Se desarrolla habitualmente varios (incluso más de diez) años después de contraer el sarampión (mediana de 7 años).
c) En personas inmunodeprimidas (con neoplasias del tejido linfático, infectadas por VIH, después de un trasplante de órgano) puede presentarse encefalitis sarampionosa de cuerpos de inclusión; el curso de la enfermedad es crónico (varias semanas) y el pronóstico es malo.
PronósticoArriba
Habitualmente es una enfermedad de curso benigno o moderado. Una vez contraída, la inmunidad será permanente. Su curso es especialmente grave y con un alto riesgo de complicaciones en niños pequeños y desnutridos (sobre todo con deficiencia de vitamina A) o en los pacientes inmunodeprimidos y en embarazadas. La mortalidad es poco frecuente, y mayormente se asocia a las complicaciones (especialmente en las personas desnutridas y con inmunodeficiencia celular: panencefalitis esclerosante subaguda, neumonía de células gigantes). En embarazadas hay riesgo de aborto espontáneo o parto prematuro.
PrevenciónArriba
Métodos específicos
1. Vacuna preventiva (vacunación profiláctica y posexposición hasta el 3.er día del contacto) →Sarampión, parotiditis y rubéola: el método profiláctico básico.
2. Inmunoprofilaxis pasiva →Inmunoprofilaxis de las enfermedades infecciosas en adultos: información general: inmunoglobulina en casos excepcionales, en personas susceptibles después del contacto con un enfermo (p. ej. lactantes hasta <6 meses de vida).
Métodos no específicos
Aislamiento de enfermos: durante 4 días desde la manifestación del exantema (en caso de pacientes inmunodeprimidos durante todo el período de la enfermedad) y en personas susceptibles (no vacunadas) que han tenido contacto con el enfermo durante todo el período de la incubación. En caso de complicaciones por el sarampión, el enfermo ya no transmite la infección y no necesita mantener el aislamiento.
PERSPECTIVA LATINOAMERICANA
Las recomendaciones en Chile y en Argentina no incluyen aislamiento de los contactos, sino el seguimiento epidemiológico diario durante el período de incubación para detectar precozmente los síntomas prodrómicos.
Notificación obligatoria
En cada caso de sospecha.
FIGURAS
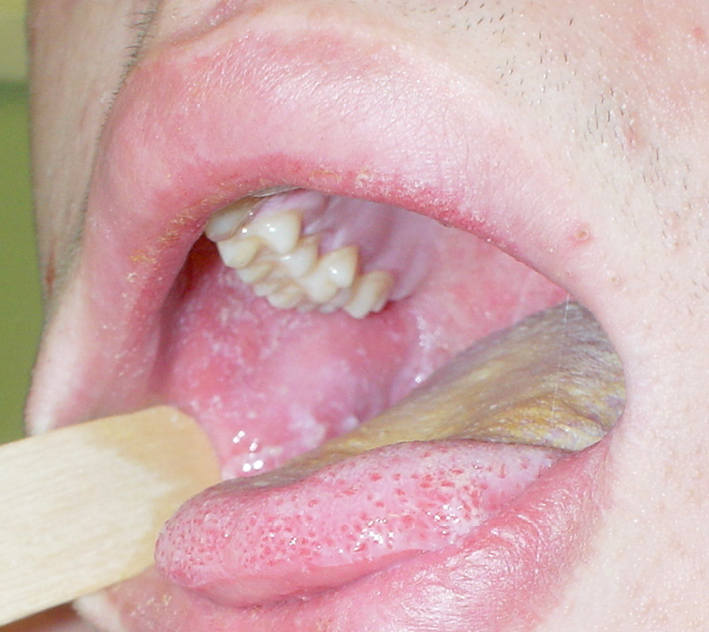
Fig. 19.1-1. Sarampión: manchas de Koplik en la mucosa oral de la mejilla
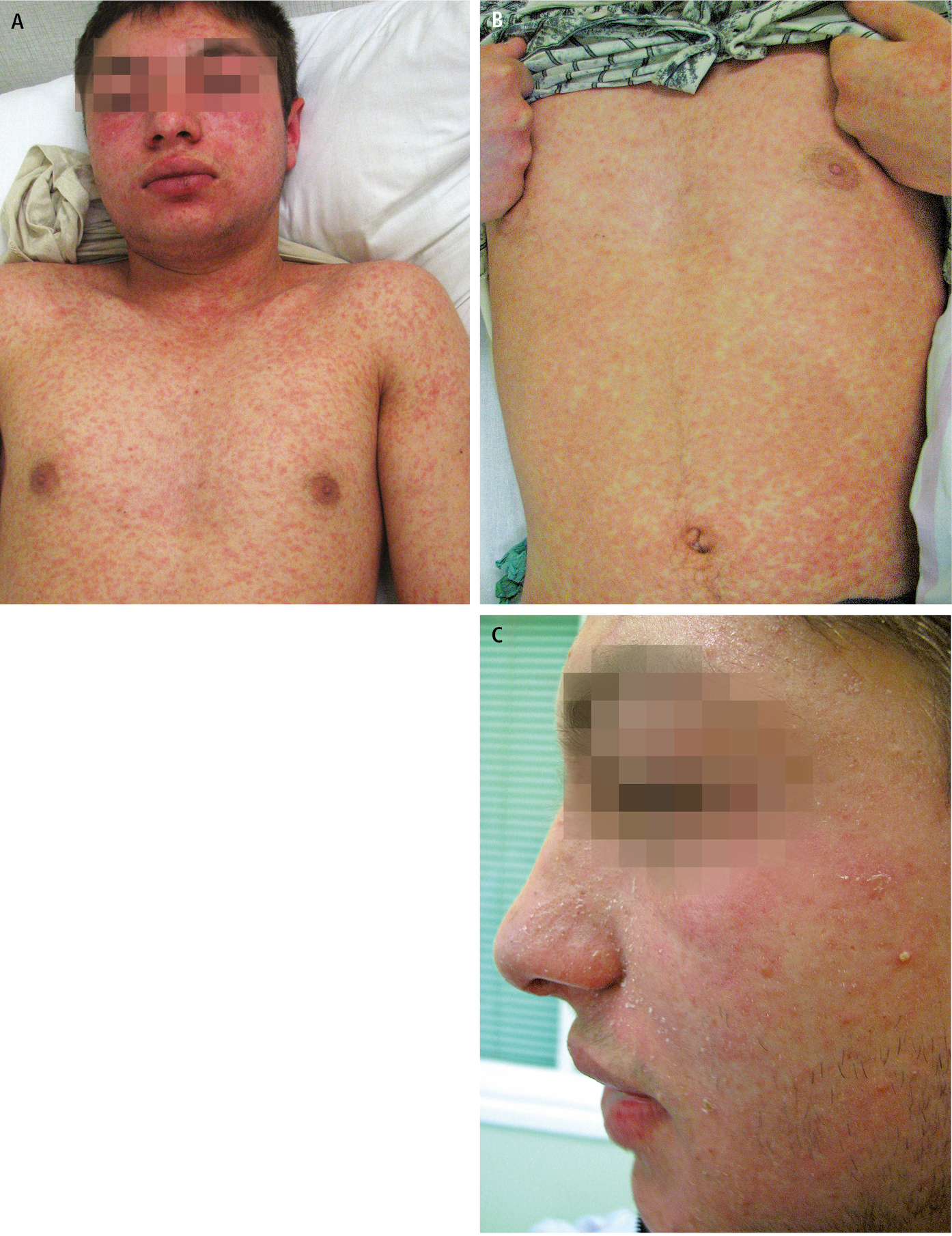
Fig. 19.1-2. Sarampión: exantema en la cara y en el tronco, en el 2.o día del período exantemático
 Español
Español
 English
English
 українська
українська






