EtiopatogeniaArriba
1. Agente etiológico: virus de la hepatitis B (VHB) de familia Hepadnaviridae. En la superficie del VHB se encuentra, entre otros, la glicoproteína "s" (HBsAg), mientras que en el núcleo que contiene el ADN del VHB está el antígeno HBcAg. El hepatocito infectado produce partículas no infecciosas del HBsAg y los viriones completos infecciosos. La sangre, los líquidos corporales y las secreciones contienen también el HBeAg proveniente de la misma partícula proteínica que el HBcAg (algunos mutantes no producen HBeAg). El HBcAg no está presente en el suero, ya que se encuentra solo en los hepatocitos. El HBeAg y el ADN del VHB son marcadores de replicación intensa del virus e indican una alta infectividad del enfermo.
Los síntomas del daño hepático son consecuencia de una fuerte respuesta inmunitaria (citotóxica y de actividad de citoquinas). El desarrollo de una hepatitis crónica está, a su vez, relacionado con la existencia de una respuesta inmunitaria demasiado baja a los antígenos del virus. Algunas de las manifestaciones y complicaciones extrahepáticas de la hepatitis B (p. ej. poliarteritis nudosa, glomerulonefritis, y durante el pródromo manifestaciones que se asemejan a la enfermedad del suero) son debidas a la formación de complejos inmunitarios (sobre todo los HBsAg–anti-HBs).
2. Reservorio y vía de transmisión: enfermos o portadores (el único reservorio del VHB). Vías de transmisión: parenteral (a través del contacto con sangre infectada y con utensilios contaminados por ella), sexual, perinatal.
3. Epidemiología: está presente en todo el mundo, siendo endémica (alto riesgo) en los países de Europa Oriental, Sudeste Asiático, China, Rusia, en las antiguas repúblicas asiáticas de la Unión Soviética, África, América Central, Sudamérica y en las islas del Pacífico. Factores de riesgo (están presentes en ~70 % de los enfermos): contacto estrecho con enfermo con hepatitis B (domicilio compartido, pareja sexual), procedimientos invasivos diagnósticos o terapéuticos, tratamiento con hemoderivados, hemodiálisis, tatuajes y otros procedimientos con solución de la continuidad de la piel, múltiples parejas sexuales, uso de drogas intravenosas, exposición profesional a la sangre y a fluidos corporales (profesionales de salud, personal de instituciones dedicadas al cuidado de personas con discapacidad intelectual), prisioneros. El riesgo de infectar al neonato de la madre HBeAg-positiva es de ~90 %, y de la madre HBeAg-negativa, HBsAg-positiva es de ~10 %.
PERSPECTIVA LATINOAMERICANA
En Chile y en Argentina la prevalencia en la población general se estima en alrededor del 0,15 %.
4. Período de incubación y transmisibilidad: el período de incubación es de 30-180 días (un promedio 70-80). Alta infectividad en la fase de presencia del HBeAg en la sangre, lo que siempre coincide con la presencia de ADN del VHB.
Cuadro clínico e historia naturalArriba
El cuadro clínico de la fase aguda es parecido al de la hepatitis A, con tendencia a un desarrollo más lento de los síntomas, pero con un curso en general más grave. En la fase prodrómica en un 5-15 % de los enfermos el cuadro se asemeja a la enfermedad del suero, incluyendo mialgias y artralgias persistentes (desaparecen una vez que se manifiesta la ictericia). El curso de la infección a menudo es asintomático.
La hiperbilirrubinemia dura ~4 semanas, la elevación de la actividad de ALT hasta 8-16 semanas. En la forma colestásica los síntomas persisten hasta 24 semanas. En algunos enfermos, sobre todo en personas mayores, en los primeros 3 meses se pueden dar varios episodios de hepatitis subaguda.
DiagnósticoArriba
La sospecha de hepatitis surge si aparece ictericia y/o elevación de la actividad de las aminotransferasas en el plasma.
Exploraciones complementarias
1. Identificación del agente etiológico
1) Pruebas moleculares. Detección del ADN del VHB: es el primer marcador detectable de la infección por VHB, aparece en la sangre trascurridos en promedio 30 días desde la infección.
2) Pruebas serológicas: en función del tiempo que haya pasado desde la infección y de la fase de la enfermedad en el suero se pueden detectar los antígenos del VHB (HBsAg y HBeAg; HBcAg no aparece en la sangre, pero es posible determinarlo de manera indirecta como HBcrAg, es decir, cuantificando simultáneamente HBcAg, HBeAg y p22cr) y los anticuerpos específicos (anti-HBc IgM e IgG, anti-HBe, anti-HBs) en varias constelaciones →fig. 1, →tabla 1. El HBsAg está presente en la sangre hasta 3 meses, mientras que el HBeAg (el indicador de la replicación) hasta ~10 semanas. Con su desaparición aparecen anticuerpos IgG anti-HBc y anti-HBe. Los anticuerpos anti-HBs se detectan en la fase de convalecencia. Desaparecen con el tiempo, primero los anti-HBe, luego los anti-HBs. Los IgG anti-HBc persisten hasta el final de la vida y son el marcador serológico más sensible que indica la posibilidad de reactivación de VHB (incluso en ausencia de HBsAg) en enfermos inmunodeprimidos. La baja cantidad de ADN del VHB (niveles bajos de replicación) en sangre, así como cccADN y ADN integrado del VHB en células hepáticas pueden estar presentes durante muchos años.
2. Otras pruebas de laboratorio: igual que en el caso de la hepatitis A (→Hepatitis A aguda).
3. Estudio morfológico: igual que en el caso de la hepatitis A (→Hepatitis A aguda). No es necesario realizar biopsia hepática de manera rutinaria.
Criterios diagnósticos
El diagnóstico se basa en la detección de la presencia de HBsAg y de anticuerpos anti-HBc de clase IgM. En el caso de período de ventana de core, los anticuerpos anti-HBc de clase IgM son la única evidencia de infección aguda por VHB. Patrones serológicos de infección por VHB y su interpretación →tabla 1.
Diagnóstico diferencial
Como en la hepatitis A →Hepatitis A aguda.
TratamientoArriba
Como en la hepatitis A →Hepatitis A aguda. Los glucocorticoides están contraindicados por el riesgo elevado de paso a la cronicidad. En la hepatitis B de curso hiperagudo el trasplante hepático es fundamental. El tratamiento con análogos de nucleósidos/nucleótidos debe implementarse en personas con hepatitis B de mal pronóstico, es decir, ante la presencia de coagulopatía (INR >1,5) e ictericia persistente (>4 semanas). El objetivo es prevenir el desarrollo de insuficiencia hepática terminal. El tratamiento debe instaurarse antes de la aparición de hepatitis fulminante. Se recomienda utilizar entecavir, tenofovir disoproxilo o tenofovir alafenamida (en general durante ≥3 meses desde la seroconversión a anti-HBs o —si esta no ocurre— 12 meses después de la seroconversión a anti-HBe).
VigilanciaArriba
Como en la hepatitis A →Hepatitis A aguda. Estudio serológico de seguimiento después de 6 meses con el fin de descartar una hepatitis crónica, incluso si la ALT es normal.
ComplicacionesArriba
1) Hepatitis hiperaguda y fulminante. Es la complicación más grave (~1 %; con más frecuencia en mujeres jóvenes, en un 30-40 % de los enfermos con infección simultánea por el VHD).
2) Complicaciones extrahepáticas (relacionadas con la presencia de los complejos inmunológicos): vasculitis sistémicas (p. ej. poliarteritis nudosa), polimialgia reumática, eritema nudoso, glomerulonefritis y síndrome nefrótico (más a menudo en niños), crioglobulinemia mixta, miocarditis, síndrome de Guillain-Barré.
PronósticoArriba
Las recaídas son posibles en los primeros 3 meses, sobre todo en personas mayores tras la reanudación demasiado precoz de una actividad excesiva o con el abuso de alcohol. En una hepatitis B aguda no complicada la reanudación de las actividades normales y del trabajo será en <6 meses.
La hepatitis B aguda progresa a la cronicidad en un 90 % de los neonatos y lactantes, en ~30 % de los niños de 1-5 años y en 2-5 % (según algunas fuentes <10 %) de los niños mayores y adultos. Factores de riesgo: infección perinatal o en la primera infancia, alta dosis infectante, período agudo de la enfermedad sin ictericia, período agudo de curso leve, baja actividad de ALT en el período agudo, sexo masculino, edad avanzada, inmunosupresión, uso de glucocorticoides durante el pródromo y con la enfermedad establecida.
Mortalidad <1 %, principalmente debido a la insuficiencia hepática aguda en el curso de hepatitis hiperaguda o fulminante. El curso es más grave en los casos de coinfección con VHC o VHD.
PrevenciónArriba
Métodos específicos
Vacunación preventiva e inmunoprofilaxis pasiva →Hepatitis B.
Métodos no específicos
1. Respetar con rigor las reglas de prevención de infecciones en los centros de salud y otros establecimientos (peluquerías, salones de belleza, estudios de tatuaje, etc.). Usar utensilios desechables y manejar de manera adecuada equipos contaminados con sangre u otros fluidos corporales. Usar preservativos durante las relaciones sexuales. Realizar análisis a los donantes de sangre y limitar las indicaciones para administrar hemoderivados.
2. Aislamiento de enfermos: no es necesario. Transmitirle al paciente o al portador información sobre cómo reducir el riesgo de contagiar a otras personas, protegiéndolas del contacto con aquellos objetos personales que puedan estar contaminados con su sangre (p. ej. cepillo de dientes, máquina de afeitar o en el caso de consumidores de drogas iv. aguja y jeringa). Recomendar abstenerse de mantener relaciones sexuales hasta que se descarte la infección por VHB o hasta que se cumpla la vacunación completa de la pareja sexual.
Notificación obligatoria
Sí.
TABLAS Y FIGURAS
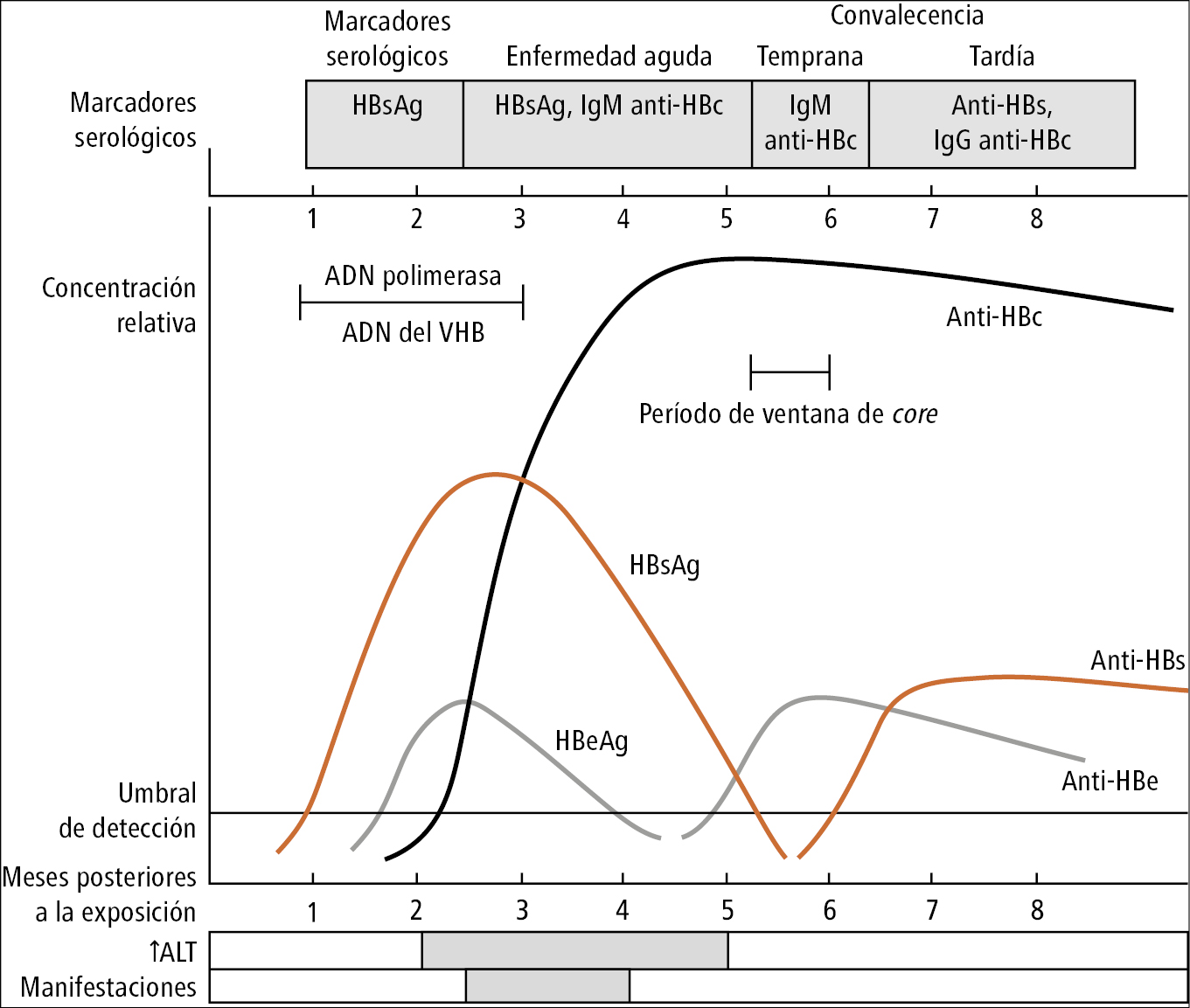
Fig. 7.1-1. Marcadores serológicos de la infección aguda por VHB
Patrones serológicos de infección por VHB
|
Fases de la infección
|
Antígenos
|
Anticuerpos
|
Comentarios
|
|
HBs
|
HBe
|
anti-HBc IgM
|
anti-HBc total
|
anti-HBe
|
anti-HBs
|
|
Período de incubación
|
+
|
+
|
–
|
–
|
–
|
–
|
|
|
Infección aguda: fase temprana
|
+
|
+
|
+
|
+
|
–
|
–
|
Alta contagiosidad
|
|
Infección aguda: fase tardía
|
+
|
–
|
+
|
+
|
+
|
–
|
Menor contagiosidad
|
|
Infección reciente por VHB
|
–
|
–
|
+
|
+
|
+
|
–
|
Inicio de la convalecencia en el período de ventana de core
|
|
Antecedente reciente de infección aguda por VHB
|
–
|
–
|
+
|
+
|
+
|
+
|
|
|
Infección crónica
|
+
|
+
|
–
|
+
|
–
|
–
|
Normalmente viremia alta (mayor contagiosidad), fase de inmunotolerancia
|
|
Infección crónica
|
+
|
–
|
–
|
+
|
+
|
–
|
Estado tras seroconversión de antígeno e, normalmente viremia menor (menor contagiosidad)
|
|
Estado tras padecer la infección por VHB
|
–
|
–
|
–
|
+
|
+/–
|
+
|
La viremia del VHB puede ser indetectable, o puede producirse la llamada infección oculta por VHB con una replicación poco intensa en curso (en tal caso, suelen estar presentes los anti-HBe y anti-HBs)
|
|
Estado tras padecer la infección por VHB hace muchos años
|
–
|
–
|
–
|
+
|
–
|
–
|
Estado tras la desaparición de los anticuerpos anti-HBe y anti-HBs; excluir un resultado falso positivo de anti-HBc
|
|
Estado tras la vacunación
|
–
|
–
|
–
|
–
|
–
|
+
|
|
|
+ resultado positivo, – resultado negativo
|
 Español
Español
 English
English
 українська
українська





