Definiciones y etiopatogeniaArriba
Enfermedad de Graves-Basedow (EGB): enfermedad autoinmune en la cual el receptor de la TSH (TSHR) actúa como autoantígeno. Su estimulación por anticuerpos anti-TSHR causa una secreción excesiva de HT y síntomas de hipertiroidismo, estimula el aumento de tamaño de la glándula tiroides y su vascularización. La activación de los mecanismos de respuesta celular contra el mismo antígeno expresado por fibroblastos puede conducir al aumento de la secreción de citoquinas proinflamatorias, a la inflamación autoinmune y al desarrollo de los síntomas extratiroideos de la enfermedad. Orbitopatía tiroidea: conjunto de síntomas oculares causado por la inflamación autoinmune de los tejidos blandos de la órbita en el curso de la EGB, que lleva a la lesión transitoria o permanente del aparato ocular. Se caracteriza por edema intersticial de los músculos oculomotores acompañado de proliferación de fibroblastos: esto causa edema periorbitario, retracción palpebral y exoftalmos, diplopía, lesión corneal y (raramente) compresión del nervio óptico. Exoftalmos maligno: forma grave de orbitopatía progresiva edematosa e infiltrativa, con riesgo excepcionalmente elevado de complicaciones permanentes.
Cuadro clínicoArriba
1. El cuadro completo o moderado de hipertiroidismo se desarrolla principalmente en enfermos de 20-50 años →Hipertiroidismo; en personas mayores pueden presentarse tan solo manifestaciones cardíacas, generalmente en forma de fibrilación auricular paroxística o persistente y, en ocasiones, de agravamiento de una cardiopatía isquémica o insuficiencia cardíaca preexistentes. Las manifestaciones en niños y adolescentes también pueden ser atípicas, a menudo se presentan trastornos del comportamiento y de la concentración, y el nerviosismo excesivo o trastornos psicóticos pueden ser la única manifestación de la enfermedad.
Típicamente, la EGB cursa con exacerbaciones y remisiones, se observa bocio vascular o parenquimatoso-vascular con un característico soplo vascular aumentado en la auscultación y una imagen ecográfica característica →más adelante. Pueden presentarse exoftalmos (la orbitopatía clínica no es necesaria para diagnosticar EGB), más raramente se observan manifestaciones de la dermatitis autoinmune: edema pretibial (dermopatía tiroidea, se desarrolla a consecuencia de dermatitis autoinmune y estimulación de fibroblastos, es un signo patognomónico, pero raro) y acropaquia tiroidea (edema indoloro de los dedos de las manos y, más raramente, de los pies, asociado a una proliferación subperióstica de huesos; es un signo muy raro).
2. Orbitopatía tiroidea: puede aparecer simultáneamente con el hipertiroidismo o hasta los 18 meses siguientes; también puede preceder a otras manifestaciones del hipertiroidismo y rara vez es el único signo de la EGB. En casos excepcionales puede acompañar al hipotiroidismo. Los enfermos refieren dolor ocular, ardor, lagrimeo, disminución de la agudeza visual, sensación de cuerpo extraño, fotofobia y diplopía. En la exploración física se aprecian exoftalmos, edema palpebral y periorbitario, inyección conjuntival y movimientos oculares limitados. La aparición de úlceras corneales por insuficiente oclusión palpebral puede ocasionar la pérdida de la visión. También puede suceder a consecuencia de la compresión del nervio óptico que se manifiesta inicialmente por una deficiente percepción de los colores. La esteatosis del tejido periorbitario y la fibrosis que se producen en la enfermedad avanzada provocan cambios permanentes en el aspecto del enfermo.
DiagnósticoArriba
La EGB puede presentarse como hipertiroidismo primario clínico o subclínico →Hipertiroidismo, acompañado de datos de afectación autoinmune clínica o detectable mediante exploraciones complementarias.
Exploraciones complementarias
1. Pruebas de laboratorio:
1) Nivel sérico de la TSH bajo y niveles elevados (más raramente normales) de HT libres (en general basta con evaluar la FT4 y si esta es normal, entonces medir la FT3). En los casos de hipertiroidismo clínico, una elevación significativamente mayor de FT3 sobre los niveles de FT4, constituye un signo de mal pronóstico. En estos casos, la respuesta al tratamiento antitiroideo es peor. Durante la fase de remisión los resultados de las pruebas hormonales son normales.
2) Un aumento de la concentración de anticuerpos TRAb confirma el diagnóstico (evaluarla antes o dentro de los 3 primeros meses del tratamiento antitiroideo). Su normalización indica la remisión inmunológica de la enfermedad.
3) Otras pruebas de laboratorio: como las descritas en el hipertiroidismo →Hipertiroidismo.
2. Pruebas de imagen:
Ecografía de tiroides: glándula tiroidea hipoecogénica y en la mayoría de los casos aumentada de tamaño, sobre todo en la dimensión anteroposterior, con el incremento del flujo vascular; la presencia de lesiones focales en la tiroides no excluye el diagnóstico de EGB. Durante la remisión de la enfermedad es posible que las lesiones regresen y la imagen ecográfica de tiroides se vuelva normal.
Gammagrafía de tiroides: especialmente útil en caso de coexistencia de nódulos y a la hora de establecer una indicación para el tratamiento con radioyodo.
TC de órbitas (no requiere la administración del contraste): evaluación de los tejidos blandos de la órbita, de sus paredes óseas (importante si se planea una cirugía descompresiva) y del ensanchamiento de los músculos extrínsecos del globo ocular.
RMN de órbitas: evaluación del edema o de la fibrosis de los músculos oculomotores.
Criterios diagnósticos de la EGB
1. El diagnóstico de EGB es definitivo en los siguientes casos:
1) hipertiroidismo clínico o subclínico y aumento de los niveles de TRAb
2) hipertiroidismo acompañado de orbitopatía tiroidea con una clara afectación de los tejidos blandos de las órbitas y/o dermopatía tiroidea
3) hipertiroidismo con bocio vascular confirmado en la ecografía (hipoecogenicidad difusa del parénquima) en caso de que no sea posible evaluar la concentración de los anticuerpos TRAb
4) orbitopatía tiroidea aislada y aumento de los niveles de TRAb.
2. El diagnóstico de EGB es probable si:
1) aparecen episodios recidivantes de hipertiroidismo alternando con períodos eutiroideos que duran >6 meses sin necesidad de tratamiento antitiroideo
2) el enfermo con hipertiroidismo presenta antecedentes familiares de la EGB o de la enfermedad de Hashimoto, o padece otra enfermedad autoinmune.
El aumento aislado de la concentración de los anticuerpos TRAb no es suficiente para diagnosticar la EGB (puede presentarse en familiares asintomáticos de enfermos con EGB).
Criterios diagnósticos de la orbitopatía tiroidea
Es importante no solo diagnosticar la inflamación de los tejidos blandos orbitarios y la orbitopatía tiroidea, sino sobre todo evaluar si la gravedad de los síntomas requiere tratamiento (es necesario un examen ocular completo y a menudo una TC orbitaria).
Clasificación de orbitopatía tiroidea que toma en cuenta la actividad inflamatoria (según EUGOGO, 2021):
1) leve (de menor impacto en la vida cotidiana), en la que se presenta ≥1 de los siguientes signos:
a) retracción palpebral leve <2 mm
b) compromiso de tejidos blandos orbitarios leve
c) exoftalmos <3 mm por encima de la normalidad para la raza y el sexo determinado
d) ausencia de diplopía, lesiones corneales que ceden al aplicar hidratantes
2) moderada o grave, sin amenaza para la visión (de impacto considerable en la vida cotidiana), se presentan ≥2 de los siguientes:
a) retracción palpebral ≥2 mm
b) compromiso de los tejidos blandos orbitarios moderado o grave
c) exoftalmos ≥3 mm por encima de la normalidad para la raza y el sexo determinado
d) diplopía: inconstante (en los extremos del campo visual) o constante (en el centro del campo visual o en posición de lectura)
3) muy grave, con riesgo de ceguera: trastornos de la visión y/o molestias muy intensas: se presenta neuropatía óptica y/o lesión corneal.
Evaluación de la actividad de la orbitopatía tiroidea basada en las características de la inflamación: la puntuación en la escala de la actividad clínica (PAC) es la suma de todos los síntomas observados (síntoma presente — 1 pto.; síntoma ausente — 0 ptos.):
1) dolor retrobulbar espontáneo
2) dolor al intentar subir o bajar la vista
3) enrojecimiento de los párpados
4) enrojecimiento de la conjuntiva
5) inflamación de la carúncula y/o de los pliegues
6) edema palpebral
7) edema conjuntival (quemosis).
Una PAC ≥3/7 indica orbitopatía tiroidea activa. La orbitopatía tiroidea inactiva se diagnostica con una PAC <3.
Los 3 criterios adicionales que permiten aplicar la escala de 10 puntos para evaluar la progresión de la enfermedad después de la primera consulta:
8) aumento de exoftalmos en ≥2 mm
9) disminución de la movilidad del ojo en ≥8°
10) empeoramiento de la agudeza visual en los últimos 1-3 meses.
Diagnóstico diferencial del hipertiroidismo
Diagnóstico diferencial de la EGB y otras causas de hipertiroidismo →fig. 9.2-1, →tabla 9.2-1. El aumento de la concentración de los anticuerpos TRAb confirma la actividad del proceso autoinmune en la EGB.
Diagnóstico diferencial de la orbitopatía tiroidea
Síntomas oculares que acompañan al hipertiroidismo grave de etiología no autoinmune (es decisivo el nivel de los TRAb). Si el exoftalmos es unilateral: linfoma orbitario, metástasis, granuloma (pseudotumor inflamatorio de la órbita).
TratamientoArriba
No existe un tratamiento etiológico eficaz de la EGB. Se tratan los síntomas: el hipertiroidismo →fig. 9.2-1 y la orbitopatía →más adelante.
Tratamiento del hipertiroidismo
El primer objetivo es alcanzar cuanto antes el estado eutiroideo y consensuar con el paciente la estrategia terapéutica. Si el principal método de actuación es el tratamiento farmacológico, intentar lograr y mantener la remisión inmunológica. Se considera buen pronóstico la normalización de los niveles de los TRAb, la disminución del volumen del bocio y su vascularización (se disminuye la estimulación por los anti-TSHR y remite la infiltración linfocitaria), los cuales son indicadores indirectos de remisión inmunológica. El tratamiento farmacológico alivia los síntomas del exceso de HT y acelera la remisión, pero no previene la recidiva, que aparecerá en ~50 % de los casos, mientras que en hombres y pacientes <20 años de edad se da hasta en un 70-80 %. Es más difícil lograr la remisión en los siguientes casos: debut de la enfermedad a edad de <15 años, niveles elevados de TRAb, bocio de gran volumen (>30 ml en mujeres y >35 ml en hombres), tirotoxicosis por T3, antecedentes familiares y tabaquismo.
En caso de recidiva del hipertiroidismo se prefiere un tratamiento radical con radioyodo o quirúrgico. No obstante, se puede emplear el tratamiento crónico con un fármaco antitiroideo a dosis bajas cuando el tratamiento radical es imposible de realizar o está contraindicado, o cuando el paciente lo prefiere.
Tratamiento farmacológico
Normas generales del tratamiento antitiroideo →Hipertiroidismo. Si se trata de conseguir la remisión inmunológica permanente, la duración óptima del tratamiento farmacológico es de 18 meses, como mínimo 12.
1. Esquemas de tratamiento antitiroideo en la EGB:
1) Clásico: usar tiamazol (dosificación →Hipertiroidismo) hasta conseguir el estado eutiroideo (~3-6 semanas), generalmente a 20 mg/d, a continuación disminuir progresivamente la dosis hasta la dosis de mantenimiento de 2,5-10 mg/d, en general 1 × d (utilizar ~18 meses); solo en caso de alergia a tiamazol, si el tratamiento es necesario, se puede utilizar PTU (dosificación →Hipertiroidismo); el tiempo hasta alcanzar el estado eutiroideo suele ser más largo.
2) Tratamiento con una dosis fija del tiamazol: p. ej. 10 mg/d; sobre todo en aquellos casos en los que síntomas de hipertiroidismo son poco pronunciados.
2. Datos que indican la ineficacia del tratamiento farmacológico:
1) Ausencia de remisión hormonal: a pesar del tratamiento antitiroideo, los niveles de HT no se normalizan o aumentan al intentar disminuir la dosis del fármaco.
2) Falta de la remisión inmunológica inicial: la concentración de TRAb permanece >10 UI/l después de 6 meses de tratamiento (la remisión de los síntomas del hipertiroidismo no garantiza la remisión inmunológica).
3) Falta de remisión inmunológica permanente: niveles de TRAb elevados después de 12 meses de tratamiento indican alto riesgo de recidiva (75-90 %), a pesar de conseguir el estado eutiroideo.
4) Recidiva del hipertiroidismo tras haber conseguido la remisión hormonal e inmunológica; recidiva verdadera si la remisión ha durado ≥1 año tras retirar el tratamiento.
3. Preparación farmacológica para el tratamiento radical:
1) antes de la cirugía, durante 4-6 semanas (al menos 2 semanas): se prefiere el tiamazol porque consigue la normofunción más precozmente
2) antes del tratamiento con 131I, durante 1-3 meses: se prefiere el tiamazol por ocasionar una menor inhibición de la radiosensibilidad de tiroides (retirar con anticipación →Hipertiroidismo).
4. Actuación en embarazadas tratadas con un fármaco antitiroideo por EGB: si es posible, no se deben utilizar antitiroideos entre la semana 6 y 10 de embarazo; en mujeres tratadas con tiamazol o PTU a dosis bajas (≤5-10 mg/d y ≤50-200 mg/d, respectivamente) con bajo riesgo de recidiva de hipertiroidismo tras confirmar el embarazo (lo que viene indicado por: niveles de TRAb indeterminables o bajos, TSH sérica normal, uso de antitiroideos durante los >6 meses anteriores al embarazo, ausencia de manifestaciones de la orbitopatía tiroidea) se puede discontinuar el fármaco antitiroideo, y luego cada 2 semanas examinar a la paciente y controlar los niveles de TSH y FT4. Si se mantiene el estado de eutiroidismo clínico y bioquímico, en el 2.º y 3.er trimestre, puede prolongarse el intervalo de los controles a 2-4 semanas. Si el tratamiento antitiroideo es necesario, pautar PTU antes del embarazo y en el 1.er trimestre. Después de la semana 16 del embarazo se prefiere el tiamazol. Utilizar fármacos antitiroideos a la dosis efectiva más baja posible y controlar las concentraciones séricas de TSH y FT4, inicialmente cada 2 semanas y, tras conseguir el estado eutiroideo, cada ~4 semanas. En embarazadas también puede administrarse propranolol, pero solo en caso de necesidad y durante el período más corto posible. En la EGB, también en las mujeres que recibieron tratamiento radical previo, determinar la concentración de TRAb al inicio del embarazo o tras diagnosticar el hipertiroidismo. Si esta concentración está elevada, es necesario repetir la prueba entre la semana 18 y 22 del embarazo. Si se detecta una concentración elevada de TRAb (especialmente >3 × LSN), se recomienda vigilar al feto durante todo el embarazo para detectar signos de hipertiroidismo. Si los niveles de TRAb están elevados o la embarazada recibe fármacos antitiroideos, se debe repetir la prueba en la semana 30-34 de embarazo para evaluar el riesgo de hipertiroidismo del neonato.
Tratamiento con radioyodo (131I)
Reglas generales →Hipertiroidismo. Método de elección en el tratamiento radical del hipertiroidismo en el curso de EGB (a dosis de ≥10-15 mCi) →tabla 9.2-3. En ~3/4 de los casos basta una sola dosis de 131I, en los demás casos se necesita una segunda dosis, en general a los 6 meses. En la orbitopatía activa grave o moderada el tratamiento con 131I está contraindicado. En la orbitopatía activa y leve el tratamiento con 131I debe estar precedido por un pretratamiento con glucocorticoides (por el riesgo del empeoramiento transitorio): prednisona 0,3-0,5 mg/kg/d desde el 1.º-3.er día desde la administración de 131I durante un mes, luego seguir reduciendo la dosis hasta retirar el fármaco en ≤3 meses. Los enfermos con bocio grande que comprime la tráquea y provoca estenosis de las vías respiratorias deben ser tratados en medio hospitalario (es posible un aumento transitorio de volumen tiroideo por edema); en caso de tratamiento con 131I de bocio gigante que cursa con una estenosis de la tráquea <10 mm también es necesario aplicar una cobertura con glucocorticoides.
Tratamiento quirúrgico
Una indicación absoluta para el tratamiento quirúrgico es la coexistencia de un nódulo con rasgos citológicos o clínicos de malignidad (el riesgo de cáncer asociado a la EGB es comparable a otras formas de bocio multinodular y es de un 2-7 %). Se prefiere en caso de coexistir orbitopatía grave o si el bocio es de gran tamaño (>80 ml) con síntomas compresivos, especialmente si presenta focos de gran tamaño que no captan radioyodo. El volumen de los restos de parénquima tiroideo tiene una fuerte correlación con la recidiva de la EGB, lo que conlleva, con cada vez más frecuencia, la tiroidectomía total o casi total. Sin embargo, debido al riesgo elevado de complicaciones crónicas (incluido el hipoparatiroidismo posoperatorio) no es un método comúnmente aceptado. La cirugía inevitablemente lleva al hipotiroidismo (por lo menos subclínico), que requiere un tratamiento sustitutivo.
Tratamiento de la orbitopatía tiroidea
No es posible alcanzar un efecto permanente sin un tratamiento eficaz del hipertiroidismo, pero se debe evitar el hipotiroidismo (la TSH estimula el receptor de TSH-R en los fibroblastos de la órbita al igual que TRAb, lo que empeora las lesiones oculares). La remisión del hipertiroidismo puede, por sí mismo, causar una considerable disminución o la remisión de orbitopatía en unos 2-3 meses. A todos los pacientes fumadores con EGB se les debe recomendar que abandonen el hábito tabáquico de manera definitiva, dado que este es un importante factor de riesgo de desarrollo y curso más grave de orbitopatía.
En cada etapa de tratamiento de orbitopatía es importante el tratamiento tópico para prevenir, entre otros, la úlcera corneal (uso de ungüentos y gotas hidratantes, antibacterianos y antinflamatorios) y la terapia de soporte (colocación más alta de la cabeza durante el sueño, uso de gafas de sol, en casos necesarios uso de diuréticos que disminuyen la presión intraocular). Se debe comenzar precozmente el tratamiento antinflamatorio con glucocorticoides en la fase activa de la inflamación. Está indicado en caso de progresión rápida de los síntomas de orbitopatía. El tratamiento depende de la gravedad de la orbitopatía:
1) Orbitopatía con amenaza para la visión → empezar el tratamiento inmunosupresor inmediatamente, p. ej. metilprednisolona (→más adelante), y si no se consigue mejoría en una semana → cirugía (descompresión urgente de la órbita).
2) Orbitopatía grave o moderada → empezar el tratamiento inmunosupresor con glucocorticoides (si la orbitopatía es activa: PAC ≥3/7), o considerar el tratamiento quirúrgico (si la orbitopatía no es activa).
3) Orbitopatía leve → los síntomas no tienen impacto significativo en la vida cotidiana y no justifican un tratamiento inmunosupresor o quirúrgico, aunque una progresión rápida de los síntomas de la orbitopatía activa puede ser una indicación para iniciar el tratamiento con glucocorticoides. Administrar tratamiento sintomático. Considerar la suplementación de selenio durante 6 meses (en ayunas), sobre todo si la enfermedad es relativamente reciente, puesto que puede reducir el riesgo de progresión de orbitopatía tiroidea.
Terapia con glucocorticoides
En la orbitopatía con amenaza para la visión → inmediatamente p. ej. metilprednisolona a dosis de 0,5-1 g iv. 1 × d durante 3 días consecutivos o cada 2 días durante una semana, con vigilancia diaria y evaluación tras una semana. Si se consigue mejoría, se puede seguir con el tratamiento (dosis acumulativa de metilprednisolona durante un ciclo <8 g).
En la orbitopatía moderada y grave los glucocorticoides son fármacos de elección utilizados únicamente en la enfermedad activa (PAC ≥3/7): El EUGOGO (2021) recomienda una dosis acumulativa de 4,5 g de metilprednisolona en 12 infusiones iv. 1 × semana (6 infusiones de 0,5 g, a continuación 6 infusiones de 0,25 g); es un esquema de tratamiento bien tolerado que mejora significativamente la calidad de vida. Si es necesario, se puede considerar aumentar la dosis acumulativa hasta 7,5 g (dosis inicial de 0,75 g iv. 1 × semana durante 6 semanas, a continuación 500 mg iv. cada semana durante 6 semanas), que se asocia a un riesgo más alto de efectos adversos. El glucocorticoide VO (tratamiento de segunda elección en la orbitopatía activa) se utiliza más raramente debido a una menor eficacia y un riesgo mayor de efectos adversos: prednisona 1 mg/kg/d durante 6-8 semanas, a continuación ir reduciendo la dosis durante 3 meses. El EUGOGO (2021) también recomienda utilizar un inmunosupresor junto con metilprednisolona: micofenolato de sodio (a dosis de 0,72 g/d durante 24 semanas, las primeras 12 semanas junto con un glucocorticoide) o micofenolato de mofetilo (1,0 g/d).
Radioterapia orbital
Método complementario. Para conseguir mejores efectos se propone aplicar junto con la terapia con glucocorticoides, lo que confiere un resultado mejor y más prolongado que el uso de solo un método. La retinopatía diabética es la única contraindicación (además del embarazo).
Tratamiento quirúrgico
Es el único método de tratamiento de las complicaciones permanentes de la orbitopatía que se indica tras la remisión de su fase activa. A menudo es un proceso de varias etapas, comenzando con la descompresión de la órbita y con un tratamiento del estrabismo causado por la fibrosis de los músculos oculomotores y cirugía de los párpados. La descompresión urgente debe ser considerada en caso de presentar manifestaciones de compresión del nervio óptico e ineficacia del tratamiento inmunosupresor intensivo tras 1-2 semanas.
Inmunoterapia
El teprotumumab, un anticuerpo monoclonal contra el receptor para el factor de crecimiento similar a la insulina (IGF-1), es un nuevo fármaco registrado por la FDA (pero no por la EMA) en 2020 para considerar su uso en los enfermos con orbitopatía activa (PAC ≥4) de moderada o grave. En la actualidad, el papel de este nuevo fármaco en el algoritmo terapéutico de la orbitopatía sigue siendo objeto de debate. El EUGOGO (2021) lo recomienda como fármaco de segunda elección, al igual que rituximab y tocilizumab (que tampoco han sido registrados por la EMA para tratar la orbitopatía).
PronósticoArriba
1. Hipertiroidismo: incluso sin tratamiento con el tiempo remite espontáneamente, pero pueden ocurrir complicaciones que ponen la vida en peligro →Hipertiroidismo. La farmacoterapia suprime los síntomas del exceso de HT y acelera la remisión, pero en ~50 % de los casos recidiva. La concentración de anticuerpos TRAb se normaliza en la mayoría de los enfermos a los ~6 meses de la terapia, pero esto no garantiza la remisión constante. El riesgo de recidiva es más alto en hombres y en personas <20 años, también en los enfermos con un bocio grande y la proporción FT3/FT4 inicial alta. El hipotiroidismo ocurre siempre después de la cirugía y a menudo tras un tratamiento con radioyodo eficaz; se puede desarrollar también durante el curso de un largo tratamiento farmacológico de la EGB.
2. Orbitopatía tiroidea: puede remitir sin consecuencias permanentes, incluso sin tratamiento, especialmente en su forma leve, pero en su forma activa y grave el riesgo de daño permanente a los tejidos orbitales (trastornos oculomotores, de agudeza visual e incluso de ceguera) es alto, especialmente en exoftalmos maligno. Un tratamiento precoz durante la fase activa a menudo permite evitar consecuencias serias. Si el grado de exoftalmos y la afectación de los tejidos blandos y de los músculos oculomotores es alto, o en caso de exposición corneal o compresión del nervio óptico, el riesgo de lesión permanente del aparato visual y cambios permanentes en el aspecto del enfermo es alto. El estrabismo y el exoftalmos pueden corregirse quirúrgicamente tras remitir la fase activa de la enfermedad.
TABLAS Y FIGURAS
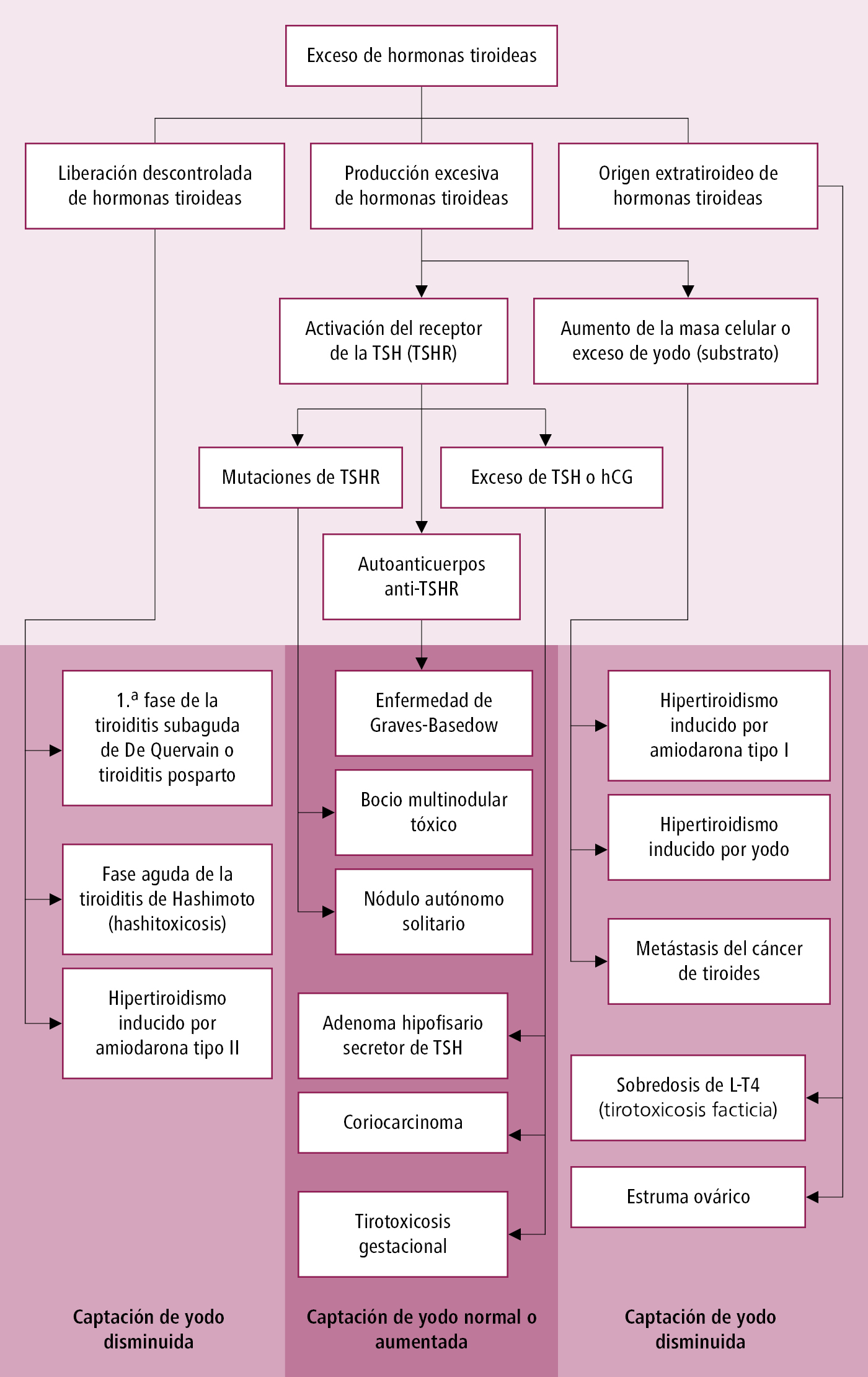
Fig. 9.2-1. Causas de hipertiroidismo
Diagnóstico diferencial entre la enfermedad de Graves-Basedow y el hipertiroidismo de etiología no autoinmune
|
Criterios
|
Enfermedad de Graves-Basedow
|
Hipertiroidismo de etiología no autoinmune (bocio multinodular tóxico, nódulo autónomo solitario)
|
|
Anamnesis
|
Recaídas del hipertiroidismo. AITD u otras enfermedades autoinmunes en la familia y el paciente
|
Antecedentes de bocio no tóxico
|
|
Síntomas del hipertiroidismo
|
No existen signos diferenciales
|
|
Bocioa
|
Rasgos de bocio vascularb
|
Bocio multinodular o nódulo solitario
|
|
Afectación ocular
|
Signos de orbitopatía (inflamación autoinmune), orbitopatía clínica en un 20-30 %, exoftalmos maligno en un 2-3 %
|
Los síntomas oculares resultantes de la hiperactividad simpática (retracción palpebral) no apuntan en contra de este diagnóstico
|
|
Edema pretibial
|
En el 1-3 %
|
No se presenta
|
|
Pruebas de laboratorio de la función tiroidea
|
↓ TSH, ↑ FT4 (con menor frecuencia ↑ FT3), sin rasgos que diferencien
|
|
↑ TRAb
|
En un 95 %
|
Ausentes
|
|
↑ anti-TPOc
|
En un 70 %
|
En un 15 % de los enfermos (de edad avanzada)
|
|
Ecografía de tiroides
|
Hipoecogenicidad difusa de parénquimab
|
Lesiones focales
|
|
Gammagrafía de tiroides
|
Sin lesiones focales pronunciadas. A menudo se visualiza una imagen con ligera heterogeneidad en la captación del trazador
|
Son visibles áreas de función autónoma y áreas inactivas
|
|
a La ausencia de bocio no es un signo diferencial.
b En 1/4 de los enfermos pueden aparecer nódulos.
c Signo de sensibilidad y especificidad mucho menor que los TRAb.
↑ concentración aumentada, ↓ concentración disminuida, AITD – enfermedad tiroidea autoinmune
|
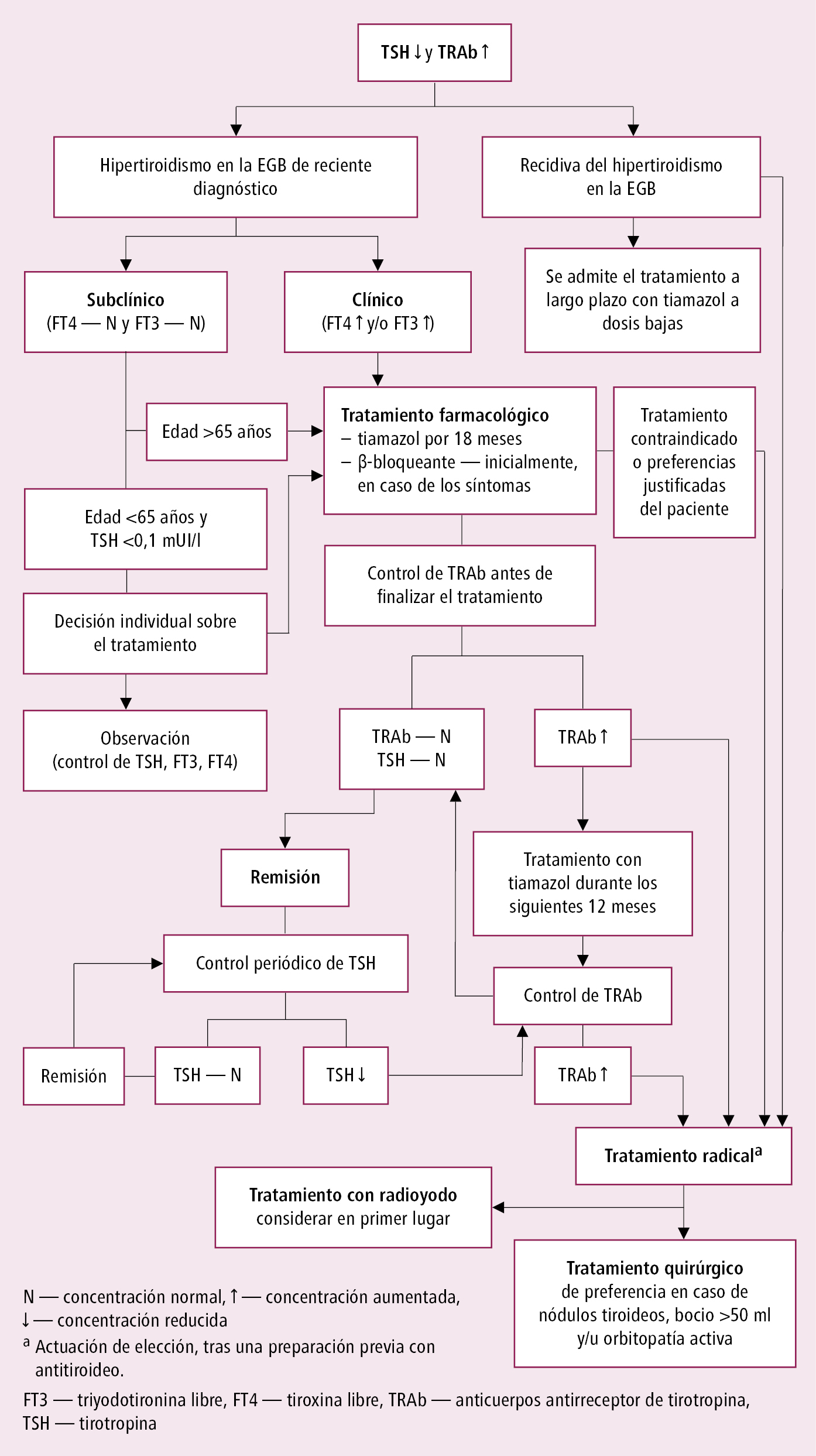
Fig. 9.2-1. Algoritmo simplificado del tratamiento del hipertiroidismo en el curso de la enfermedad de Graves-Basedow (EGB) según las guías de la ETA (2018; modificado)
Métodos de tratamiento del hipertiroidismo
|
Causa del hipertiroidismo
|
BB
|
T
|
131I
|
Cir
|
|
Enfermedad de Graves-Basedow (EGB)
|
Primer episodio
|
|
|
|
|
|
Recaída
|
|
|
|
|
|
Orbitopatía tiroidea leve
|
|
|
a
|
|
|
Orbitopatía tiroidea activa grave o moderada
|
|
|
|
|
|
Con nódulo maligno diagnosticado o sospechoso
|
|
|
b
|
|
|
Recaída de la EGB tras la cirugía
|
|
|
|
|
|
Bocio multinodular tóxico
|
Bocio pequeño sin compresión de las vías respiratorias, benigno
|
|
|
|
|
|
Bocio grande, tras biopsia de lesiones focales, benigno
|
|
|
|
|
|
Bocio con diagnóstico o sospecha de malignidad
|
|
|
b
|
|
|
Nódulo autónomo solitario
|
eco-PAAF: lesión benigna o sospecha de neoplasia folicular sin factores de riesgo de malignidad
|
|
|
c
|
|
|
Diagnóstico de cáncer de tiroides (muy raras veces)
|
|
|
b
|
|
|
Hipertiroidismo inducido por exceso de yodo
|
Hipertiroidismo inducido por amiodarona
|
|
d
|
|
|
|
Otros casos
|
|
|
|
|
|
Tiroiditis
|
Subaguda
|
|
|
|
|
|
Silente o posparto
|
|
|
|
|
|
Al inicio de la enfermedad de Hashimoto
|
|
|
|
|
|
Hipertiroidismo en embarazadase
|
|
f
|
|
|
|
Hipertiroidismo subclínico
|
|
|
|
g
|
|
No hay indicaciones █ Método complementario █ Método empleado █ Método de preferencia █ Método contraindicado
|
|
a Con el fin de prevenir la exacerbación de la orbitopatía se administran glucocorticoides VO, habitualmente prednisona a dosis de 0,3-0,5 mg/kg/d (p. ej. 30 mg/d) durante 1 mes, a continuación reducir gradualmente la dosis para suspender el fármaco a los 3 meses.
b Tras la cirugía del cáncer de tiroides en general es necesario administrar 131I.
c El tratamiento con 131I también se acepta en caso de sospecha de neoplasia folicular en la eco-PAAF, en ausencia de rasgos clínicos de malignidad. El riesgo de cáncer en un nódulo solitario autónomo es de un 2 % (hay que distinguirlo de un área autónoma en el bocio multinodular tóxico).
d Según el tipo; en el tipo I a menudo está indicado añadir perclorato de sodio, en el tipo II se administran principalmente glucocorticoides.
e Diferenciarlo de la tirotoxicosis inducida por el embarazo que rara vez requiere tratamiento.
f Administrar solo si el tratamiento es necesario, a dosis considerablemente menores; en el 1.er trimestre se prefiere pautar propiltiouracilo.
g Solamente si las indicaciones para cirugía se deben a una compresión, o a un diagnóstico del bocio maligno.
BB — β-bloqueante, 131I — tratamiento con radioyodo, Cir — cirugía de la glándula tiroides, eco-PAAF — punción aspirativa con aguja fina guiada por ecografía, T — tioamidas (tiamazol como fármaco de elección)
|
 Español
Español
 English
English
 українська
українська






