Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуСкорочення: ЗТ-ПЛР — метод ланцюгової полімеразної реакції із зворотньою транскрипцією, ЛДГ — лактатдегідрогеназа, ЛЗ — лікарський засіб, Н — норма, РГ — рентгенограма, СРБ — С-реактивний білок, COVID-19 (англ. — coronavirus disease, коронавірусна хвороба) — хвороба, викликана коронавірусом SARS-CoV-2, pO2 — парціальний тиск кисню, SARS-CoV-2 — коронавірус синдрому гострої дихальної недостатності 2, SpO2 — насичення гемоглобіну артеріальної крові киснем, виміряне пульсоксиметром
37-річний чоловік із ожирінням (ІМТ 36,8 кг/м2) звернувся у приймальне відділення інфекційної лікарні Вроцлава (Польща) у зв'язку з підвищенням температури до 38,5°C, яке зберігалось протягом 6-ти днів, кашлю, риніту, слабко-вираженої задишки, що виникала під час фізичного навантаження, та слабкості. Приблизно 10-ма днями раніше, під час святкування дня народження, пацієнт мав прямий контакт із особою з підтвердженим зараженням SARS-CoV-2. На момент поступлення у лікарню стан пацієнта був задовільний. Він не скаржився на задишку, насичення гемоглобіну артеріальної крові киснем, виміряне пульсоксиметром (SpO2), становило 97 %, частота серцевих скорочень 80/хв, температура тіла 36,7°C, а над легенями вислуховувалось везикулярне дихання. На рентгенограмі (РГ) грудної клітки не виявлено відхилень (рис. 1).
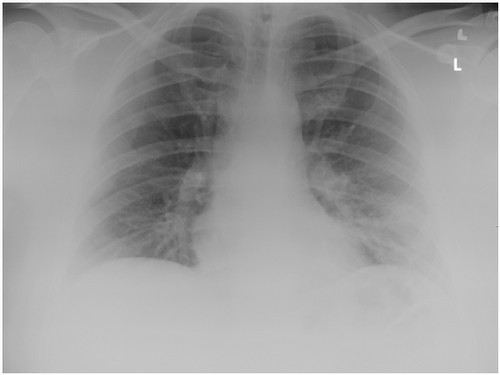
Рисунок 1. РГ на момент поступлення: нормальна картина легень
Під час лабораторних досліджень зокрема отримано наступні результати: концентрація С-реактивного білка (СРБ) 44 мг/л (Н: <6,0), концентрація прокальцитоніну 0,062 нг/мл (Н: <0,05) та число лейкоцитів 8,0 × 103/мкл (Н : 4,0-10,0). Результат імунохроматографічного тесту на грип А та В був негативним. Відповідно до діючих на той час клінічних рекомендацій, пацієнт поступив в інфекційне відділення, оскільки мав клінічні симптоми та повідомляв про тісний контакт з особою з підтвердженим зараженням SARS-CoV-2 протягом останніх 14-ти днів. Проведено забір мазка з носоглотки та підтверджено інфекцію, викликану SARS-CoV-2, за допомогою ЗТ-ПЛР.
Протягом 2-ї доби стаціонарного лікування посилилася задишка (SpO2 94 %) і виникла тахікардія (102/хв), тому було розпочато кисневу терапію (потік 3 л/хв). Артеріальний тиск становив 120/90 мм рт. ст. Через добу у пацієнта з’явилась гарячка до 38,3 °C і він повідомив про погіршення задишки, незважаючи на кисневу терапію. Під час аускультації грудної клітки відхилень від норми не виявлено. У лабораторних дослідженнях відмічено підвищення концентрації СРБ до 66 мг/л, а при газометрії капілярної крові — незначне зниження парціального тиску кисню в артеріальній крові (pO2) — 58 мм рт. ст. Число лейкоцитів становило 7,04 × 103/мкл, концентрація гемоглобіну — 14,8 г/дл (норма: 13,5–18,0 г/дл), активність ЛДГ — 360 ОД/л (Н: 120–246), концентрація D-димеру — 404 нг/мл (норма: 0–500 нг/мл). На РГ грудної клітки описано плямисті та лінійні ущільнення запального характеру у нижніх відділах обох легенів (рис. 2).
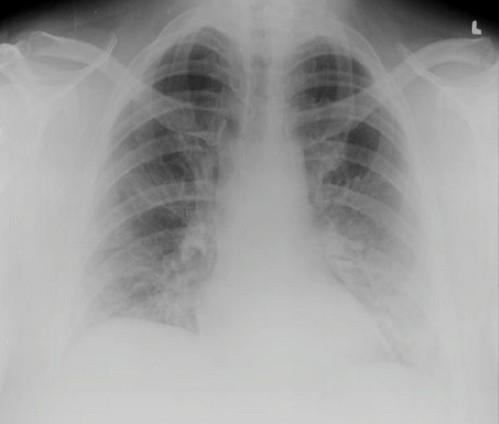
Рисунок 2. РГ, проведена на 3-тю добу стаціонарного лікування: лінійні та плямисті ущільнення у нижніх відділах обох легенів
Лікування лопінавіром/ритонавіром (400/100 мг/добу) та рибавірином (1200 мг/добу) було розпочато після того, як пацієнт (у присутності двох свідків) дав усвідомлену згоду на таку терапію. Додатково застосовувався цефтріаксон (2 г/добу) та жарознижувальний ЛЗ (метамізол). У наступні дні у пацієнта спостерігалася гарячка до >38°C, відзначався сухий, надсадний кашель та періодична слабко-виражена задишка. На 5-й день госпіталізації виникла діарея — у пацієнта було до 6-ти водянистих випорожнень протягом наступних 2-х днів. На 6-ту добу госпіталізації він повідомив про задишку та слабкість. Лабораторні тести показали подальше підвищення концентрації СРБ до 133 мг/л; число лейкоцитів становило 11,5 × 103/мкл, pO2 — 58 мм рт. ст. Результати посівів крові на стерильність — негативні. На контрольній РГ грудної клітки (рис. 3) виявлено прогресування запальних змін — ущільнення легеневої паренхіми були більш численними і локалізувались, окрім нижніх полів обох легенів, також у середній частині правого легеневого поля. SpO2 становило 89 %, тому збільшено потік кисню до 7–8 л/хв, досягаючи при цьому покращення SpO2 до 98 %.
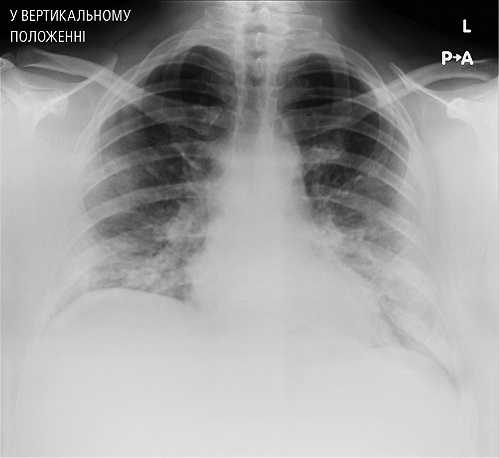
Рисунок 3. РГ, виконана на 6-ту добу госпіталізації: ущільнення легеневої паренхіми у нижніх полях обох легень та в середній частині (периферично) правого легеневого поля
У хворого застосовано наступний антибіотик, азитроміцин (500 мг/добу). Протягом наступних 2-х днів спостерігалось зникнення гарячки, кашлю та задишки, що дозволило закінчити кисневу терапію (на 10-ту добу госпіталізації). У результатах лабораторних досліджень відмічено зниження концентрації СРБ до 27 мг/л, концентрації прокальцитоніну до 0,04 нг/мл та нормальні показники оксигенації крові.
На сьогоднішній день проведені спостереження свідчать про вищий ризик тяжкого перебігу зараження SARS-CoV-2 у людей похилого віку з додатковими факторами ризику, тоді як представлений випадок свідчить про те, що COVID-19 також може мати тяжкий перебіг у молодих та загалом здорових людей. Ожиріння є фактором, що погіршує перебіг вірусних інфекцій дихальних шляхів, однак ще не доведено взаємозв'язку між ожирінням та несприятливим перебігом зараження SARS-CoV-2.
Відсутність запальних змін на РГ грудної клітки та слабко-виражена клінічна симптоматика на початку захворювання не виключають більш тяжкого перебігу COVID-19. Це може бути пов’язано з низькою чутливістю РГ при виявленні ранніх інтерстиціальних запальних змін, порівнюючи з комп'ютерною томографією. Швидке прогресування пневмонії (з супровідним підвищенням активності ЛДГ та рівня СРБ в сироватці крові) також може спостерігатися у молодих людей без супровідних захворювань. Діарея може бути частиною клінічної картини інфекції, викликаної SARS-CoV-2, хоча також є поширеним небажаним проявом терапії лопінавіром, який у цьому випадку зараження SARS-CoV-2 застосовувався експериментально.
1. Moser J.S., Galindo-Fraga A., Ortiz-Hernández A.A. і співавт.: Underweight, overweight, and obesity as independent risk factors for hospitalization in adults and children from influenza and other respiratory viruses. Influenza Other Respir. Viruses, 2019; 13: 3–9
2. Goh K.J., Choong M.C., Cheong E.H. і співавт.: Rapid progression to acute respiratory distress syndrome: review of current understanding of critical illness from COVID-19 infection. Ann. Acad. Med. Singapore, 2020; 49: 1–9
3. Huang C., Wang Y., Li X. і співавт.: Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet, 2020; 395: 497–506