DEFINICIÓN Y ETIOPATOGENIAArriba
La hepatitis C crónica es una enfermedad hepática crónica caracterizada por el desarrollo de lesiones necrótico-inflamatorias en el hígado y causada por una infección persistente por el VHC →Hepatitis C aguda. La infección crónica provoca una inflamación persistente durante años, necrosis y regeneración de los hepatocitos, y puede conducir al desarrollo de cirrosis y hepatocarcinoma.
De las manifestaciones extrahepáticas de la hepatitis C crónica (→Complicaciones) son responsables principalmente los mecanismos inmunológicos, sobre todo la crioglobulinemia mixta (tipo II y III).
CUADRO CLÍNICO E HISTORIA NATURALArriba
El cuadro clínico se parece al de la hepatitis B crónica →Hepatitis B crónica. Casi en el 70 % de los enfermos se observa ≥1 de las manifestaciones extrahepáticas →Complicaciones.
La eliminación espontánea del VHC en enfermos con infección crónica se produce en ~0,02 % de los enfermos/año. La hepatitis C crónica es una enfermedad progresiva: sin tratamiento lleva a cirrosis hepática en un 5-20 % de los enfermos en 20-30 años (en la infección por el genotipo 3 del VHC, la cirrosis y el hepatocarcinoma se desarrollan más rápidamente que en infecciones por otros genotipos). La dinámica de fibrosis y de remodelación cirrótica es 2 veces mayor en los enfermos con una actividad de ALT elevada (~40 % de todos los infectados).
PERSPECTIVA LATINOAMERICANA
En los países de América Latina, se estima que 7-9 millones de adultos presentan anticuerpos anti-VHC, lo cual significa que han estado expuestos al VHC y podrían contraer la infección crónica.
En México, entre 2012 y 2020 se reportaron 8 353 muertes por hepatitis B o C; en el 88,5 % de los casos se debieron a las formas crónicas de la enfermedad (la hepatitis C en el 84 %).
DIAGNÓSTICOArriba
Procedimiento diagnóstico →fig. 7.3-1.
Exploraciones complementarias
1. Identificación del agente etiológico: estudios serológicos y moleculares como en la hepatitis C aguda →Hepatitis C aguda. Los anticuerpos anti-VHC pueden no aparecer en enfermos con inmunodeficiencia humoral significativa, incluidos los sometidos a hemodiálisis (en estos casos determinar la presencia de ARN ya durante los procedimientos diagnósticos iniciales). Aunque la disponibilidad de los fármacos pangenotípicos hace que no sea imprescindible determinar el genotipo de VHC (en caso del genotipo 1 se determina adicionalmente el subgenotipo [GT1a lub Gt1b]), este examen puede aportar información pronóstica y es obligatorio si se considera el tratamiento específico para un genotipo determinado.
2. Otras pruebas de laboratorio: como en la hepatitis B crónica →Hepatitis B crónica. En ~30 % de los enfermos la actividad de ALT es normal, mientras que en algunos aumenta solo periódicamente (puede evolucionar de forma sinusoidal).
3. Valoración no invasiva de la fibrosis hepática: la elastografía hepática está indicada en todos los enfermos para el seguimiento evolutivo.
4. Estudio histopatológico del hígado (biopsia): está indicado en el caso de sospecha de coexistencia de otra hepatopatía, discordancia entre el resultado de una prueba no invasiva y el estado clínico del enfermo, o entre los resultados de diferentes pruebas no invasivas. En una parte de enfermos se presenta la esteatosis de gota gruesa de intensidad variable y además la infiltración inflamatoria en los espacios porta y reacción inflamatoria intralobular. En función de la intensidad de la actividad inflamatoria, también se objetiva la denominada necrosis en sacabocado: necrosis de hepatocitos en la placa limitante. La expresión de proteínas antigénicas del VHC en los hepatocitos confirma la etiología de la hepatitis, pero no se realiza de rutina.
Criterios diagnósticos
Presencia de anticuerpos anti-VHC y del ARN del VHC (o antígeno del core del VHC, HCVcAg) en sangre >6 meses desde la infección (definición de la OMS). Si no se sabe cuándo se produjo la infección por VHC, la hepatitis C crónica puede diagnosticarse sin realizar la observación de 6 meses (p. ej. considerando la gravedad de la enfermedad).
Diagnóstico diferencial
Como en la hepatitis B crónica →Hepatitis B crónica.
TRATAMIENTOArriba
Recomendaciones generales
1. Recomendar la abstinencia de alcohol (aumenta el daño hepático y acelera la progresión a cirrosis). Se considera que el consumo de café es beneficioso.
2. A los fumadores recomendar abandonar el hábito tabáquico (agrava la fibrosis hepática y aumenta el riesgo de hepatocarcinoma).
3. Los enfermos susceptibles a la hepatitis A o B deben recibir las vacunas contra el VHA y el VHB.
4. En enfermos con sobrepeso u obesidad iniciar el programa de reducción de peso corporal y realizar pruebas diagnósticas de complicaciones metabólicas de la obesidad (trastornos del metabolismo de carbohidratos, dislipidemia, hipertensión arterial).
5. No hay contraindicaciones para continuar la actividad profesional (excepto en aquellos empleos de carga física particularmente intensa), ni para efectuar actividades recreativas o practicar deporte.
Tratamiento antiviral
1. Objetivo: erradicación del VHC, lo que reduce considerablemente el riesgo de desarrollar cirrosis hepática y hepatocarcinoma, así como el riesgo de muerte.
2. Indicaciones principales: debido a la seguridad y la eficacia del tratamiento, este se recomienda en todos los infectados por VHC, independientemente de la duración de la infección y del grado de fibrosis (salvo en enfermos con insuficiencia hepática terminal en los que el tratamiento puede realizarse después del trasplante de hígado y en enfermos con esperanza de vida corta).
3. Fármacos:
1) Antivirales de acción directa (AAD) →tabla 7.3-1; la mayoría administrada en forma de preparados compuestos (GLE/PIB, SOF/VEL/VOX, SOF/VEL, SOF/LDV, EBR/GZR, OBV/PTV/r), una eficacia >97 % en la eliminación del VHC.
2) Ribavirina (RBV): utilizada en combinación con otros fármacos (de manera ocasional).
Debido a su acción embriotóxica y teratógena, es necesaria una anticoncepción eficaz durante el tratamiento y después de su finalización (durante 6 meses desde la toma de la última dosis en mujeres, y durante 7 meses en varones).
4. Principios y esquemas de tratamiento: en la actualidad el tratamiento consiste en la combinación de 2-4 inhibidores de la NS3, NS5A y NS5B, eventualmente asociando RBV. Se recomiendan sobre todo las terapias pangenotípicas. La monoterapia con AAD no se admite por el riesgo de selección de cepas resistentes.
Al elegir el esquema y la duración del tratamiento, hay que tener en cuenta sobre todo:
1) el riesgo de interacción del AAD con otros fármacos tomados por el enfermo
2) tratamiento anterior en caso de no lograr respuesta viral sostenida (RVS); la RVS se entiende como la presencia de ARN del VHC indetectable en suero mediante técnicas que detectan los niveles ≤15 UI/ml a las 12 semanas de la finalización del tratamiento)
3) grado de insuficiencia hepática en la escala de Child-Pugh (clase B y C)
4) alteración considerable de la función renal (TFGe <30 ml/min/1,73 m2).
5. Criterios de eficacia del tratamiento: ausencia en sangre del ARN del VHC y del antígeno del core del VHC (HCVcAg) pasadas 12 semanas desde finalizar el tratamiento.
6. Interacciones potenciales de los fármacos: se pueden consultar en la página web http://www.hep-druginteractions.org, recomendada por la EASL.
VIGILANCIAArriba
Observación orientada al hepatocarcinoma →Hepatocarcinoma
Observación de la tolerancia y del transcurso del tratamiento antiviral
Valoración de la toxicidad de AAD: en caso de efectos secundarios graves, suspender el fármaco (no se contempla reducir dosis). Evaluación de la toxicidad de la ribavirina: control de recuento de eritrocitos y de la concentración de hemoglobina inicialmente después de una semana, luego cada 4 semanas; si bajan → reducir dosis; anemia hemolítica grave (<2 % enfermos) → suspender el tratamiento.
COMPLICACIONESArriba
1. Cirrosis hepática: sin un tratamiento eficaz se desarrolla a los 10 años en un 10 % de los enfermos con hepatitis C crónica leve, en un 44 % con hepatitis C moderada y en el 100 % con hepatitis C grave (con fibrosis con formación de puentes). Factores de riesgo que aceleran la progresión a cirrosis: alcohol, sexo masculino, infección >40 años, sobrepeso u obesidad, tabaquismo, concentración elevada de hierro, esteatosis hepática, infección por el genotipo 3, diabetes, infección concomitante por VHB o VIH, infección a través de transfusión de sangre. En casos de insuficiencia hepática secundaria a cirrosis está indicado el trasplante de hígado.
2. Manifestaciones inmunológicas extrahepáticas de la infección por el VHC:
1) renales: glomerulonefritis membranoproliferativa o membranosa (desde hematuria asintomática y proteinuria, hasta el síndrome nefrótico y la enfermedad renal crónica)
2) cutáneas: púrpura palpable (vasculitis de vasos pequeños de la piel), liquen plano, porfiria cutánea tardía, psoriasis (especialmente en los tratados con IFN)
3) hematológicas: púrpura trombocitopénica inmunológica
4) neurológicas: neuropatía periférica (generalmente sensitiva), vasculitis de los vasos cerebrales
5) reumatológicas: artritis (poliartritis simétrica de múltiples articulaciones pequeñas similar a la AR, o artritis de una o varias articulaciones mayores), síndrome de Sjögren, síndrome antifosfolipídico, lupus eritematoso sistémico.
En enfermos con infección crónica por VHC se presenta un riesgo elevado de diabetes y de eventos cardiovasculares (ACV, infarto de miocardio y muerte cardíaca súbita), así como de depresión y otros trastornos del estado de ánimo.
3. Hepatocarcinoma: a los 20 años se desarrolla en ~3-5 % de los enfermos con hepatitis C crónica. El riesgo aumenta considerablemente en enfermos con cirrosis hepática (raramente se presenta en un hígado sin fibrosis intensa) y disminuye significativamente después del tratamiento antiviral eficaz (hasta ~1 %). Factores de riesgo adicionales: edad >60 años, elevado nivel de AFP en el suero y número de plaquetas disminuido. Se admite el tratamiento de una infección crónica por VHC también en enfermos con diagnóstico de hepatocarcinoma en espera de trasplante de hígado. Los enfermos con hepatocarcinoma aptos para otros métodos del tratamiento del cáncer, como resección o ablación, deben recibir tratamiento antiviral después de finalizar el tratamiento del hepatocarcinoma. También se admite el tratamiento antiviral en enfermos con hepatocarcinoma en terapia sistémica o paliativa, tras valorar de manera individual los beneficios y el pronóstico.
SITUACIONES ESPECIALESArriba
Embarazo y lactancia
Una infección crónica por VHC no es una contraindicación para la reproducción. En todas las embarazadas está indicado realizar una prueba dirigida hacia la presencia de anticuerpos anti-VHC. El riesgo de transmisión vertical es de un 3-5 % y depende sobre todo de la concentración del ARN del VHC. No hay guías relativas al uso de fármacos anti-VHC durante el embarazo. Algunos fármacos (OBV/PTV/DSV/SOF) se encuentran en la categoría B de la clasificación de la FDA relativa al uso de fármacos en embarazadas. El tipo de parto no influye en la infección del niño durante el parto, pero se recomienda evitar la episiotomía. En niños nacidos de mujeres infectadas por VHC, se recomienda realizar 2 pruebas dirigidas a anti-VHC después de los 18 meses de vida. Por esta razón para el diagnóstico de la infección por VHC en el 1.er año de vida es necesario determinar el ARN del VHC (en los hijos de las madres con resultado positivo de esta prueba se recomienda realizar el estudio entre el 2.º y el 3.er mes de la vida).
La mujer infectada por VHC puede amamantar, pero se recomienda interrumpir temporalmente la lactancia en caso de aparición de heridas sangrantes en el pezón.
PronósticoArriba
Una respuesta viral sostenida (RVS) a la terapia sin interferones se consigue en >95 % de los enfermos (en algunos subgrupos hasta el 100 %). En >99 % de los enfermos no se presentan recidivas (reinfección en un 1-8 %/año, especialmente en usuarios de drogas intravenosas y en HSH). Tras obtener la RVS, deben seguirse observando los enfermos con hepatopatía avanzada (F3-F4) → ecografía abdominal cada 6 meses, y todos los enfermos con otras hepatopatías o con factores de riesgo (p. ej. ingesta de alcohol, sobrepeso u obesidad, síndrome metabólico, diabetes mellitus). En enfermos con cirrosis compensada no tratados, el riesgo de hemorragia por varices esofágicas alcanza ~2,5 % después de 5 años y el 5 % después de 10 años. El riesgo de descompensación (ascitis) es del 7 % y del 20 %, respectivamente. El riesgo de encefalopatía después de 10 años es de ~2,5 %. En el 30 % de los enfermos con cirrosis descompensada a los 10 años se desarrolla una insuficiencia hepática terminal. La mortalidad en enfermos con cirrosis compensada es del 20 % en el transcurso de 10 años y hasta del 50 % en los primeros 5 años después de ponerse de manifiesto la insuficiencia.
PREVENCIÓNArriba
Como en la hepatitis C aguda →Hepatitis C aguda. El tratamiento de la fase aguda de la hepatitis C reduce el riesgo de progresión a cronicidad.
TABLAS Y FIGURAS
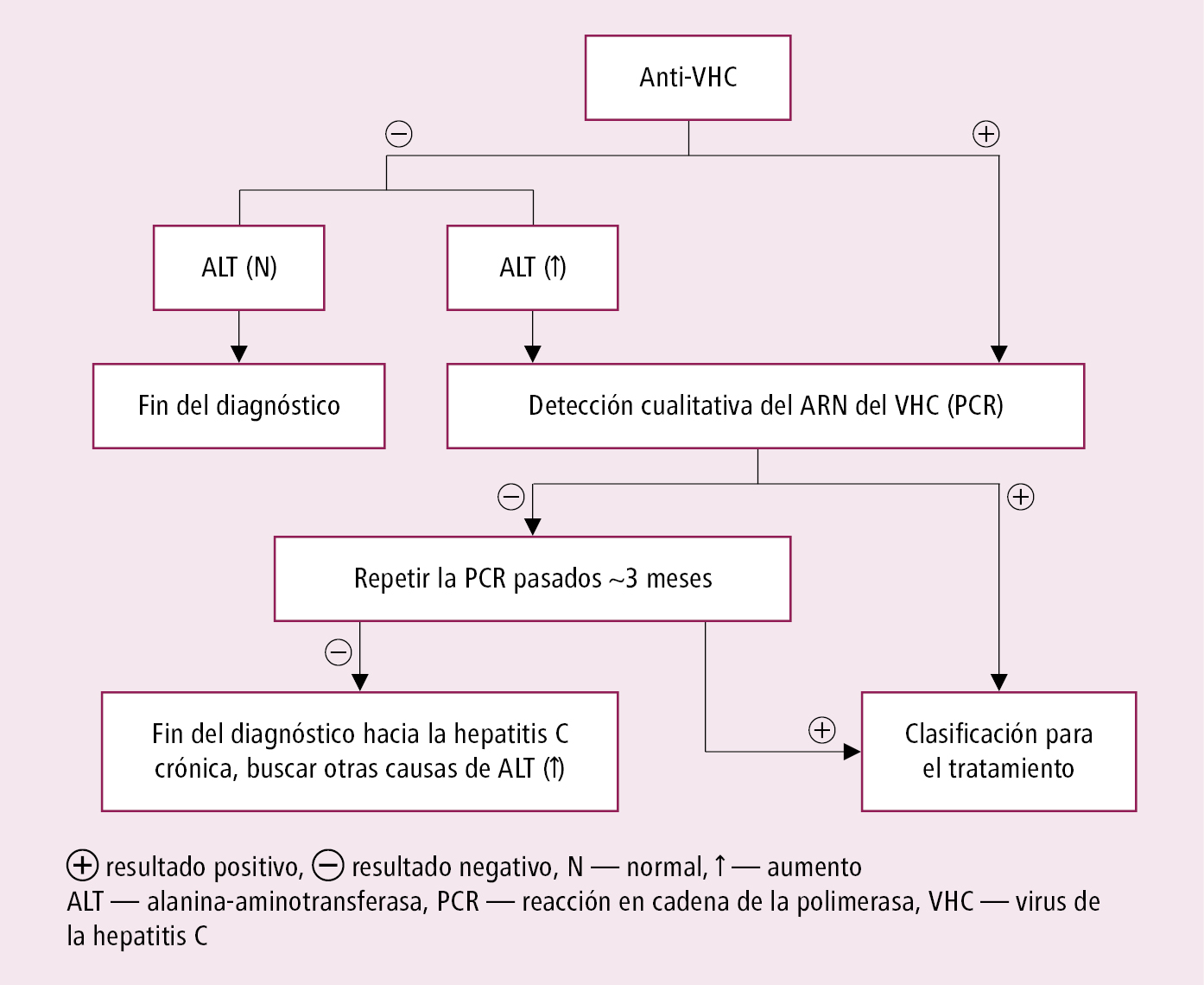
Fig. 7.3-1. Manejo diagnóstico de la infección crónica por VHC
Fármacos administrados en el tratamiento de la hepatitis C crónica
|
Grupos de fármacos
|
Clases
|
Fármacos
|
Dosificación
|
|
Antivirales de acción directa (AAD)
|
Inhibidores de la NS3 (proteasa)
|
Glecaprevir (GLE)
Grazoprevir (GZR)
Paritaprevir (PTV)
Voxilaprevir (VOX)
|
300 mg 1 × d
100 mg 1 × d
150 mg 1 × d
100 mg 1 × d
|
|
Inhibidores de la NS5B (polimerasa)
|
Dasabuvir (DSV)
Sofosbuvir (SOF)
|
250 mg 2 × d
400 mg 1 × d
|
|
Inhibidores de la NS5A
|
Daclatasvir (DCV)
Elbasvir (EBR)
Ledipasvir (LDV)
Ombitasvir (OBV)
Pibrentasvir (PIB)
Velpatasvir (VEL)
|
60 mg 1 × d
50 mg 1 × d
90 mg 1 × d
25 mg 1 × d
120 mg 1 × d
100 mg 1 × d
|
|
Otros
|
Ribavirina
|
Ribavirina (RBV)
|
1000 mg 1 × d si el peso corporal <75 kg
1200 mg si el peso corporal >75 kg
|
 Español
Español
 English
English
 українська
українська





