Definición y etiopatogeniaArriba
Conjunto de manifestaciones clínicas causadas por la deficiencia de tiroxina (T4) y la consiguiente acción insuficiente de triyodotironina (T3) a nivel tisular. Esto lleva a una ralentización generalizada de los procesos metabólicos y al desarrollo de mixedema debido a la acumulación de fibronectina y glucosaminoglucanos hidrofílicos en la hipodermis, músculos y en otros tejidos.
Clasificación del hipotiroidismo:
1) Primario (viene indicado por una disminución de FT4 (tiroxina libre, T4L) sérica y un aumento secundario de TSH): a consecuencia de la afectación tiroidea. Causas: tiroiditis crónica autoinmune (enfermedad de Hashimoto; la más frecuente); otros tipos de tiroiditis; tiroidectomía total o subtotal (con posible proceso autoinmune que daña el parénquima tiroideo residual); tratamiento con 131I; irradiación de la región del cuello; excesivo aporte de yodo, incluido el uso de amiodarona y medios de contraste yodados (la inactivación de la tiroperoxidasa por exceso de yodo, lo que se conoce como efecto de Wolff-Chaikoff, es transitoria y generalmente la función tiroidea se recupera con rapidez; si no se produce el denominado fenómeno de escape, se desarrolla hipotiroidismo); sobredosis de los fármacos antitiroideos (hipotiroidismo transitorio y reversible que remite tras retirar los fármacos); ingesta de compuestos de litio (inhibición de la secreción de T4 y T3), nitroprusiato sódico, fenitoína, algunos inhibidores de la tirosina-cinasa (sunitinib, sorafenib) o interferón α, inhibidores de puntos de control inmunitario (principalmente anticuerpos monoclonales anti-PD-1, p. ej. pembrolizumab o nivolumab); deficiencia grave de yodo en el medio ambiente o exposición crónica a sustancias bociógenas que inhiben la acumulación de yodo en el tiroides (p. ej. percloratos, tiocianatos, nitratos); hipotiroidismo congénito.
2) Secundario (viene indicado por una disminución de FT4 sérica y TSH normal o baja): debido a la deficiencia o falta de secreción de TSH a consecuencia de hipopituitarismo (tumor en la región selar, enfermedades inflamatorias o infiltrativas, lesión de origen vascular, traumatismos o lesiones yatrogénicas: irradiación o cirugía, fármacos [p. ej. ipilimumab]).
3) Terciario (disminución de TSH y FT4 séricas; requiere diagnóstico diferencial con hipotiroidismo secundario; es el tipo más raro): debido a la ausencia o déficit de hormona liberadora de tirotropina (TRH) por alteración hipotalámica (neoplasia, enfermedades inflamatorias e infiltrativas [p. ej. sarcoidosis]) o por lesión del tallo hipofisario.
Cuadro clínico e historia naturalArriba
Los síntomas del hipotiroidismo suelen ser más sutiles en sus formas secundaria y terciaria en comparación con la primaria. Sin embargo, en estos casos puede haber signos de insuficiencia de otras glándulas endocrinas (prestar atención a los síntomas de hipofunción corticosuprarrenal), de deficiencia de arginina-vasopresina, u otros directamente relacionados con el hipopituitarismo. Por otra parte, el hipotiroidismo puede formar parte de los síndromes poliglandulares autoinmunes →Poliendocrinopatías autoinmunes.
Hipotiroidismo subclínico
No se detectan síntomas típicos, pero puede aparecer distimia o depresión, y en las exploraciones complementarias, aumento de los niveles plasmáticos de colesterol total y de LDL. El riesgo de desarrollar hipotiroidismo clínico es dos veces mayor si el incremento de la TSH se acompaña de niveles elevados de anticuerpos anti-TPO.
Hipotiroidismo manifiesto
1. Síntomas generales: aumento de peso, debilidad, cansancio, baja tolerancia al esfuerzo, somnolencia, lentitud generalizada (psicomotora y en el habla); sensación de frío, menor tolerancia a las temperaturas bajas.
2. Cambios en la piel: piel seca, fría, pálida, amarillenta, sudoración disminuida, endurecimiento excesivo en determinadas zonas (p. ej. en los codos); edema subcutáneo (mixedema) que causa engrosamiento de los rasgos faciales y una característica hinchazón de los párpados y de las manos; pelo seco, frágil y ralo, a veces caída de cejas.
3. Cambios en el sistema cardiovascular: bradicardia, pulso y ruidos cardíacos débiles; aumento de la silueta cardíaca; hipotensión, más raramente hipertensión (más a menudo diastólica).
4. Cambios en el aparato respiratorio: voz ronca, apagada (engrosamiento de las cuerdas vocales, macroglosia); hipopnea; infecciones de las vías respiratorias superiores o, en casos graves, insuficiencia respiratoria.
5. Cambios en el aparato digestivo: estreñimiento crónico y, en casos graves, íleo; ascitis (en fases avanzadas; suelen coexistir derrame pericárdico y pleural).
6. Cambios en el aparato urinario: oliguria (riesgo de intoxicación por agua por alteración de la filtración glomerular). Si no existen edemas evidentes, estos trastornos parecen insustanciales.
7. Cambios en el sistema nervioso: mononeuropatías (p. ej. síndrome del túnel carpiano), parestesias, fase prolongada de relajación de los reflejos tendinosos, a veces hipoacusia.
8. Cambios en el aparato locomotor: disminución de la fuerza muscular, cansancio fácil, lentitud motora, calambres musculares, mialgias; edema articular, en particular de las rodillas (engrosamiento de las membranas sinoviales y derrame sinovial).
9. Cambios en el aparato genital: en mujeres trastornos menstruales (polimenorrea, amenorrea, menorragia), infertilidad, abortos. En hombres disminución de la libido y, a veces, trastornos de la erección.
10. Trastornos mentales: problemas de concentración, trastornos de la memoria, depresión subclínica o establecida, inestabilidad emocional, a veces trastorno bipolar afectivo o psicosis paranoide. En casos graves se presentan demencia y coma.
Coma mixedematoso (hipotiroideo)
Es un estado de riesgo para la vida, que se presenta en el curso del hipotiroidismo extremamente grave y sin tratamiento (coma mixedematoso). Puede desencadenarse por enfermedades concomitantes, p. ej. infecciones sistémicas. Se presenta hipotermia (<30 °C, hasta los 24 °C), bradicardia sinusal marcada, hipotensión, hipoxemia con hipercapnia (a causa de la hipoventilación), acidosis respiratoria, hipoglucemia, hiponatremia con síntomas de intoxicación por agua, edemas, demencia o coma y shock. Se produce hipotonía muscular (pero pueden aparecer convulsiones). Los reflejos tendinosos están disminuidos. Pueden aparecer los síntomas de las enfermedades concomitantes, p. ej. de neumonía u otras infecciones, infarto de miocardio reciente o hemorragias digestivas, causantes de la aparición del coma. Otro factor causante puede ser la ingesta de determinados fármacos (p. ej. amiodarona, litio, barbitúricos).
DiagnósticoArriba
Exploraciones complementarias
1. Pruebas hormonales:
1) Concentración sérica de TSH: elevada en el hipotiroidismo primario, baja en el hipotiroidismo secundario y terciario.
2) Concentración sérica de FT4 baja.
3) Concentración sérica de FT3: con frecuencia normal, a veces baja.
4) Concentración sérica de TSH en la prueba de estimulación con TRH (se realiza raramente). En el hipotiroidismo primario se presenta secreción excesiva de TSH; en el hipotiroidismo secundario: sin aumento significativo de TSH (los valores no sobrepasan el límite superior del rango de referencia); en el terciario: el aumento es moderado y tardío.
PERSPECTIVA LATINOAMERICANA
La prueba de estimulación con TRH no se realiza en Argentina, en Chile ni en Colombia. En México se utiliza de manera excepcional.
5) En casos de hipotiroidismo intenso debe tomarse en cuenta la posibilidad de que coexista la insuficiencia suprarrenal, por lo que debe determinarse el nivel de cortisol sérico; en casos de hipotiroidismo grave y en estados de urgencia inmediatamente iniciar el tratamiento y administrar hidrocortisona antes de administrar L-T4 →Insuficiencia corticosuprarrenal aguda (crisis suprarrenal)).
2. Otras pruebas de laboratorio:
1) si la enfermedad de tiroides tiene etiología autoinmune, se observan niveles elevados de anticuerpos antitiroperoxidasa (anti-TPO) y, con bastante frecuencia, antitiroglobulina (anti-Tg)
2) niveles de colesterol total, LDL y triglicéridos elevados
3) anemia
4) a veces hiponatremia e hipercalcemia leve
5) a veces hiperprolactinemia por secreción aumentada de prolactina estimulada por TRH.
3. Pruebas de imagen. Ecografía tiroidea: la imagen depende de la causa del hipotiroidismo (el tamaño de la glándula puede ser pequeño, normal o estar aumentado, con ecogenicidad heterogénea o con focos de ecogenicidad alterada). Ecografía abdominal: ascitis en caso de hipotiroidismo avanzado. Radiografía de tórax: en el hipotiroidismo avanzado se presenta derrame pleural, silueta cardíaca aumentada de tamaño. Ecocardiografía: en el hipotiroidismo avanzado se describe derrame pericárdico, dilatación de ventrículo izquierdo, reducción en la fracción de eyección (función sistólica deprimida).
4. ECG: bradicardia sinusal, ondas de bajo voltaje (en particular de los complejos ventriculares), onda T aplanada o invertida, intervalo PR prolongado, raramente bloqueo AV completo, intervalo QT prolongado.
Criterios diagnósticos
1. Hipotiroidismo primario:
1) clínico: bajo nivel sérico de FT4 y elevado de TSH
2) subclínico: nivel sérico de FT4 normal (a menudo cerca del límite inferior), nivel sérico de T3 normal, la TSH elevada.
2. Hipotiroidismo secundario o terciario: bajo nivel sérico de FT4 y normal o bajo de TSH.
3. Coma mixedematoso: la concentración de FT4 es baja, mientras que normalmente los valores séricos de TSH están considerablemente aumentados. Son fundamentales para el diagnóstico los signos clínicos y el hecho de descartar otras causas del coma.
PERSPECTIVA COLOMBIANA
Según el Consenso colombiano para el diagnóstico, el tratamiento y el seguimiento del hipotiroidismo en población adulta (2023), no se recomienda la medición de T4 total, T3 total ni de T3 libre de forma rutinaria para el diagnóstico ni seguimiento del hipotiroidismo. En pacientes con valores de TSH bajos o “inapropiadamente normales” junto al hallazgo de un valor de L-T4 bajo, se debe sospechar hipotiroidismo central.
Diagnóstico diferencial
Algoritmo diagnóstico de los distintos tipos de hipotiroidismo →fig. 9.1-1.
En el diagnóstico diferencial del hipotiroidismo primario es útil la información sobre antecedentes familiares de enfermedades tiroideas, riesgo de exposición excesiva al yodo o sustancias químicas bociógenas, parto reciente, ingesta de fármacos antitiroideos, antecedentes de cirugía de tiroides o tratamiento con 131I e irradiación de la zona de cuello, incluso con varios años de anterioridad. En caso de hipotiroidismo autoinmune puede asociarse la hipofunción de otras glándulas endocrinas. De igual manera, en casos de hipotiroidismo secundario hay que intentar el diagnóstico de una hipofunción corticosuprarrenal concomitante antes de comenzar la terapia de sustitución. La presencia de edema, derrames, hipercolesterolemia o anemia requiere el diagnóstico diferencial con el síndrome nefrótico, la anemia perniciosa, y con la insuficiencia cardíaca.
Durante el período de convalecencia tras enfermedades no tiroideas de curso grave, la concentración de TSH puede aumentar superando los valores de referencia, pero sin superar los 20 mUI/l y habitualmente sin requerir tratamiento de sustitución. Al principio tales pacientes (en estado general grave y especialmente si se tratan con dopamina y/o glucocorticoides) muestran bajos niveles de TSH y FT4. Vistas las alternancias en los resultados de pruebas hormonales del eje hipofisario-tiroideo en pacientes hospitalizados en estado grave, se deben realizar pruebas funcionales tiroideas únicamente si se presentan síntomas que sugieran disfunción.
Los síntomas de hipotiroidismo pueden aparecer también en caso de la presencia de una resistencia periférica a las hormonas tiroideas o de defectos de transporte de las hormonas tiroideas, a pesar de que los niveles de producción hormonal sean normales o incluso elevados.
TratamientoArriba
El hipotiroidismo clínico es una indicación absoluta para el tratamiento hormonal sustitutivo, normalmente de por vida. En la etapa inicial de tratamiento, en caso de taquicardia, en particular en personas cardiópatas, se puede agregar un β-bloqueante (p. ej. propranolol) siempre y cuando no existan contraindicaciones.
Tratamiento hormonal sustitutivo crónico
El fármaco de elección es la levotiroxina (L-T4) en monoterapia. Dosificación: una vez al día, en ayunas, 30-60 min antes de desayunar; en pacientes que toman muchos fármacos en ayunas o que por diversas causas tienen dificultades para tomar el fármaco por la mañana, se puede pautar L-T4 antes de dormir, ≥3 h después de la última comida, o considerar una preparación oral de L-T4 en forma de líquido. La absorción de esta última parece ser mejor que la de los preparados en forma de comprimidos, sobre todo en pacientes con malabsorción en el curso de diversas enfermedades o debido al tratamiento utilizado, después de cirugía abdominal y/o de intestino grueso, también después de las intervenciones bariátricas o en pacientes en nutrición parenteral si L-T4 en forma de comprimido no permite corregir la función tiroidea de manera óptima. La dosis diaria debe definirse de manera individual: en adultos la dosis completa de sustitución en general es de 1,6-1,7 µg/kg/d, en adultos mayores es menor, hasta 1 µg/kg/d. En la mayoría de los enfermos con hipotiroidismo sintomático, esta corresponde a 100-150 µg/d. Iniciar con dosis bajas (25-50 µg/d), para luego incrementar la dosis cada 2-4 semanas, hasta alcanzar la dosis óptima en ~3 meses. En pacientes mayores o enfermos cardíacos dicho período debe alargarse. La TSH debe controlarse no antes de 4-6 semanas desde el último cambio de dosis de L-T4. Tras llegar a la dosis terapéutica debe controlarse la TSH después de 6 meses, luego cada 12 meses, y adicionalmente en caso de nuevos síntomas. No se recomienda el uso de preparados compuestos con L-T4 y liotironina (L-T3) de manera rutinaria, porque la T4 se convierte en T3 de manera fisiológica por medio de las desyodinasas. Se puede considerar el uso de L-T3 de forma excepcional (inicialmente a una dosis de 5 µg/d, que se aumenta de manera gradual), principalmente cuando es necesario compensar la deficiencia de hormonas tiroideas de una manera rápida, junto con L-T4 p. ej. en el coma mixedematoso, teniendo en cuenta las contraindicaciones →más adelante. No utilizar en pacientes con enfermedades cardiovasculares. Hay que tener en cuenta los fármacos que afectan a la absorción o metabolismo de L-T4 (p. ej. preparados de calcio, magnesio o hierro, bisfosfonatos, sulfonilureas, IBP) y determinar la concentración de TSH a las 4-8 semanas desde la implementación de una nueva terapia. La dosis de L-T4 debe aumentarse adecuadamente, y se deben esperar ≥3-4 h desde la toma de L-T4 y del fármaco que disminuye su absorción. Generalmente, el tratamiento del hipotiroidismo debe realizarse de por vida.
PERSPECTIVA LATINOAMERICANA
En Argentina y México están disponibles preparados de L-T3 pura, que tiene mayor actividad biológica (25 μg de L-T3 = 100 μg de L-T4). En Argentina están disponibles preparados de 5 y 20 µg. No está disponible la L-T4 de forma líquida.
En Argentina, Chile, Ecuador, México y Perú está disponible un preparado que contiene L-T3 y L-T4 en relación de 1:5, que debe considerarse no fisiológica, al tomar en cuenta el conocimiento actual sobre el metabolismo de las hormonas tiroideas.
En Colombia no está disponible la liotironina, sola ni combinada. Eventualmente se consigue L-T4 en presentación parenteral para casos de mixedema.
En México están disponibles presentaciones de L-T3 de 10 y 75 µg, así como un preparado combinado de L-T4 y L-T3 de 100/20 µg. La falta de diferentes presentaciones y la farmacocinética de los mismos complican el tratamiento con dichos compuestos, por lo que continúa siendo una opción solo en casos seleccionados.
En las zonas donde el aporte de yodo es adecuado no se deben usar preparados de yodo en el tratamiento del hipotiroidismo, con la excepción de los períodos gestacionales.
En caso de hipofunción corticosuprarrenal concomitante, pueden aparecer síntomas de descompensación tras corregir el hipotiroidismo con L-T4, debido a la normalización de la vida media del cortisol, que está prolongada a raíz de la deficiencia de hormonas tiroideas. Por ello, el tratamiento del hipotiroidismo y de la hipofunción de la corteza suprarrenal concomitantes debe comenzar siempre por suplementar la deficiencia de cortisol →Insuficiencia corticosuprarrenal primaria (enfermedad de Addison).
En el hipotiroidismo subclínico hay que iniciar el tratamiento con la L-T4 en pacientes con enfermedad tiroidea ya diagnosticada o tratada con anterioridad y con niveles de TSH >4-5 mUI/l; y en personas sin antecedente de enfermedad tiroidea, cuando la TSH >10 mUI/l. Si la concentración de TSH es de 5-10 mUI/l, el inicio del tratamiento dependerá de la presencia de síntomas, de la edad del enfermo (con mayor frecuencia se trata a enfermos <65-70 años). El tratamiento deberá instaurarse en aquellos enfermos en los que se presentan también niveles elevados de anticuerpos anti-TPO, cardiopatía isquémica, insuficiencia cardíaca o factores de riesgo cardiovascular, así como en pacientes tras una tiroidectomía parcial, enfermos con bocio (nodular o difuso) y en personas con diagnóstico de diabetes mellitus. Si la concentración de TSH está aumentada en una embarazada, siempre debe indicarse L-T4 (→más arriba). En enfermos >80 años no debe tratarse el hipotiroidismo subclínico si la concentración de TSH es ≤10 mUI/l.
Vigilancia del tratamiento: determinar la concentración de TSH no antes de 4-6 semanas después de la última modificación de la dosis de L-T4. En el hipotiroidismo secundario y terciario determinar la FT4 (la TSH no es útil).
En los casos siguientes puede ser necesario incrementar la dosis del tratamiento sustitutivo previo, controlando los niveles de TSH:
1) trastornos de la absorción de L-T4 administrada VO (estados inflamatorios de la mucosa del tracto digestivo)
2) la necesidad de uso simultáneo de fármacos que reducen la absorción de L-T4 (p. ej. colestiramina, compuestos de aluminio, calcio o hierro) requiere un intervalo de varias horas en la administración de dichos fármacos
3) comienzo de tratamiento con preparado de estrógenos (p. ej. anticonceptivos orales).
Tratamiento del coma mixedematoso
El tratamiento debe realizarse en la UCI.
1. L-T4 iv.: el 1.er día 200-500 μg iv. en una infusión única (goteo) o mediante bomba de infusión (con el fin de suplir la deficiencia; se puede observar mejoría ya en las primeras horas). En los días siguientes 50-100 μg iv. en infusión rápida o mediante bomba de infusión 1 × d (tener precaución en enfermos con cardiopatía isquémica, debido al alto riesgo de inducir angina de pecho, insuficiencia cardíaca o arritmia). Una vez conseguida la mejoría, administrar el fármaco VO, normalmente a dosis de 100-150 μg/d (no es obligatorio comenzar con dosis bajas de L-T4 e incrementarla gradualmente). Alternativamente se puede administrar L-T4 y L-T3 iv.: el 1.er día, 200-300 μg de L-T4 iv. y además un preparado con T3 (infusión 50 µg) tras tomar en cuenta las contraindicaciones (cardiopatía isquémica, arritmias [sobre todo con frecuencia cardíaca alta], infarto de miocardio, miocarditis, hipertensión arterial descompensada, insuficiencia corticosuprarrenal descompensada); en los días posteriores, L-T4 iv. 50-100 μg/d de L-T4 iv. y 2,5-10 μg/d de L-T3 iv. 3 × d (dosis menores en personas de edad avanzada y con mayor riesgo de complicaciones cardiovasculares; usar L-T3 iv. hasta conseguir mejoría clínica y estabilidad del estado del paciente). Si no están disponibles preparados para administración iv., se pueden usar preparados para administración VO: el 1.er día 3-4 comprimidos en 1 toma por sonda nasogástrica. En los días posteriores 1-2 comprimidos por sonda nasogástrica. Tras mejorar el estado del paciente, 1 comprimido 1 × d o 100-150 µg/d de L-T4. Sin embargo, la eficacia del tratamiento VO es menos segura que iv., debido a los posibles trastornos de absorción. A la espera de disponibilidad de la preparación iv., para conseguir una mejor absorción, puede considerarse la administración VO de L-T4 en forma de líquido (la dosis se establece de manera individual, teniendo en cuenta que la preparación no contiene L-T3).
2. Asegurar una ventilación pulmonar suficiente: suele ser necesaria la intubación y el apoyo ventilatorio.
3. Realizar control de los trastornos electrolíticos y posible hipoglucemia: infundir líquidos iv. No administrar líquidos hipotónicos por el riesgo de hiponatremia. Debe administrarse iv. una solución de NaCl al 0,9 % hasta normalizar la volemia. Si la natremia persiste <130 mmol/l, administrar una solución hipertónica de NaCl (→Hiponatremia). En caso de hipoglucemia se pautará además una infusión iv. de solución glucosada al 10 %.
4. Realizar tratamiento intensivo de las enfermedades concomitantes como insuficiencia cardíaca, infecciones (tratamiento antibiótico empírico hasta obtener los resultados de cultivo).
5. En casos más graves o cuando es probable la hipofunción cortical suprarrenal concomitante → administrar inmediatamente hidrocortisona, 50-100 mg cada 6 h iv., antes de administrar la L-T4, debido al riesgo de coexistencia de una menor reserva funcional suprarrenal o insuficiencia suprarrenal. Se puede retirar rápidamente al confirmarse los niveles séricos normales de cortisol en la muestra de la sangre extraída antes de la administración de hidrocortisona.
6. En pacientes con hipotermia no aplicar calentamiento activo porque puede originar vasodilatación y shock (es suficiente una manta para prevenir que continúe la pérdida de calor).
SITUACIONES ESPECIALESArriba
Planificación de embarazo, embarazo y lactancia
1. Las recomendaciones de tamizaje en mujeres embarazadas, lactantes y que planifican el embarazo difieren entre países.
PERSPECTIVA LATINOAMERICANA
En Chile la recomendación de MINSAL es el tamizaje universal en todas las embarazadas en la primera consulta obstétrica.
En Colombia, de acuerdo con el Consenso colombiano para el diagnóstico, el tratamiento y el seguimiento del hipotiroidismo en población adulta (2023), se recomienda la medición de la TSH en todas las gestantes (y como parte del estudio pregestacional), debido a la alta frecuencia de patología tiroidea en Colombia y como prevención de las potenciales complicaciones en el binomio madre-hijo.
2. Las indicaciones para iniciar el tratamiento de hipotiroidismo en mujeres que planifican el embarazo son iguales que en población general, pero si los niveles de anti-TPO y/o anti-Tg están elevados, se recomienda implementar L-T4 cuando TSH ≥4 mUI/l. Este tratamiento puede considerarse ya con los niveles de TSH >2,5 mUI/l, si los niveles de anti-TPO y/o anti-Tg están elevados, se presenta la infertilidad o coexiste otra enfermedad autoinmune.
3. Se recomienda determinar la concentración de TSH sérica de manera rutinaria en todas las mujeres a las 4-8 semanas del embarazo, durante la primera consulta obstétrica.
4. En todas las embarazadas, también en las tratadas por hipotiroidismo, enfermedad tiroidea autoinmune en estado eutiroideo o hipertiroidismo en el período de compensación, usar suplementación de yoduro potásico. El aporte diario de yodo es de 150 μg para mujeres en edad reproductiva y 250 μg para mujeres antes del embarazo planificado y durante el embarazo y lactancia.
PERSPECTIVA CHILENA
En Chile existe una ingesta global normal-alta de yodo, por lo que no se recomienda la ingesta de suplementos de yodo en embarazadas.
5. El hipotiroidismo en el embarazo se define como la concentración de TSH por encima del límite superior de los valores de referencia para el determinado trimestre de embarazo. Si no hay valores de referencia específicos para el embarazo y elaborados para una población determinada (o una similar mediante los mismos métodos de determinación de TSH), se debe considerar que una concentración de TSH <2,5 mUI/l es normal, mientras que los valores >4,0 mUI/l indican hipotiroidismo.
6. En el hipotiroidismo (incluso subclínico) en una embarazada comenzar desde el principio con L-T4 a las dosis necesarias para satisfacer la demanda. Si el hipotiroidismo se detectó antes del embarazo → incrementar la dosis de L-T4 en un 30 % o más, generalmente entre la 4.ª y 6.ª semana del embarazo. Se sugiere que en el hipotiroidismo sintomático durante el embarazo la dosis de L-T4 sea de 2,0-2,4 μg/kg/d. Las recomendaciones europeas para el hipotiroidismo subclínico sugieren una dosis inicial de 1,2 μg/kg/d con la concentración de TSH <4,2 mUI/l. Si la concentración de TSH es de 4,2-10 mUI/l, se sugiere comenzar con una dosis de 1,42 μg/kg/d. En caso de hipotiroidismo sintomático con TSH >10 mUI/l, la dosis sugerida es de 2,33 μg/kg/d.
7. Los niveles objetivo de TSH durante el tratamiento de embarazadas con L-T4 deben estar en la mitad inferior del rango de referencia específico de los distintos trimestres de embarazo, y si estos valores no están disponibles, entre el límite inferior del rango de referencia para la población general y 2,5 mUI/l.
8. Durante el embarazo se deben vigilar los niveles de TSH y de FT4 cada 4 semanas en la primera mitad del embarazo, y al menos una vez ~30 semana del embarazo. Es necesario evaluar la función tiroidea 3-4 semanas después de cada cambio de dosis de L-T4.
9. En la mayoría de las pacientes, tras el parto debe disminuirse la dosis de L-T4 a los niveles empleados antes del embarazo, y la función tiroidea debe controlarse ~6 semanas tras el mismo. Si durante el embarazo se diagnosticó un hipotiroidismo subclínico → evaluar la necesidad de suplementar la L-T4 a los 6 y 12 meses después del parto.
Hipotiroidismo en personas mayores
1. En personas >70 años los síntomas de hipotiroidismo pueden ser poco pronunciados. A menudo predominan las alteraciones de las funciones cognitivas y de memoria, depresión, anemia e insuficiencia cardíaca. Debe descartarse la deficiencia de hormonas tiroideas también en personas mayores con hiponatremia o con un aumento de la concentración sérica de creatina-cinasa. En caso de un incremento en la concentración de TSH debe descartarse el estado de convalecencia tras una enfermedad grave (en esos casos la TSH raramente es >20 mUI/l).
2. El tratamiento debe iniciarse con dosis bajas de L-T4: 25 µg/día, o incluso 12,5 µg/d en enfermos >80 años, en hipotiroidismo grave o en pacientes con coexistencia de una cardiopatía isquémica grave.
3. En personas >60 años se propone el límite superior de los valores de referencia de TSH de 6 mUI/l, y en >70-80 años de 8 mUI/l. Según las guías estadounidenses actuales, en los enfermos >70-80 años tratados con L-T4, los valores objetivo de TSH deben ser de 4-6 mUI/l.
FIGURAS
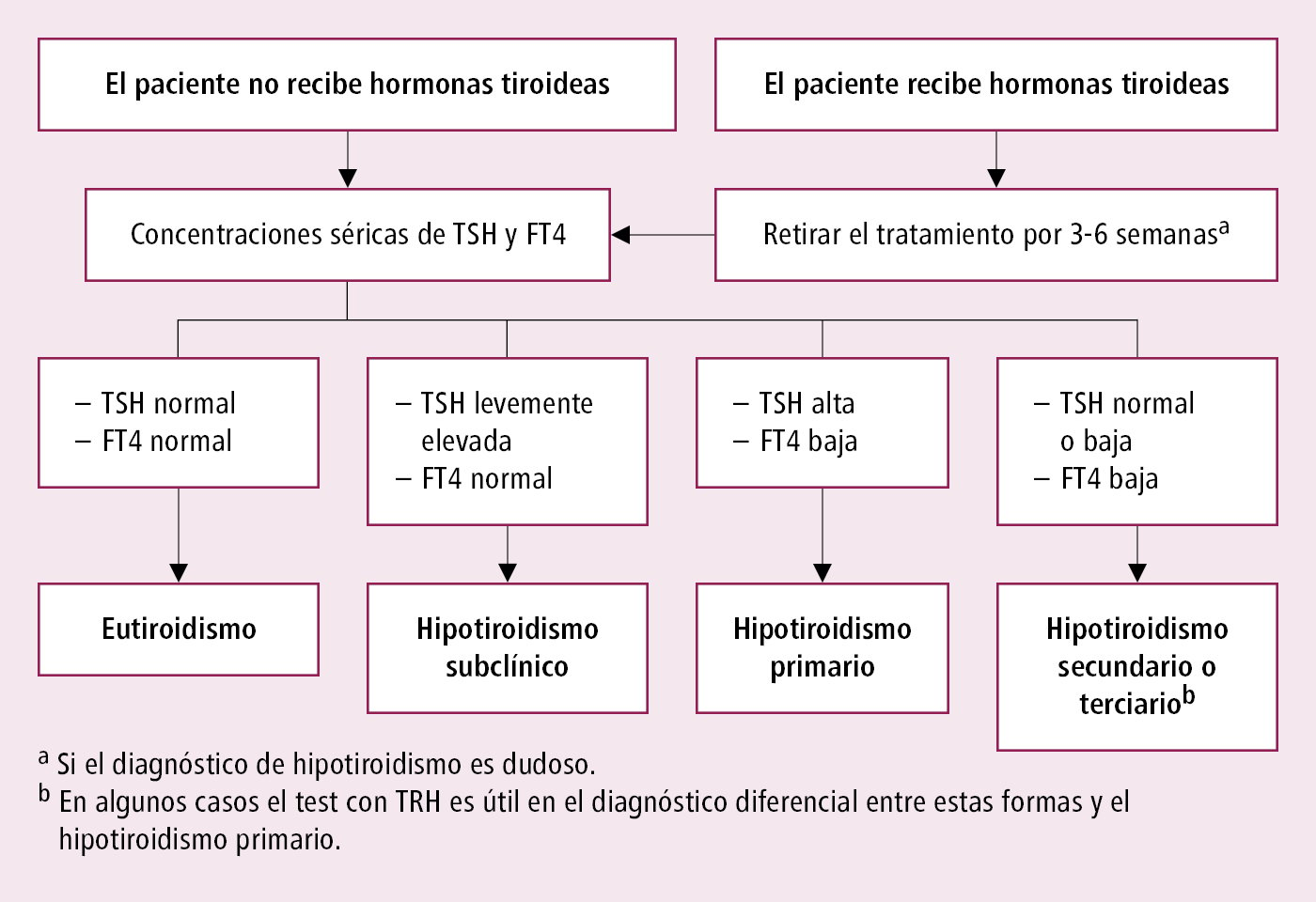
Fig. 9.1-1. Algoritmo diagnóstico del hipotiroidismo basado en los niveles de TSH y FT4
 Español
Español
 English
English
 українська
українська





