Ми прагнемо й надалі безкоштовно надавати цей тип контенту. На жаль, коштів на це більше немає.
Без Вашої допомоги нам доведеться закрити проект до кінця 2024 року.
Зробіть пожертвуПримітка: Огляд публікацій охоплює період з 18.08.2021 р. по 30.06.2022 р.
Скорочення: ARNI (angiotensin receptor neprilysin inhibitors) — ЛЗ, що складається з антагоніста рецепторів ангіотензину та інгібітора неприлізину, АСК (ASA — acetylsalicylic acid) — ацетилсаліцилова кислота, ССЗ — серцево-судинне захворювання, COVID-19 (coronavirus disease) — захворювання, викликане SARS-CoV-2, АТ — артеріальний тиск, ESC — European Society of Cardiology, ESH — European Society of Hypertension, HFpEF (heart failure with preserved ejection fraction) — серцева недостатність зі збереженою фракцією викиду лівого шлуночка, MRA (mineral corticoid receptor antagonists) — антагоніст мінералокортикоїдних рецепторів, АГ — артеріальна гіпертензія, СОАС — синдром обструктивного апное сну, ХХН — хронічна хвороба нирок, СС — серцево-судинний
Показники нічного артеріального тиску (АТ) є незалежною від показників АТ у день ціллю контролю АТ.
В осіб, у яких значення АТ вдень у нормі, а вночі підвищені, слід розглянути причини цієї аномалії. Kario та Williams узагальнили тактику ведення з урахуванням наступних клінічних ситуацій (рис. 1)
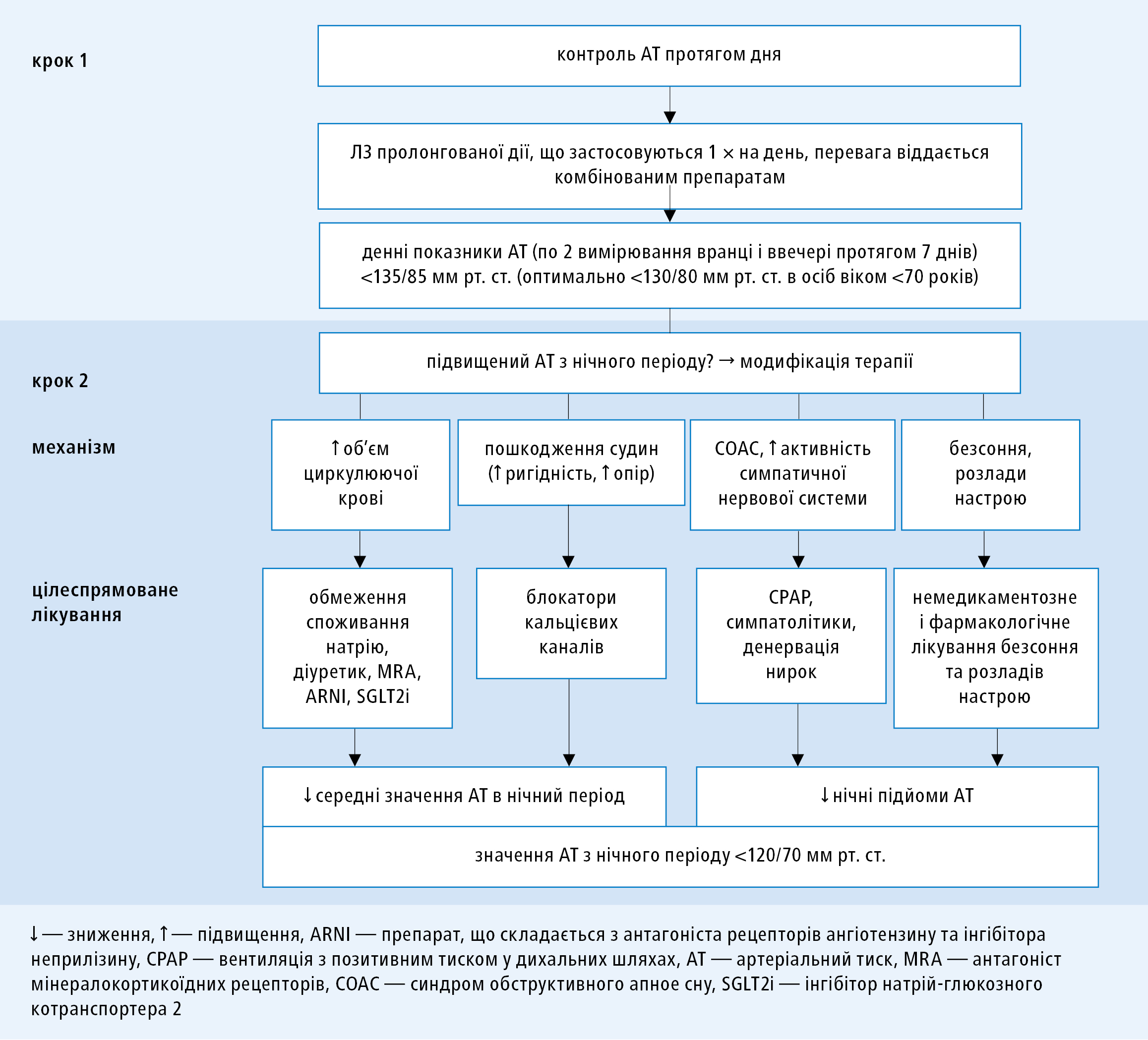
Рисунок 1. Двохетапний контроль артеріального тиску (АТ) — отримання контролю АТ протягом дня та подальший індивідуальний менеджмент пацієнтів зі стійко підвищеним АТ вночі (на основі позицій 8–10 літератури, модифіковано)
Відповідно до клінічних настанов Європейського товариства кардіологів 2021 щодо СС профілактики у людей віком <70 років рекомендується знизити систолічний АТ до 120–130 мм рт.ст., а в осіб віком ≥70 років підтримувати його значення в межах 130–140 мм рт.ст. У всіх пацієнтів рекомендується знизити діастолічний АТ <80 мм рт.ст. (рис. 2).
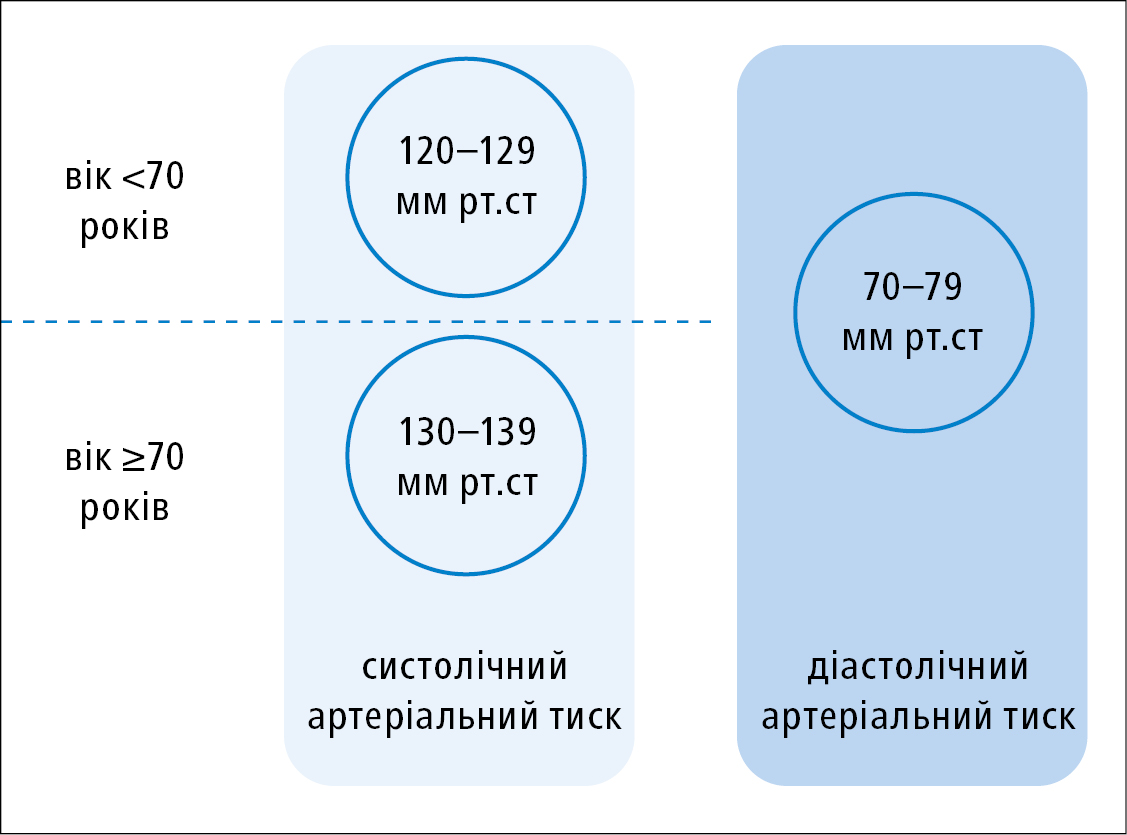
Рисунок 2. Цільові значення артеріального тиску згідно з клінічними настановами щодо профілактики серцево-судинних захворювань ESC 2021 (на основі позиції 12 літератури)
Подальші наукові дані свідчать про переваги немедикаментозного лікування артеріальної гіпертензії (АГ), особливо зменшення споживання харчової солі та підвищення фізичної активності.
Ефективне антигіпертензивне лікування — тривала та комбінована терапія — асоціюється зі зниженням СС ризику незалежно від віку та вихідних значень АТ.
β-адреноблокатори — це група ЛЗ, широко використовуваних при АГ через часту появу клінічних ситуацій, які є додатковими показаннями до їх застосування (клінічні ситуації, в яких може бути показано застосування β-блокаторів, крім класичних показань — див. табл.).
|
показання Європейського товариства кардіологів/Європейського товариства гіпертензії 2018 захворювання серця (стенокардія, перенесений інфаркт міокарда, серцева недостатність зі зниженням ФВ ЛШ) жінки репродуктивного віку/які планують вагітність контроль частоти серцевого ритму (<80/хв) фібриляція передсердь (профілактика, контроль ритму, контроль частоти ритму) розшарування аорти |
|
інші кардіологічні показання гострий коронарний синдром біль у грудній клітці синдром подовженого інтервалу QT гіпертрофічна кардіоміопатія аритмії (надшлуночкові, шлуночкові) стан після імплантації кардіовертера-дефібрилятора тахікардія після імплантації кардіостимулятора у пацієнтів із синдромом тахікардія-брадикардія стан після кардіохірургічного втручання розглянути при серцевій недостатності зі збереженою ФВ ЛШ посилене серцебиття |
|
показання, пов'язані з периферичним кровообігом періопераційна артеріальна гіпертензія великі некардіологічні операції надмірна пресорна реакція на фізичне навантаження або стрес гіперкінетичний кровообіг синдром ортостатичної тахікардії ортостатична гіпертензія обструктивне апное сну захворювання периферичних артерій з переміжною кульгавістю портальна гіпертензія гіпертонічні стани, пов'язані з вагітністю |
|
інші показання та клінічні ситуації, коли часто застосовують β-блокатори хронічне обструктивне захворювання легенів цукровий діабет гіпертиреоз гіпертиреоз при уремії мігрень інтенційний тремор глаукома тривожні розлади та тривога, пов’язана з публічними виступами психічні захворювання (посттравматичний стресовий розлад) |
|
ФВ ЛШ — фракція викиду лівого шлуночка Підготовлено на основі 16 позиції літератури, модифіковано |
Відповідно до карти SCORE2, кожен чоловік у віці ≥40 років і кожна жінка у віці ≥55 років із систолічним АТ ≥140 мм рт. ст. характеризуються a priori високим серцево-судинним (СС) ризиком — в них необхідно застосовувати a priori, від моменту постановки діагнозу АГ, комбіноване лікування паралельно з впровадженням модифікації способу життя. Це обмежує використання монотерапії до наступних ситуацій: у чоловіків віком <40 років і жінок в пременопаузі - і тільки у випадку систолічного АТ <150 мм рт.ст., низьких значень інших факторів ризику і відсутності тютюнокуріння — а також в осіб старшого віку з синдромом старечої астенії (рис. 3).
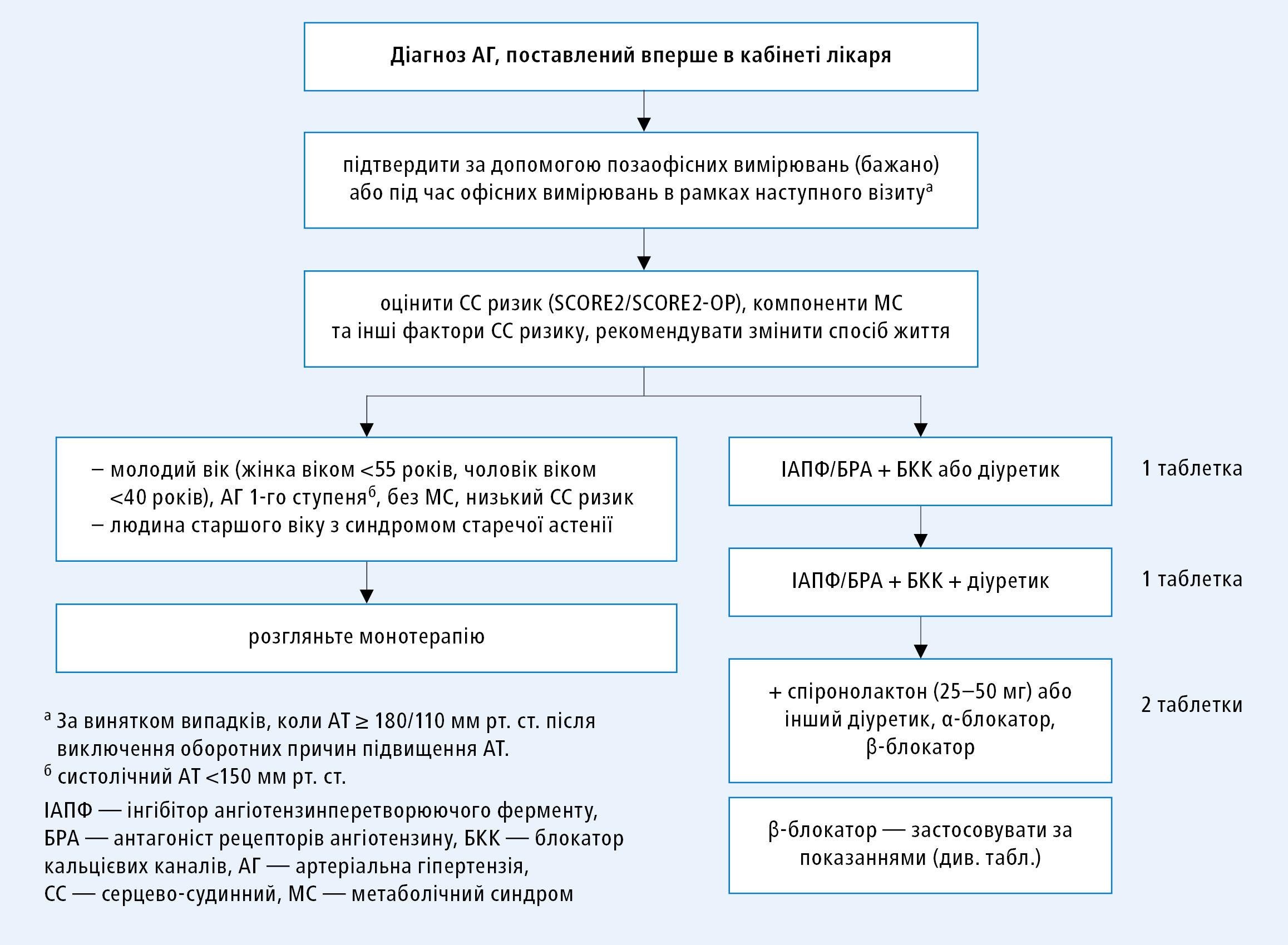
Рисунок 3. Еволюція схеми тактики дій при артеріальній гіпертензії (на основі клінічних настанов ESC 2021 щодо профілактики серцево-судинних захворювань і позиції щодо менеджменту при метаболічному синдромі, а також інших досліджень, перелічених у літературі, у тому числі щодо β-блокаторів; власне опрацювання)2,12,14-16
Оцінка щодо наявності ожиріння та компонентів метаболічного синдрому (діагностичні критерії — рис. 4) дозволяє завчасно запобігти наслідкам цих станів за допомогою немедикаментозних та фармакологічних процедур.

Рисунок 4. Діагностичні критерії метаболічного синдрому (передрук з на основі позиції 14 літератури, за згодою авторів)
АГ «білого халата» (офісна гіпертензія) без органних ускладнень пов’язана з вищим СС ризиком, ніж АТ в нормі, — тому пацієнти, у яких її діагностовано, повинні перебувати під ретельним наглядом.
Результати дослідження CHAP показують, що лікування хронічної АГ у вагітних знижує ризик розвитку ускладнень, пов’язаних з вагітністю, включаючи прееклампсію, і є безпечним.
Систолічний артеріальний тиск ≥140 мм рт. ст. і/або діастолічний тиск ≥90 мм рт. ст. Класифікація залежно від показників, визначених під час офісних вимірювань →табл. 2.20-1. Бажаний (цільовий) рівень показників АТ →нижче.
|
Категорія |
Систолічний |
Діастолічний |
|
|
згідно з рекомендаціями ESH (2023) |
|||
|
оптимальний АТ |
<120 |
та |
<80 |
|
нормальний АТ |
120–129 |
та/або |
80–84 |
|
високий нормальний АТ |
130–139 |
та/або |
85–89 |
|
артеріальна гіпертензія 1 ступеня |
140–159 |
та/або |
90–99 |
|
артеріальна гіпертензія 2 ступеня |
160–179 |
та/або |
100–109 |
|
артеріальна гіпертензія 3 ступеня |
≥180 |
та/або |
≥110 |
|
ізольована систолічна артеріальна гіпертензіяб |
≥140 |
та |
<90 |
|
ізольована діастолічна артеріальна гіпертензіяб |
<140 |
та |
≥90 |
|
згідно з рекомендаціями ESH (2024) |
|||
|
непідвищений артеріальний тиск (ESC) |
<120 |
та |
<70 |
|
підвищений артеріальний тиск |
від 120 до <140 |
та/або |
від 70 до <90 |
|
артеріальна гіпертензія |
≥140 |
та/або |
≥90 |
|
Примітка: якщо рівні систолічного і діастолічного АТ належать до різних категорій, необхідно врахувати вищу категорію. a на підставі офісного вимірювання АТ Ізольовану систолічну АГ також класифікуйте згідно ступенів (1, 2 та 3), в залежності від рівня систолічного і діастолічного АТ. на основі клінічних настанов ESH 2023, ESC 2024 |
|||
В залежності від етіології розрізняють:
1) первинну (есенціальну) (>90 % випадків) АГ;
2) вторинну АГ.
Причини вторинної АГ:
1) хвороби нирок:
a) паренхіматозні (ренопаренхіматозна АГ) →розд. 2.20.3;
б) судинні (вазоренальна [реноваскулярна] АГ) →розд. 2.20.2;
в) ренін-продукуючі пухлини, які походять з юкстагломерулярного комплексу нирок;
г) синдроми первинної ретенції натрію — синдром Лідла, синдром Гордона;
2) хвороби залоз внутрішньої секреції — первинний гіперальдостеронізм, синдром Іценка-Кушинга, феохромоцитома і парагангліоми, гіпер- або гіпотиреоз, гіперпаратиреоз, карциноїдний синдром, акромегалія;
3) коарктація аорти;
4) прееклампсія або еклампсія;
5) гострий стрес — опіки, алкогольний абстинентний синдром, психогенна гіпервентиляція, гіпоглікемія, стан після великих хірургічних втручань;
6) синдром обструктивного апное сну (СОАС);
7) збільшений об'єм внутрішньосудинної рідини;
8) хвороби нервової системи — підвищення внутрішньочерепного тиску, синдром Гійєна-Барре, тетраплегія, сімейна дизавтономія;
9) ЛЗ — симпатоміметики (також у формі назальних крапель), глюкокортикоїди, еритропоетин, циклоспорин, такролімус, інгібітори МАО, НПЗП, препарати солодки, карбеноксолон, пероральні контрацептиви;
10) токсичні речовини — наркотики (амфетамін, кокаїн), важкі метали, алкоголь, нікотин.
Причини ізольованої систолічної гіпертензії:
1) підвищена жорсткість аорти, особливо у старших осіб;
2) стани, що супроводжуються підвищеним серцевим викидом — недостатність аортального клапана, анемія, гіпертиреоз, хвороба Педжета, артеріовенозні фістули.
20.1. Первинна артеріальна гіпертензія
ЕТІОПАТОГЕНЕЗ
Первинна артеріальна гіпертензія — викликана різноманітними генетичними факторами та факторами навколишнього середовища, які порушують функцію однієї або кількох регулюючих АТ систем, що призводить до встановлення АТ на вищому рівні. Значущу роль у розвитку АГ відіграють: ренін-ангіотензин-альдостеронова (РАА) система, симпатична вегетативна нервова система, натрійуретичні пептиди та речовини, що продукуються судинним ендотелієм (простациклін, NO, ендотеліни). Ризик розвитку АГ збільшують: надмірне споживання натрію, низька фізична активність, ожиріння (особливо центрального типу), психічний стрес (збільшення тонусу симпатичної вегетативної нервової системи).
КЛІНІЧНА КАРТИНА ТА ТИПОВИЙ ПЕРЕБІГ
Переважно має безсимптомний перебіг. Може проявлятись болем голови, порушенням сну, швидкою втомлюваністю. Інші суб'єктивні і об'єктивні симптоми з'являються разом із розвитком органних ускладнень АГ. У більшості хворих з неускладненою АГ фізикальне обстеження не виявляє суттєвих відхилень, за винятком підвищеного АТ. У деяких хворих АГ впродовж тривалого часу має лабільний перебіг і не викликає органних ускладнень, тоді як у інших — відразу розвивається її постійна форма. З часом це призводить до: гіпертрофії лівого шлуночка; прискореного розвитку атеросклерозу у сонних, коронарних, ниркових артеріях і артеріях нижніх кінцівок; підвищення жорсткості артерій; інсульту; порушення функції нирок (ранній симптом — альбумінурія 30–300 мг/добу; ураження нирок зазвичай розвивається повільно; при легкій і помірній АГ симптоми ниркової недостатності спостерігаються рідко, зазвичай після тривалого багаторічного перебігу АГ) і ниркової недостатності; розшарування аорти; змін в судинах сітківки. Ризик смерті з приводу судинних захворювань — підвищений.
Діагностичні дії включають:
1) підтвердження діагнозу АГ;
2) визначення причини АГ (первинна чи вторинна);
3) оцінку серцево-судинного ризику, органних ускладнень і супутніх захворювань.
1. Вимірювання АТ: з метою визначення рівня АТ у пацієнта; проведіть традиційні вимірювання (офісні, тобто виконані у лікарському кабінеті), оцініть результати вимірювань, виконаних пацієнтом самостійно (→нижче), а також добове моніторування АТ (АМАТ →розд. 25.2.3).
2. Лабораторні аналізи: обов'язкові у кожного пацієнта:
1) рівень гемоглобіну і/або гематокрит;
2) концентрації натрію, калію, глюкози (натщесерце), креатиніну (оцінка швидкості клубочкової фільтрації за формулою CKD‑EPI або MDRD →розд. 14.2), сечової кислоти, загального холестерину, ЛПНЩ, ЛПВЩ, ТГ в сироватці;
3) аналіз сечі — мікроскопія, оцінка кількості білка в сечі за допомогою смужкового тесту, а також оцінка альбумінурії.
3. ЕКГ: 12-канальна у кожного хворого →розд. 25.1.1.
4. Дослідження, рекомендовані при потребі розширення діагностики:
1) відсоток глікованого гемоглобіну (якщо рівень глюкози в плазмі >5,6 ммоль/л [102 мг/дл] або раніше діагностовано цукровий діабет);
2) кількісна оцінка протеїнурії (у випадку позитивного смужкового тесту);
3) оцінка добової натрій- і калійурії;
4) ДМАТ і домашнє вимірювання АТ;
5) ехокардіографія — оцінка гіпертрофії лівого шлуночка і серцево-судинного ризику;
6) холтерівське моніторування (у випадку аритмії);
7) УЗД сонних артерій — товщина середньої і внутрішньої оболонки, атеросклеротичні зміни;
8) УЗД периферичних артерій і органів черевної порожнини;
9) оцінка швидкості пульсової хвилі;
10) оцінка кісткочково-плечового індексу →розд. 2.27.1;
11) обстеження очного дна (у хворих з тяжкою для контролю або резистентною АГ з метою виявлення змін, які відповідають ІІІ і ІV періодам);
5. Дослідження, рекомендовані при наданні спеціалізованої медичної допомоги:
1) дослідження з метою виявлення судинно-мозкових, серцевих, судинних і ниркових ускладнень (є обов'язковими при резистентній або ускладненій АГ);
2) інші дослідження, залежно від підозрюваної форми вторинної АГ.
6. Самостійне вимірювання АТ (принципи його проведення→розд. 25.2.2): показання:
1) з метою діагностики;
2) під час початкової фази або інтенсифікації гіпотензивного лікування;
3) під час довготривалого моніторингу хворих.
Рівні АТ з ≥2-х вимірювань, проведених під час ≥2-х оглядів. Первинна АГ діагностується після виключення вторинної АГ.
Скринінгові вимірювання АТ виконуйте принаймі раз в році у всіх дорослих, незалежно від попередніх значень АТ.
1. Вторинна АГ: клінічні показання і діагностика вторинної АГ→табл. 2.20-2.
|
Причина |
Клінічна картина |
Скринінгові дослідження першого ряду |
Подальші етапи діагностики |
|
стеноз ниркової артерії при атеросклерозі |
– тяжка/стійка АГ – пароксизмальний набряк легень – швидкопрогресуюче погіршення функції нирок – виникнення гострої ниркової недостатності після прийому ІАПФ або БРА – особливості генералізованого атеросклерозу судинної системи |
УЗД ниркових артерій з використанням доплера |
– КТ-ангіографія або МРТ-ангіографія ниркових артерій – ангіографія ниркових артерій |
|
стеноз ниркової артерії при фібромускулярній дисплазії (ФМД) |
– розвиток АГ у ранньому віці/дитинстві – тяжка/стійка АГ – ФМД в інших артеріях – мігрень, шум у вухах |
УЗД ниркових артерій з використанням доплера |
– КТ-ангіографія або МРТ-ангіографія всього тіла на момент постановки діагнозу – ангіографія ниркових артерій
|
|
первинний гіперальдостеронізм |
– стійка АГ – АГ 2-го або 3-го ступеня – гіпокаліємія або концентрація калію в сироватці на нижній межі норми – фібриляція передсердь – обструктивне апное сну – випадково виявлена пухлина надниркових залоз (інциденталома) – первинний гіперальдостеронізм або інсульт в сімейному анамнезі |
альдостерон-ренінове співвідношення |
– КТ надниркових залоз – тест пригнічення секреції альдостерону (супресивний тест з 0,9 % NaCl, тест з каптоприлом, тест з навантаженням фізіологічним розчином, тест з флудрокортизоном) – катетеризація надниркових вен – генетична діагностика в окремих клінічних випадках |
|
феохромоцитома та парагангліоми (PPGL)
|
– приступоподібні симптоми: біль голови, проливні поти, посилене серцебиття – значні коливання АТ – серцево-судинні симптоми: невідкладний стан при АГ, інфаркт міокарда, бради- та тахіаритмії, синдром такоцубо, гостра лівошлуночкова серцева недостатність – діабет або предіабет – інциденталома надниркових залоз – PPGL в сімейному анамнезі – підтвердження мутації SDHB |
концентрація метанефринів у плазмі або в добовій пробі сечі
|
– КТ з контрастуванням – МРТ – функціональна візуалізація (напр., сцинтиграфія) – генетична діагностика
|
|
синдром Кушинга |
– стійка АГ – типовий вигляд (вісцеральне [центральне] ожиріння, місячне обличчя, буйволовий горб, червоні стрії, гірсутизм, легке утворення синців) – цукровий діабет |
– супресивний тест з 1 мг дексаметазону – екскреція вільного кортизолу у сечі – концентрація вільного кортизолу в слині пізно ввечері |
– ранкова концентрація АКТГ в плазмі – стимуляційна проба з КРГ або десмопресином – КТ |
|
АКТГ — кортикотропін, АТ — артеріальний тиск, БРА — блокатор рецепторів ангіотензину, ІАПФ — інгібітор ангіотензинперетворюючого ферменту, КРГ — кортикотропин-рилизинг-гормон, КТ — комп'ютерна томографія, МРТ — магнітно-резонансна томографія, УЗД — ультразвукове дослідженняна основі рекомендацій ESH (2023) |
|||
Об'єктивні симптоми, які дозволяють запідозрити вторинну АГ, зокрема включають (також →табл. 2.20-2):
1) виявлення при пальпаційному обстеженні збільшення нирок (полікістозна дегенерація нирок);
2) судинні або серцеві шуми при аускультації (в черевній порожнині — вазоренальна гіпертензія; в прекардіальній області або грудній клітці — коарктація або інше захворювання аорти, захворювання артерій верхніх кінцівок);
3) слабкий і запізнілий пульс на стегнових артеріях, а також знижений артеріальний тиск на артеріях нижніх кінцівок у порівнянні з артеріальним тиском, виміряним на плечі (коарктація або інша хвороба аорти, захворювання артерій верхніх кінцівок);
4) різниця артеріального тиску на правому і лівому плечі (коарктація аорти, стеноз підключичної артерії);
5) симптоми органних ускладнень — напр., патологічні зміни очного дна, симптоми гіпертрофії лівого шлуночка серця.
2. Ефект «білого халата»: підвищення АТ у деяких осіб при вимірюванні, що виконується лікарем або медсестрою. У вказаній ситуації виконайте ДМАТ. Якщо при офісних вимірюваннях рівні АТ вказують на АГ, а при домашніх вимірюваннях або при ДМАТ результати в нормі →АГ «білого халата» («офісна» гіпертензія). Навпаки, якщо при клінічних вимірюваннях АТ в нормі, а при домашніх вимірюваннях або при ДМАТ — підвищений → маскована АГ.
3. Псевдогіпертензія: у осіб похилого віку показники АТ, отримані аускультативним методом, можуть бути суттєво завищені з приводу збільшеної жорсткості (склеротизації стінки) артерій, що призводить до передчасної появи і зникнення тонів. Цей стан можна виявити, пальпуючи пульсову хвилю після наповнення манжети понад рівень систолічного АТ (жорстку артерію не вдається достатньо стиснути манжетою сфігмоманометру); крім того, на псевдогіпертензію вказує відсутність ушкодження органів-мішеней, пов'язаних з АГ. У таких випадках необхідно використовувати прилади з осцилометричною технікою вимірювання АТ.

Рисунок 5.
1. Zhou B., Carrillo-Larco R.M., Danaei G. i співавт.: Worldwide trends in hypertension prevalence and progress in treatment and control from 1990 to 2019: a pooled analysis of 1201 population-representative studies with 104 million participants. Lancet, 2021; 398: 957-980
2. Stergiou G.S., Palatini P., Parati G. i співавт.: 2021 European Society of Hypertension practice guidelines for office and out-of-office blood pressure measurement. J. Hypertens., 2021; 39: 1293-1302
3. Krist A.H., Davidson K.W., Mangione C.M. i співавт.: Screening for hypertension in adults. JAMA, 2021; 325: 1650-1656
4. Fu X., Ren H., Xie J. i співавт.: Association of nighttime masked uncontrolled hypertension with left ventricular hypertrophy and kidney function among patients with chronic kidney disease not receiving dialysis. JAMA Network Open, 2022; doi: 10.1001/jamanetworkopen.2022.14460
5. Kokubo A., Kuwabara M., Ota Y. i співавт.: Nocturnal blood pressure surge in seconds is a new determinant of left ventricular mass index. J. Clin. Hypertens., 2021; 24: 271-282
6. Hermida R.C., Crespo J.J., Domínguez-Sardiña M. i співавт.: Bedtime hypertension treatment improves cardiovascular risk reduction: the Hygia Chronotherapy Trial. Eur. Heart J., 2020; 41: 4565-4576
7. Brunström M., Kjeldsen S.E., Kreutz R. i співавт.: Missing verification of source data in hypertension research: the HYGIA PROJECT in perspective. Hypertension, 2021; 78: 555-558
8. Kario K., Williams B.: Nocturnal hypertension and heart failure: mechanisms, evidence, and new treatments. Hypertension, 2021; 78: 564-577
9. Kario K.: Nocturnal hypertension. Hypertension, 2018; 71: 997-1009
10. Kario K., Hettrick D.A., Prejbisz A. i співавт.: Obstructive sleep apnea-induced neurogenic nocturnal hypertension: a potential role of renal denervation? Hypertension, 2021; 77: 1047-1060
11. Narita K., Hoshide S., Kario K.: Nighttime home blood pressure is associated with the cardiovascular disease events risk in treatment-resistant hypertension. Hypertension, 2022; 79: e18–e20
12. Visseren F.L.J., Mach F., Smulders Y.M. i співавт.: 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur. Heart J., 2021; 42: 3227-3337
13. Williams B., Mancia G., Spiering W. i співавт.: 2018 ESC/ESH Guidelines for the management of arterial hypertension. J. Hypertens., 2018; 36: 1953-2041
14. Dobrowolski P., Prejbisz A., Kuryłowicz A. i співавт.: Zespół metaboliczny — nowa definicja i postępowanie w praktyce. Stanowisko PTNT, PTLO, PTL, PTH, PTMR, PTMSŻ, sekcji Prewencji i Epidemiologii PTK, „Klubu 30” PTK oraz sekcji Chirurgii Metabolicznej i Bariatrycznej TChP. Nadciśn. Tętn. Prakt., 2022; 2: 1-26
15. Doroszko A., Dobrowolski P., Prejbisz A. i співавт.: Nebiwolol i bisoprolol w terapii nadciśnienia tętniczego i chorób towarzyszących – konsensów ekspertów. Nadciśn. Tętn. Prakt., 2022; 8: 1-16
16. Mancia G., Kjeldsen S.E., Kreutz R. i співавт.: Individualized beta-blocker treatment for high blood pressure dictated by medical comorbidities: indications beyond the 2018 European Society of Cardiology/European Society of Hypertension Guidelines. Hypertension, 2022; 79: 1153-1166
17. Neal B., Wu Y., Feng X. i співавт.: Effect of salt substitution on cardiovascular events and death. N. Engl. J. Med., 2021; 385: 1067-1077
18. Lopes S., Mesquita-Bastos J., Garcia C. i співавт.: Effect of exercise training on ambulatory blood pressure among patients with resistant hypertension. JAMA Cardiol., 2021; 6: 1317-1323
19. Chow C.K., Atkins E.R., Hillis G.S. i співавт.: Initial treatment with a single pill containing quadruple combination of quarter doses of blood pressure medicines versus standard dose monotherapy in patients with hypertension (QUARTET): a phase 3, randomised, double-blind, active-controlled trial. Lancet, 2021; 398: 1043-1052
20. Canoy D., Copland E., Nazarzadeh M. i співавт.: Antihypertensive drug effects on long-term blood pressure: an individual-level data meta-analysis of randomised clinical trials. Heart, 2022; doi: 10.1136/heartjnl-2021-320171
21. Rahimi K., Bidel Z., Nazarzadeh M. i співавт.: Age-stratified and blood-pressure-stratified effects of blood-pressure-lowering pharmacotherapy for the prevention of cardiovascular disease and death: an individual participant-level data meta-analysis. Lancet, 2021; 398: 1053-1064
22. Tykarski A., Filipiak K.J., Januszewicz A. i співавт.: Zasady postępowania w nadciśnieniu tętniczym – 2019 rok. Wytyczne Polskiego Towarzystwa Nadciśnienia Tętniczego. Nadciśn. Tętn. Prakt., 2019; 5: 1-86
23. Mancia G., Facchetti R., Vanoli J. i співавт.: White-coat hypertension without organ damage: impact on long-term mortality, new hypertension, and new organ damage. Hypertension, 2022; 79: 1057-1066
24. Prejbisz A., Dobrowolski P., Kosinski P. i співавт.: Management of hypertension in pregnancy: prevention, diagnosis, treatment and longterm prognosis. Kardiol. Pol., 2019; 77: 757-806
25. Regitz-Zagrosek V., Blomstrom Lundqvist C., Borghi C. i співавт.: ESC Guidelines on the management of cardiovascular diseases during pregnancy: the task force on the management of cardiovascular diseases during pregnancy of the European Society of Cardiology (ESC). Eur. Heart J., 2011; 32: 3147-3197
26. Magee L.A., von Dadelszen P., Rey E. i співавт.: Less-tight versus tight control of hypertension in pregnancy. N. Engl. J. Med., 2015; 372: 407-417
27. Tita A.T., Szychowski J.M., Boggess K. i співавт.: Treatment for mild chronic hypertension during pregnancy. N. Eng. J. Med., 2022; 386: 1781-1792
