EtiopatogeniaArriba
Gripe estacional: enfermedad anual, frecuente durante la temporada epidémica causada por los virus de la gripe tipos A y B que circulan entre los humanos. En el hemisferio norte la temporada de gripe suele durar 3 meses y abarca el período octubre-abril, siendo entre mayo-septiembre en el hemisferio sur. Gripe pandémica: un tipo de gripe más peligroso que se presenta en un lapso de años o de decenas de años en forma de epidemia mundial (pandemia) causada por nuevos subtipos del virus tipo A; p. ej. la gripe española (en los años 1918-1920). La infección se extiende muy rápidamente y durante la pandemia el número de casos es varias veces más elevado que durante las epidemias de la gripe estacional de cada año. La OMS decide decretar la pandemia basándose en la extensión geográfica de la infección por el nuevo tipo de virus y no en su gravedad. La última pandemia causada por virus de la gripe tipo A ocurrió en el 2009.
1. Agente etiológico: virus de la gripe tipo A, B y C. Los tipos A y B son los responsables de las epidemias en los seres humanos. El tipo A comprende diversos subtipos según la especificidad de los antígenos de 2 glicoproteínas de superficie: la hemaglutinina (H) y la neuraminidasa (N). La gripe estacional está habitualmente causada por los virus de los subtipos H1N1 y H3N2 (en algunas temporadas también H1N2) y en menor porcentaje por los virus tipo B (aprox. 20 % de los casos). Los virus tipo A se caracterizan por su corto período de incubación y gran variabilidad antigénica, lo que se asocia al riesgo individual de padecer la enfermedad todos los años y a la necesidad de actualización anual de la composición de las vacunas. En junio de 2009 la OMS anunció la pandemia causada por una nueva variante del virus de la gripe A/H1N1pdm09, antes A/H1N1v, llamada gripe porcina, que dominó la temporada 2009/2010 y que desplazó casi totalmente a los otros subtipos de la gripe estacional conocidos hasta la fecha. En las siguientes temporadas pospandémicas esta variante ha seguido circulando, con menor intensidad. Las temporadas de gripe son muy variables. En los últimos años en seres humanos se han registrado casos esporádicos de infección causada por los virus de la gripe aviar (tipos potencialmente pandémicos), asociados a complicaciones graves y alta mortalidad (principalmente en Asia y Egipto [H5N1], en China [H7N9]).
PERSPECTIVA LATINOAMERICANA
Durante el 2023 la OMS reportó una inusual detección de brotes de influenza aviar de alta patogenicidad por influenza H5N1 en aves en varias áreas geográficas, y por primera vez en países de la región de las Américas. Desde entonces (a fecha de marzo de 2024) 3 países de la región han confirmado infecciones en humanos.
Para 2023, en América Central y el Caribe, la actividad gripal alcanzó su punto máximo en junio, con predominio del virus H1N1pdm09 y cocirculación de virus B. En América del Sur tropical se produjo una epidemia de gripe B con un punto máximo en marzo, seguido de un descenso constante hasta el final de este periodo de notificación. Durante abril y mayo, se produjo un aumento de la actividad de la gripe A con predominio de virus H1N1pdm09 y mínimas detecciones de virus H3N2. En la zona templada de Sudamérica, las detecciones de virus de la gripe alcanzaron su punto máximo en mayo, con predominio de H1N1pdm09 y escasa actividad de gripe B o H3N2.
2. Patogenia: el virus de la gripe se une y penetra en las células del epitelio de las vías respiratorias altas y bajas mediante la hemaglutinina. Una vez en su interior se produce su replicación, se presenta edema y necrosis del epitelio traqueal, bronquial y bronquiolar. No se ha demostrado viremia hasta ahora. Los síntomas generales son secundarios a la actividad de las citoquinas proinflamatorias. La replicación extrapulmonar del virus de la gripe aviar subtipo H5N1 es una excepción. El ciclo de replicación viral dura 6-12 h. En comparación con virus típicos de la gripe estacional, el virus A/H1N1pdm09 tiene mayor afinidad por las células epiteliales del tracto inferior de las vías respiratorias, tiene capacidad de penetrar más profundamente en el sistema respiratorio y puede infectar los alvéolos pulmonares.
3. Reservorio y vías de transmisión. Virus tipo A: seres humanos y también algunos animales (p. ej. cerdos, mamíferos marinos, caballos, felinos, perros, aves domésticas y silvestres); la infección se transmite:
1) por gotitas que caen rápidamente y por grandes partículas de aerosol, que llegan a una distancia de ~1,0-1,5 m
2) por vía aérea, es decir, por partículas más pequeñas atomizadas (de <5 µm de diámetro), que permanecen suspendidas en el aire por un tiempo prolongado (horas) y difunden a distancias más largas
3) con menor frecuencia por contacto con objetos o manos contaminados.
Virus de la gripe aviar: reservorio en aves y otros animales. El contagio de la infección a los seres humanos es posible por el contacto directo con aves enfermas o muertas (al tocarlas) o sus secreciones.
4. Factores de riesgo de infección:
1) contacto cercano prolongado (hasta 1,5 m) con una persona infectada sin usar protección (mascarilla facial) o contacto cara a cara sin mascarilla
2) contacto directo con una persona enferma o infectada o con objetos contaminados
3) higiene inadecuada de manos
4) tocar con manos contaminadas los labios, la nariz y los ojos
5) permanecer en espacios hacinados, especialmente cerrados y mal ventilados, durante la temporada de gripe.
5. Período de incubación y transmisibilidad: el período de incubación es de 1-4 días (un promedio de 2 días). El período de transmisibilidad en adultos es 1 día antes y hasta 5 días después de la aparición de los síntomas (a veces incluso hasta 10 días) y en niños pequeños es unos días antes y ≥10 días después de la aparición de los síntomas. Los pacientes con inmunodeficiencias graves pueden excretar los virus hasta varios meses. El período de incubación corto y la variabilidad antigénica de los virus (sobre todo del virus de la gripe tipo A) hacen que la inmunidad adquirida sea transitoria.
Cuadro clínico e historia naturalArriba
Aparición súbita de los síntomas:
1) generales (inicialmente predominantes): fiebre, sensación de frío y de decaimiento, escalofríos, marcada astenia, mialgias, cefalea (más frecuentemente frontal y retroocular) y malestar general
2) respiratorios (suelen manifestarse después de ~3 días de la enfermedad, cuando la intensidad de los síntomas generales disminuye): odinofagia, síntomas de rinitis (poco intensos por lo general), tos seca y agotadora
3) otros (menos frecuentes): laringitis u otitis media, náuseas, vómitos, diarrea leve.
En adultos mayores, la astenia o las alteraciones de la conciencia pueden ser los síntomas principales. La enfermedad suele resolverse espontáneamente en 3-7 días, pero la tos y el decaimiento pueden persistir ≥2 semanas. Hasta el 50 % de las infecciones son asintomáticas.
DiagnósticoArriba
Exploraciones complementarias
Identificación del agente etiológico: detección del material genético del virus (RT-PCR), método de inmunofluorescencia (directa [DFA] o indirecta [IFA]), pruebas rápidas para el diagnóstico del antígeno del virus (RIDT), aislamiento del virus en cultivos celulares y test rápido de detección de antígeno en muestras de secreción nasofaríngea (aspirado, lavado, hisopado; las muestras tomadas de la nariz y faringe deben mezclarse →Toma de frotis nasofaríngeo y →Toma de frotis de garganta y nariz). No es necesario realizar estudio virológico en todos los pacientes. Sin embargo, hay que realizarlo en enfermos con un riesgo elevado de complicaciones y en caso de un cuadro griposo grave (complicado) o progresivo, o de otras indicaciones para el tratamiento hospitalario. El resultado influye en la decisión de tratamiento y, en caso de muerte, permite también determinar su causa. El método diagnóstico de mayor sensibilidad es la RT-PCR (las muestras se toman con un hisopo plástico, no puede contener algodón ni madera). Los errores en el tipo de muestra, el método y el momento de obtención y las condiciones de conservación y transporte pueden llevar a un resultado falso negativo. En caso de una alta sospecha clínica de gripe hay que considerar la repetición de la prueba. En caso de infección de las vías respiratorias inferiores, el aspirado traqueal y bronquial tiene mayor valor diagnóstico. Los test rápidos (RIDT) de detección antigénica de la gripe se caracterizan por una gran especificidad (un promedio del 98 %), pero con moderada sensibilidad (50-60 %, mayor en niños, menor para H1N1). Por eso el resultado negativo no excluye la posibilidad de gripe cuando los datos clínicos y epidemiológicos hacen sospecharla. Tiempo de espera para los resultados: cultivo celular convencional 3-10 días, rápido 1-3 días, método de inmunofluorescencia 1-4 h, RT-PCR 1-6 h, RIDT <30 min.
PERSPECTIVA LATINOAMERICANA
1) En Chile la guía de manejo clínico de influenza promueve el diagnóstico viral e indica que en todo paciente con sospecha de gripe debe realizarse algún test diagnóstico. Adicionalmente estas pruebas han de considerarse en pacientes de alto riesgo de complicaciones o en otras indicaciones de hospitalización. La prueba de elección en neumonía con sospecha de etiología viral es la RT-PCR en hisopado o aspirado nasofaríngeo.
2) El Instituto Nacional de Salud de Colombia en los Lineamientos para la prevención, diagnóstico, manejo y control de casos de Influenza (2018) señala que el diagnóstico es clínico. Hay instituciones con capacidad diagnóstica viral a partir de pruebas rápidas, que ayudan a orientar el manejo del paciente. Sin embargo, se recomienda tomar pruebas adicionales para su confirmación y para la vigilancia en salud pública. La identificación del agente etiológico se realiza por:
a) cultivo
b) RT-PCR (sensibilidad casi del 100 %; permite la subtipificación, así como la diferenciación entre H3N2 y H1N1, y la identificación de un nuevo virus circulante)
c) inmunofluorescencia indirecta (sensibilidad de un 70-90 %), que ha sido la prueba diagnóstica de referencia para la vigilancia de la IRA desde hace más de una década; permite identificar el tipo de virus (pero no el subtipo); se requiere para la vigilancia del evento y ayuda a realizar una primera identificación del virus.
Debido a la pandemia de COVID-19, aumentó la disponibilidad de estudios virológicos (p. ej. pruebas múltiples), por lo que deben preferirse en pacientes hospitalizados, enfermos con alto riesgo de complicaciones, con enfermedad pseudogripal grave (complicaciones) o progresiva o con otras indicaciones de hospitalización, ya que el resultado del examen influye en el manejo terapéutico. Los estudios virológicos están indicados también para establecer la causa de muerte.
Las pruebas serológicas no tienen mayor importancia en la práctica clínica.
Criterios diagnósticos
1. Diagnóstico de la infección (gripe confirmada en el laboratorio): el resultado positivo de la prueba vírica es la base del diagnóstico.
2. El diagnóstico de la gripe se tiene que considerar durante la temporada de la epidemia en todo enfermo con fiebre y manifestaciones del tracto respiratorio (odinofagia, congestión nasal y/o tos), y sobre todo en caso de referir contactos sintomáticos respiratorios. Sobre la base del cuadro clínico se puede diagnosticar solo enfermedad pseudogripal (muchos microorganismos causan síntomas similares).
3. Clasificación de la gravedad de la enfermedad
Casos graves o complicaciones de la gripe (indicación de hospitalización). Aparte de los síntomas típicos también ≥1 de los siguientes.
1) Enfermedad de las vías respiratorias bajas (neumonía): datos clínicos (taquipnea y otros signos de disnea, hipoxia) y/o radiológicos.
2) Síntomas por parte del sistema nervioso: convulsiones (incluidas las convulsiones febriles), alteraciones de la conciencia y encefalopatía, encefalitis, déficits neurológicos focales, síndrome de Guillain-Barré, mielitis transversa aguda.
3) Complicaciones secundarias, p. ej. miocarditis, insuficiencia renal, compromiso multiorgánico, sepsis y shock séptico, rabdomiólisis.
4) Descompensación de enfermedades crónicas subyacentes, p. ej. asma, EPOC, enfermedad coronaria, insuficiencia cardíaca, hepática o renal crónica, diabetes.
5) Otros estados graves que requieren hospitalización no mencionados anteriormente.
6) Cualquiera de los síntomas de la enfermedad progresiva (→más adelante).
Enfermedad progresiva (agravamiento): aparición de síntomas de alarma en pacientes que anteriormente han asistido al médico debido a una gripe sin complicaciones. El empeoramiento del estado del paciente puede ser muy rápido (p. ej. en 24 h). La aparición de los síntomas de alarma es una indicación para una inmediata verificación del método de tratamiento y, en la mayoría de los casos, también para la hospitalización (→más adelante, ptos. 1-3).
Manifestaciones de alarma:
1) síntomas, signos y resultados de las pruebas de insuficiencia cardiorrespiratoria: disnea, cianosis, hemoptisis, dolor torácico, hipotensión, disminución de la saturación arterial de oxígeno (SpO2 <92 %)
2) manifestaciones que indican complicación del SNC: alteración de la conciencia, pérdida de la conciencia, sopor, convulsiones recurrentes o persistentes, debilidad considerable, parálisis o paresia
3) manifestaciones de deshidratación grave: disminución de la actividad, mareo o síncope al intentar levantarse, hipersomnia o disminución de la diuresis
4) manifestaciones de laboratorio o clínicos de la infección viral persistente o de una infección bacteriana secundaria
5) persistencia o recidiva de fiebre alta o de otros síntomas, una vez pasados 3 días.
PERSPECTIVA COLOMBIANA
El Instituto Nacional de Salud de Colombia en los Lineamientos para la prevención, diagnóstico, manejo y control de casos de Influenza (2018) señala las siguientes definiciones a tener en cuenta para la vigilancia epidemiológica:
1) Enfermedad similar a influenza (ESI): infección respiratoria aguda, con fiebre ≥38 ˚C y tos de ≤7 días de evolución, que requiere manejo ambulatorio.
2) Infección respiratoria aguda grave (IRAG): infección respiratoria aguda con antecedentes de fiebre y tos de ≤10 días de evolución, que requiere manejo intrahospitalario (se considera confirmada si tiene identificación etiológica).
3) IRAG inusitada:
a) paciente con antecedentes de fiebre y tos, que requiere manejo hospitalario y que cumple con ≥1 de las siguientes condiciones:
– ser profesional de salud del área asistencial con antecedente reciente de contacto con pacientes con IRAG o que permanece en un espacio hospitalario
– ser trabajador del sector avícola o porcino o tener antecedentes de contacto con aves silvestres o con cerdos de producción en los 14 días previos al inicio de los síntomas
– antecedentes de viaje en los últimos 14 días a áreas de circulación de virus de gripe aviar u otros agentes respiratorios nuevos en humanos o animales con potencial pandémico
b) paciente de 5-65 años con IRAG previamente sano, con antecedentes de fiebre y tos, que requiere manejo hospitalario con necesidad de vasopresores y/o apoyo ventilatorio, que presenta un deterioro clínico rápido en <72 h desde el inicio de síntomas
c) todos los conglomerados de IRAG (≥2 casos de IRAG) en entornos familiares, lugares de trabajo, lugares con población confinada (colegios, universidades, cárceles, batallones, etc.) o grupos sociales
d) todas las muertes por IRAG con cuadro clínico de etiología desconocida.
Diagnóstico diferencial
Rinitis catarral y otras infecciones virales de las vías respiratorias, incluida la COVID-19, infecciones bacterianas de las vías respiratorias, incluida la neumonía, rinosinusitis bacteriana aguda, faringoamigdalitis estreptocócica, descompensación de la EPOC o del asma, mononucleosis infecciosa, infección aguda por VIH, leucemia mieloide aguda, malaria, babesiosis, sepsis.
TratamientoArriba
Algoritmo de actuación →fig. 19.1-1 y →fig. 19.1-2. Resumen de las reglas de actuación en enfermos con gripe →tabla 19.1-1.
Tratamiento sintomático
1. Reposo en cama, ingesta abundante de líquidos.
2. Fármacos antipiréticos y analgésicos: paracetamol, AINE (p. ej. ibuprofeno); no prescribir AAS en niños y adolescentes hasta los 18 años (riesgo de síndrome de Reye).
3. En caso necesario: fármacos antitusígenos (en casos menos graves: una cuchara de miel antes de dormir), fármacos descongestionantes que producen vasoconstricción en la mucosa nasal, soluciones con NaCl isotónicas o hipertónicas para lavado nasal.
4. Fármacos usados comúnmente, como la vitamina C y el rutósido son ineficaces.
5. Todo enfermo con insuficiencia respiratoria debe trasladarse a un centro que disponga de oxigenación por membrana extracorpórea (OMEC).
PERSPECTIVA LATINOAMERICANA
En Latinoamérica la OMEC es de difícil acceso, por lo que se recomienda que todo enfermo con insuficiencia respiratoria se traslade a un centro que disponga de ventilación mecánica u OMEC.
Tratamiento causal
1. Fármacos antivirales activos solo frente a los virus de la gripe:
1) Inhibidores de la neuraminidasa (activos frente a los virus de la gripe A y B): oseltamivir, zanamivir y peramivir. Inhiben la liberación de los viriones dependiente de la neuraminidasa. El oseltamivir se administra VO, zanamivir en inhalación y peramivir iv. (dosis única).
2) Baloxavir marboxil: inhibidor selectivo de la endonucleasa del virus de la gripe. Inhibe la transcripción del ARN viral, es eficaz frente a los virus de la gripe A y B.
3) Inhibidores de la M2 (activos solo frente a los virus de la gripe A), amantadina y rimantadina: no recomendados debido a la resistencia común de los virus de gripe A.
Las cepas de los virus de gripe estacional (con pocas excepciones) son en la actualidad sensibles a los inhibidores de la neuraminidasa y al inhibidor de la endonucleasa. Cuanto más precoz es el inicio del tratamiento antiviral, mayor es su eficacia (idealmente durante 24-48 h). Por eso, en caso de sospecha de gripe en grupos de alto riesgo y en enfermos graves no debe esperarse la confirmación de laboratorio para iniciar el tratamiento.
PERSPECTIVA CHILENA
El baloxavir marboxil se encuentra registrado en Chile.
2. Indicaciones para el tratamiento con inhibidores de la neuraminidasa o con baloxavir:
1) Gripe sospechada o confirmada en pacientes hospitalizados.
2) Curso de la gripe grave complicado o progresivo (criterios →más arriba): se debe iniciar el tratamiento con oseltamivir lo antes posible. Si el oseltamivir no está disponible, existe contraindicación o se trata de una cepa resistente → administrar zanamivir o peramivir.
3) En caso de sospecha clínica de gripe o gripe confirmada por laboratorio, en personas de alto riesgo de curso grave y complicaciones (→más adelante), así como en usuarios de centros residenciales el tratamiento debe iniciarse de forma precoz, independientemente de su gravedad, idealmente en 48 h desde la aparición de los síntomas. En enfermos hospitalizados y embarazadas el fármaco de elección es el oseltamivir.
Los fármacos antivirales no son obligatorios —aunque pueden ser beneficiosos— en la mayoría de los casos de gripe de curso benigno o moderado en personas no incluidas dentro del grupo de alto riesgo de complicaciones ni en la mayoría de los casos diagnosticados en fase de convalecencia. Durante un tratamiento prolongado con oseltamivir, sobre todo en pacientes con inmunodeficiencia, se puede desarrollar resistencia a este fármaco. Las cepas del virus A/H1N1pdm09 descritas con resistencia a oseltamivir son todas sensibles a zanamivir y peramivir.
3. Dosificación y reacciones adversas:
1) Oseltamivir VO 75 mg 2 × d (dosis para las personas de >40 kg o >12 años); típicamente, el tratamiento dura 5 días. Si no hay respuesta al tratamiento estándar → prolongar el tratamiento. En enfermos sin posibilidad de ingerir cápsulas opcionalmente se puede preparar una suspensión de uso oral del contenido de la cápsula, siguiendo las instrucciones del fabricante. En insuficiencia renal con aclaramiento de creatinina de 11-30 ml/min se debe reducir la dosis terapéutica a 30mg 1 × d. Reacciones adversas: náuseas/vómitos (menos intensos cuando el fármaco se administra con la comida), síntomas neuropsiquiátricos temporales (autolesiones y/o delirio).
2) Zanamivir (inhalador de polvo seco): se recomiendan 2 inhalaciones (2 × 5 mg) 2 × d durante 5 días. No administrar el zanamivir por nebulización (contiene lactosa, que puede dificultar el funcionamiento de nebulizador). Está contraindicado en pacientes con enfermedades crónicas respiratorias (asma, EPOC) o cardíacas. Reacciones adversas: broncoespasmo. No se requiere modificar la dosis en enfermos con insuficiencia renal grave.
3) Peramivir: se puede utilizar a partir de la edad de 2 años. Dosificación a partir de la edad de 13 años: 600 mg en infusión única iv. durante 15-30 min. Se debe disminuir la dosis en personas con disfunción renal. Reacciones adversas: puede provocar náuseas, vómitos y diarrea. Esporádicamente se han descrito reacciones cutáneas graves (eritema multiforme, síndrome de Stevens-Johnson) y trastornos neuropsiquiátricos transitorios.
4) Baloxavir: se puede utilizar a partir de la edad de 12 años. La dosificación depende de la masa corporal: dosis única de 40 mg en personas de 40-79 kg y de 80 mg en personas ≥80 kg. Reacciones adversas: con mayor frecuencia diarrea, náuseas, cefalea. Esporádicamente se han descrito shock anafiláctico, urticaria, angioedema y eritema multiforme.
Tratamiento hospitalario
Indicado en casos de gripe con un curso grave o progresivo →más arriba.
1. Evaluación inicial del enfermo:
1) En cada paciente hay que monitorizar el SpO2 y, en caso de neumonía, hay que mantener su valor >90 % y en algunos pacientes, como embarazadas y niños, un 92-95 %, pudiendo ser necesaria la oxigenoterapia.
2) En caso de disnea realizar una radiografía de tórax.
3) Se recomienda hacer (o repetir) técnicas diagnósticas para detectar el virus de la gripe (RT-PCR). En enfermos intubados hay que examinar la muestra de la nariz y faringe, así como el aspirado traqueal. En caso de un resultado negativo en un paciente con alta probabilidad clínica de infección, se debe repetir la prueba cada 48-72 h.
PERSPECTIVA CHILENA
En Chile no se practica la repetición de la prueba, debido a que la sensibilidad de la PCR es cercana al 100 %.
4) Vigilar con frecuencia el estado clínico del paciente (puede sufrir un rápido deterioro).
2. Tras el ingreso del enfermo, se debe iniciar lo antes posible el tratamiento empírico con oseltamivir (o con otro medicamento antiviral de elección, si las indicaciones de la temporada han sido cambiadas). Habitualmente, después de la aparición de complicaciones que motivan hospitalización, hay que administrar el oseltamivir >5 días o ≥10 días o hasta confirmar la inexistencia de la replicación viral, basándose en la reducción de síntomas clínicos o el resultado de las pruebas víricas. Si los síntomas graves de la gripe se mantienen a pesar del tratamiento con oseltamivir en pacientes con una infección confirmada, considerar zanamivir o peramivir iv.
PERSPECTIVA LATINOAMERICANA
En Chile, la guía clínica recomienda 5 días de tratamiento con oseltamivir, sin prolongarlo hasta 10 días. El peramivir no está disponible en Chile.
En Colombia solo está disponible el oseltamivir.
3. Neumonía (especialmente grave) durante el curso de la gripe: además del tratamiento antiviral con oseltamivir administrar antibioticoterapia empírica según las recomendaciones de manejo de la neumonía adquirida en la comunidad. La neumonía bacteriana en pacientes con gripe está causada más frecuentemente por Staphylococcus aureus y neumococos, pero en cualquier caso es recomendable un diagnóstico bacteriológico. No se recomienda la administración profiláctica de antibióticos. Si la evaluación clínica y los resultados de pruebas microbiológicas de un enfermo con gripe confirmada en laboratorio no indican una infección bacteriana, considerar la suspensión del antibiótico.
PERSPECTIVA CHILENA
En Chile, la neumonía bacteriana secundaria en pacientes con gripe está causada con mayor frecuencia por Streptococcus pneumoniae y Staphylococcus aureus.
4. En casos indicados (p. ej. SDRA) oxigenoterapia de alto flujo o ventilación mecánica.
5. Glucocorticoides: pueden reducir la mortalidad de adultos por neumonía grave, pero no se recomienda su administración rutinaria en el tratamiento de la neumonía viral, por riesgo de efectos adversos graves, entre ellos infecciones oportunistas. Considerar los glucocorticoides en dosis bajas para el manejo del shock séptico que requiere la administración de fármacos vasopresores →Sepsis y shock séptico.
ComplicacionesArriba
1) Neumonía:
a) primaria por influenza: los síntomas gripales no remiten; probablemente es la segunda causa más frecuente de neumonía viral grave durante la temporada de la epidemia de gripe, después de la COVID-19; puede desarrollarse como SDRA
b) neumonía secundaria bacteriana causada por S. pneumoniae, S. aureus o H. influenzae, cuando remiten los síntomas de gripe o en la fase de convalecencia (reaparición de fiebre y aumento de disnea, tos y decaimiento).
2) Faringitis estreptocócica.
3) Descompensación de una enfermedad crónica coexistente.
4) En pocas ocasiones: meningoencefalitis, encefalopatía, mielitis transversa, síndrome de Guillain-Barré, miositis (en casos extremos con mioglobinuria e insuficiencia renal), miocarditis, pericarditis, sepsis y falla multiorgánica.
5) En muy pocas ocasiones (normalmente en niños) síndrome de Reye, habitualmente relacionado con consumo de preparados con AAS.
Factores de riesgo de curso grave y desarrollo de complicaciones de la infección (entre otros de hospitalización y muerte):
1) edad ≥65 o <5 años (especialmente hasta los 24 meses)
2) embarazo (especialmente 2.º y 3.er trimestre) y las primeras 2 semanas de puerperio
3) obesidad mórbida (IMC ≥40 kg/m2)
4) algunas enfermedades crónicas (independientemente de la edad): pulmonar (p. ej. EPOC, asma, displasia broncopulmonar, fibrosis quística), cardíaca (p. ej. enfermedad coronaria, insuficiencia cardíaca congestiva, pero no hipertensión arterial aislada), renal, hepática, metabólica (también diabetes), sanguínea (también hemoglobinopatías), inmunodeficiencias (primarias, infección por VIH, tratamiento inmunosupresor), enfermedades neurológicas que alteran el funcionamiento del tracto respiratorio o la eliminación de las secreciones de las vías respiratorias (p. ej. trastornos cognitivos, parálisis cerebral, lesiones traumáticas de la médula espinal, enfermedades que cursan con convulsiones, enfermedades neuromusculares).
Situaciones especialesArriba
Embarazo y lactancia
En embarazadas existe un riesgo elevado de complicaciones secundarias a la gripe, entre ellas una desfavorable terminación del embarazo (aborto espontáneo, parto prematuro, parto de feto muerto, peligro para la vida del feto). En caso de sospecha justificada o de confirmación de la gripe, se debe observar cuidadosamente a la paciente e, independientemente de la intensidad de los síntomas, iniciar el tratamiento antiviral lo antes posible, incluso antes de recibir el resultado de las pruebas de laboratorio. Para el tratamiento analgésico y antipirético prescribir paracetamol (el AAS y los AINE están contraindicados durante el embarazo). No existen suficientes datos sobre el uso de oseltamivir en dosis más altas que 75 mg cada 12 h durante el embarazo. Las mujeres lactantes pueden continuar con la lactancia sin riesgo durante el tratamiento con oseltamivir y zanamivir. Sin embargo, deben respetar las normas de higiene: lavar las manos con frecuencia y llevar una mascarilla durante el contacto con el bebé.
PrevenciónArriba
Métodos específicos
1. Vacuna preventiva →Gripe, principal método de prevención.
2. Quimioprofilaxis posexposición: oseltamivir (dosis VO para personas >40 kg 75 mg 1 × d; en insuficiencia renal con aclaramiento de creatinina 11-30 ml/min disminuir la dosis profiláctica hasta 30 mg cada 48 h) o zanamivir, cuanto antes después del contacto con un enfermo. Se recomienda para los grupos de alto riesgo (→más arriba). Los medicamentos homeopáticos y la vitamina C son ineficaces.
Indicaciones:
1) Control de un brote epidémico de gripe en un servicio hospitalario. La quimioprofilaxis debe administrarse a todos los pacientes del servicio afectado. Tiempo de administración de oseltamivir en un brote epidémico:
a) durante 7 días desde el último día de hospitalización en pacientes dados de alta
b) durante ≥14 días desde la identificación de un brote epidémico y hasta 7 días después del inicio de los síntomas en el último enfermo del brote epidémico.
2) En condiciones ambulatorias: personas de grupos de riesgo elevado de gripe de curso grave tras estar en la misma habitación, conversar cara a cara o exponerse al contacto con secreciones respiratorias de un enfermo, así como los miembros del hogar de las personas de grupos de riesgo elevado de gripe de curso grave. Duración del tratamiento con oseltamivir: 5 días. Iniciar la quimioprofilaxis cuanto antes, pero no >48 h de la exposición
Aplicar la quimioprofilaxis independientemente de la vacunación previa.
PERSPECTIVA COLOMBIANA
En Colombia, los Lineamientos para la prevención, diagnóstico, manejo y control de casos de Influenza (2018) no recomiendan la quimioprofilaxis.
Métodos no específicos
1. Aislamiento de los enfermos: durante 7 días desde la aparición de los síntomas o —si duran más tiempo— 24 h después de la desaparición de la fiebre y otros síntomas agudos del tracto respiratorio. Durante este período el enfermo con gripe no complicada debe permanecer en casa y limitar sus contactos a lo estrictamente necesario. En caso de enfermos inmunodeprimidos es necesario un aislamiento más largo.
2. Medidas de protección personal:
1) Higiene de manos: especialmente en caso de contacto cercano con el enfermo con gripe (p. ej. en casa, en el trabajo, en el hospital, en el centro de salud), lavado de manos frecuente (10 × d, cada lavado de 20 s), con agua y jabón (óptimamente con un producto a base de alcohol). Después del lavado secar las manos con una toalla de un solo uso. Este procedimiento ha de seguirse después de cada contacto con el enfermo, después del uso del baño, antes de comer o antes de tocarse los labios y la nariz, al volver a casa, después de la limpieza de la nariz o después de cubrir los labios durante el estornudo o la tos.
2) Mascarilla facial (p. ej. quirúrgica) para contacto con el enfermo (hasta 1,5-2 m). El enfermo también debería llevar una mascarilla para reducir el riesgo de contagio. Las mascarillas deben cambiarse a menudo (cada 4 h como mínimo) y luego desecharse. No se recomienda el uso de mascarillas faciales como medida profiláctica en personas sanas. Durante los procedimientos médicos que generan secreciones respiratorias en forma de aerosol (p. ej. broncoscopia, aspiración de secreciones de las vías respiratorias, entre otros) se deben usar mascarillas filtrantes (FFP2 o FFP3) y también gafas de protección, bata y guantes.
3) Otras normas de higiene durante la temporada epidémica de la gripe; hay que: cubrir los labios con un pañuelo de un solo uso durante la tos y el estornudo y, después, desecharlo y lavarse bien las manos (si no se dispone de pañuelo desechable, se recomienda cubrir los labios y la nariz con el antebrazo, no con la mano); evitar el contacto cara-cara con otras personas; evitar lugares con hacinamiento; evitar tocarse la boca, la nariz y los ojos con las manos no lavadas; ventilar con frecuencia las habitaciones.
Notificación obligatoria
Solo en casos confirmados por una prueba vírica. En Chile se realiza la vigilancia centinela de infección respiratoria aguda grave.
TABLAS Y FIGURAS
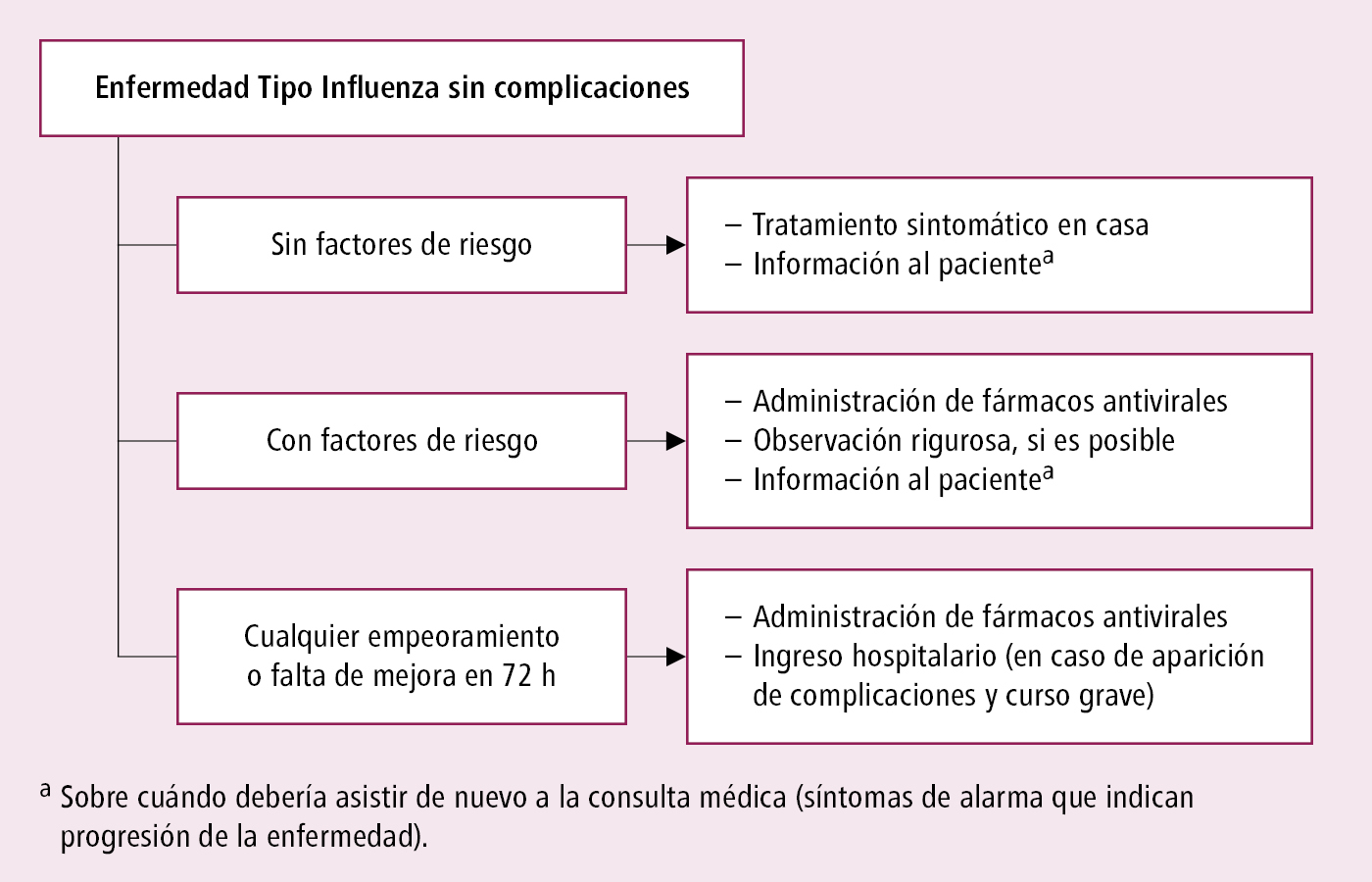
Fig. 19.1-1. Procedimiento clínico inicial en caso de gripe o de enfermedad pseudogripal sin complicaciones (a partir de la OMS, 2009)
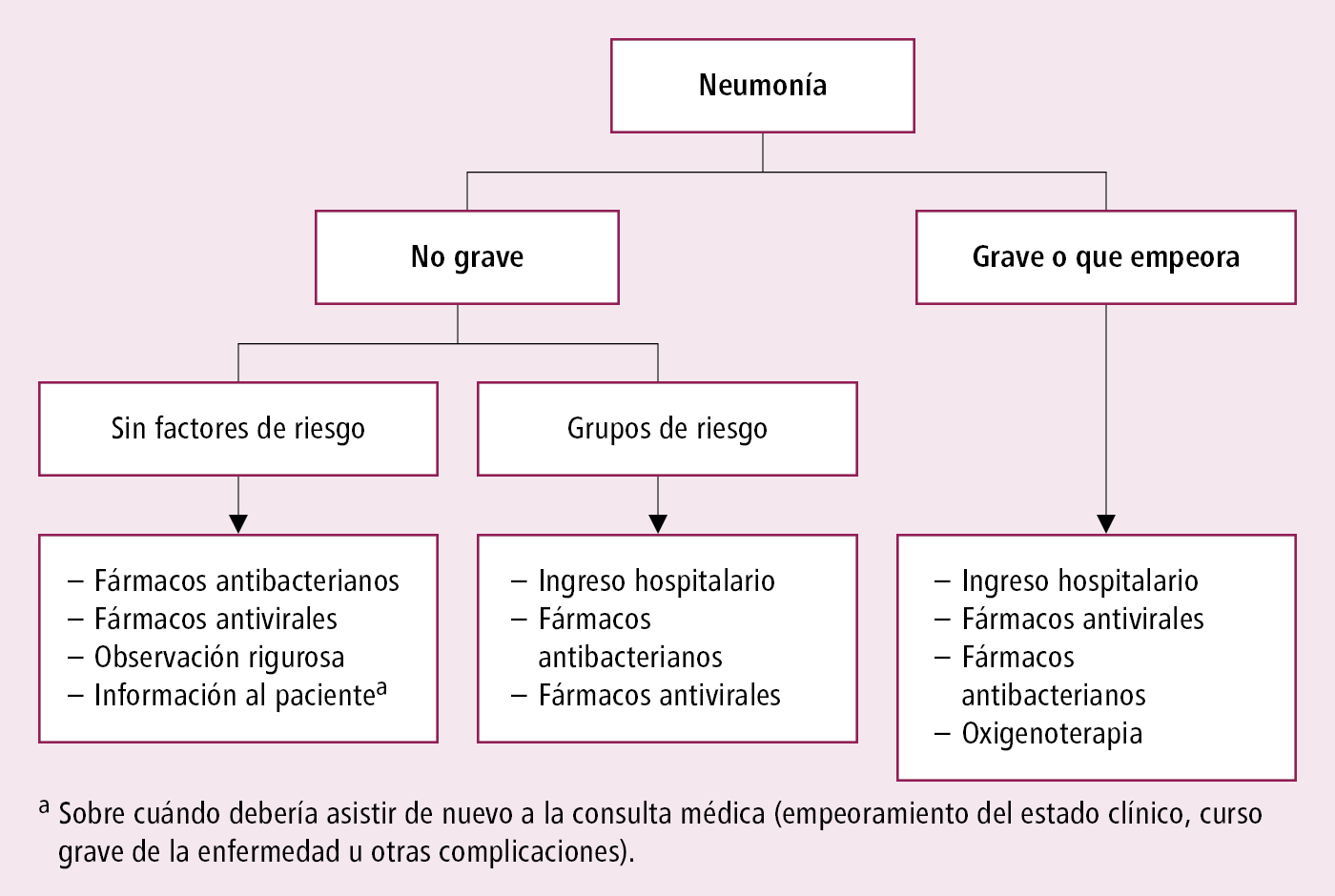
Fig. 19.1-2. Procedimiento clínico inicial en caso de neumonía en el curso de la gripe (a partir de la OMS, 2009)
Resumen de las reglas de actuación en enfermos de gripe
|
Procedimiento
|
Estrategias
|
|
Diagnóstico
|
RT-PCR es el método diagnóstico más rápido y de mayor sensibilidad. La precisión de las pruebas rápidas (RIDT) es variable y el resultado negativo no descarta la gripe. La decisión sobre el inicio del tratamiento se debe tomar sobre la base del cuadro clínico, considerando el contexto de la actividad del virus de la gripe en una zona concreta.
|
|
Tratamiento antiviral
|
En caso de indicaciones, se recomienda iniciar lo antes posible el tratamiento con oseltamivir o zanamivir. Si el desarrollo de la enfermedad es grave, considerar un tratamiento prolongado con oseltamivir (≥10 días).
|
|
Glucocorticoides
|
No se recomienda el uso rutinario de glucocorticoides en enfermos de neumonía gripal primaria. Se puede considerar aplicarles glucocorticoides a dosis bajas, así como en enfermos con shock séptico que requieren vasopresores.
|
|
Control de infecciones
|
Precauciones habituales y precauciones de gotas de secreciones de las vías respiratorias. Durante los procedimientos que generan secreciones en forma de aerosol se deben usar mascarillas de filtración (FFP2 o FFP3), protección ocular, batas, guantes. Es necesario asegurar la ventilación adecuada de los espacios (natural o mecánica).
|
|
AINE, fármacos antipiréticos
|
Paracetamol VO o VR. Evitar AAS en personas <18 años, debido al riesgo del síndrome de Reye.
|
|
Oxigenoterapia
|
Monitorizar la SpO2 y mantenerla >90 % (92-95 % en embarazadas) a través de las cánulas nasales o mascarilla facial. En enfermedad grave puede ser necesario un alto flujo de oxígeno (10 l/min).
|
|
Antibióticos
|
El tratamiento empírico en caso de neumonía es igual que en la neumonía adquirida en la comunidad (según las recomendaciones actuales) hasta obtener los resultados de las pruebas microbiológicas (p. ej. durante 2-3 días); luego es posible modificar el tratamiento según la susceptibilidad del patógeno.
|
|
Actuación en embarazadas y mujeres lactantes
|
Iniciar cuanto antes la terapia con oseltamivir. No hay datos relativos a la seguridad de uso de antivirales a dosis mayores a las estándar. Asegurarse de que los fármacos antimicrobianos que previenen infecciones secundarias son seguros para este grupo de enfermos. Evitar los AINE. Mantener el valor de la SpO2 en el rango 92-95 %. No es necesario suspender la lactancia durante la enfermedad y la terapia antiviral (la mujer debe cumplir con las normas de higiene: lavar las manos con frecuencia, utilizar mascarilla desechable durante el contacto con el niño).
|
|
AINE — antinflamatorios no esteroideos, SpO2 — saturación de oxígeno medida con oxímetro de pulso
|
 Español
Español
 English
English
 українська
українська






