Definición y etiopatogeniaArriba
La trombosis venosa profunda (TVP) es la formación de un trombo en el territorio venoso profundo situado por debajo de la fascia profunda en las extremidades inferiores. Con menor frecuencia se produce en las extremidades superiores. La trombosis venosa de otras localizaciones (p. ej. vena porta) se trata como entidad patológica distinta.
Los factores responsables de la formación del trombo venoso se recogen en la tríada de Virchow:
1) enlentecimiento del flujo sanguíneo (p. ej. por inmovilización de la extremidad o por compresión)
2) predominio de los factores procoagulantes sobre los anticoagulantes (trombofilias congénitas o adquiridas)
3) lesión de la pared vascular (por traumatismos o microtraumas durante una intervención quirúrgica sobre la extremidad).
Factores de riesgo:
1) características individuales y estados clínicos: edad >40 años (el riesgo aumenta con la edad), obesidad (IMC >30 kg/m2), antecedente de ETV, traumatismos (sobre todo politraumatismos y fracturas de pelvis, fémur proximal y otros huesos largos de los miembros inferiores, lesiones yatrogénicas [cirugías], especialmente de los miembros inferiores), restricción de movimiento (inmovilización prolongada de la extremidad inferior [p. ej. por paresia, inmovilización de dos articulaciones contiguas con escayola, anestesia general sobre todo con miorrelajantes], ACV que provoca paresia del miembro inferior, viajes prolongados en avión [>4 h], sobre todo si se duerme en posición sentada, insuficiencia cardíaca NYHA III y IV, insuficiencia respiratoria), compresión venosa (p. ej. tumor, hematomas, malformación arterial, embarazo, síndrome de May-Thurner, síndrome de la abertura torácica superior), neoplasias malignas (especialmente del páncreas, cerebro, pulmón, ovario, riñón, neoplasias mieloproliferativas), trombofilia congénita o adquirida (en especial déficit de antitrombina y síndrome antifosfolipídico), antecedente familiar de ETV, alta concentración de estrógenos (embarazo [riesgo similar en cada trimestre] y puerperio [mayor riesgo que durante el embarazo], terapia hormonal sustitutiva, anticoncepción hormonal, terapia estrogénica), hemoglobinuria paroxística nocturna, inflamaciones, fiebre elevada, deshidratación, sepsis, enfermedad aguda con reposo en cama e inmovilización (p. ej. neumonía grave), COVID-19, enfermedades autoinmunes (enfermedad de Crohn, colitis ulcerosa, polimiositis/dermatomiositis, LES, periarteritis nodosa, AR, anemia autoinmune), síndrome nefrótico
2) intervenciones diagnósticas, terapéuticas y profilácticas: intervenciones quirúrgicas extensas, sobre todo en las extremidades inferiores, pelvis y abdomen; presencia de catéter en grandes venas (especialmente en la femoral); tratamiento antineoplásico (quimioterapia, tratamiento hormonal y sobre todo con los inhibidores de la angiogénesis); uso de anticonceptivos hormonales orales, terapia hormonal sustitutiva o moduladores selectivos del receptor estrogénico; estimulantes de la eritropoyesis, administración de heparina (sobre todo no fraccionada) en relación con cirugía cardíaca u otras intervenciones asociadas a transfusión de sangre, más raramente en tratamiento conservador (riesgo de trombocitopenia inducida por heparina [TIH]).
Algunos factores de riesgo son transitorios (p. ej. cirugía, traumatismo, inmovilización transitoria con yeso); otros son persistentes (p. ej. trombofilias congénitas).
Causas de TVP en las extremidades superiores: catéter venoso central (la más frecuente); compresión de la vena subclavia o axilar por adenopatías, infiltración neoplásica local, fractura de clavícula, compresión venosa por atrapamiento entre los músculos oblicuos entre la clavícula y el tendón del músculo subclavio durante la actividad física o por reducidas bandas fibrosas en la fosa axilar (síndrome de Paget-Schrötter).
Cuadro clínico e historia naturalArriba
1. TVP de las extremidades inferiores
Formas:
1) Distal: la más frecuente. Afecta a las venas tibiales anteriores y posteriores y a las venas peroneas. Suele tener un curso asintomático y ceder espontáneamente. Confiere un bajo riesgo de EP de importancia clínica, pero puede extenderse y provocar trombosis proximal, lo que constituye el riesgo principal.
2) Proximal: afecta a la vena poplítea, venas femorales, ilíacas y a la vena cava inferior. Suele ser sintomática y supone un riesgo elevado de EP masivo. A veces se diferencia la forma ilíaco-femoral por su manejo especial (en este caso, la vena poplítea no está afectada).
3) Flegmasia dolorosa: forma aguda de trombosis venosa de la mayoría de las venas que drenan la sangre de una extremidad, con dolor y muy extenso edema:
a) flegmasia alba dolorosa: gran edema, vasoconstricción arteriolar cutánea y reducción del flujo capilar
b) flegmasia cerúlea dolorosa: es la forma más grave y conlleva un alto riesgo de pérdida de la extremidad o de muerte. Se produce la oclusión de casi todas las venas de la extremidad → aumento significativo de la presión venosa, compromiso del aporte sanguíneo regional → isquemia tisular.
Síntomas: dolor en la pantorrilla al caminar; edema de la pantorrilla o de toda la extremidad, a veces percibido como miembro hinchado → comparar las circunferencias de ambas extremidades, pues en caso de trombosis unilateral la diferencia es de ≥2 cm. Un 70 % de los casos de edema unilateral del miembro inferior está provocado por una TVP. La causa de edema bilateral, además de la trombosis bilateral, puede ser trombosis de la vena cava inferior o procesos no relacionados con trombosis. Sensibilidad o dolor a la palpación, a veces con dolor en reposo; raramente signo de Homans (dolor en la pantorrilla que aparece con la extensión pasiva del pie); calor en la extremidad; dilatación de las venas superficiales que se mantiene a pesar de elevar la extremidad a 45º; febrícula, a veces fiebre debidas al componente inflamatorio asociado a la trombosis. En la flegmasia alba dolorosa la piel de la extremidad se vuelve pálida. En la flegmasia cerúlea dolorosa aparece un gran edema e intenso dolor en reposo. La extremidad, normalmente el pie, se vuelve cianótico, y con el desarrollo de necrosis, de color negro. Pueden presentarse manifestaciones de EP, a menudo asociado a TVP. La TVP a menudo es asintomática u oligosintomática. El diagnóstico de TVP basado en los síntomas clínicos puede ser erróneo, ya que solo ~50 % de los enfermos con estos síntomas presentan TVP.
2. La TVP de los miembros superiores afecta sobre todo a las venas axilar y subclavia. Predominan el edema y el dolor en la extremidad.
3. Complicaciones de la TVP: es infrecuente la disolución completa y espontánea de los trombos. Los trombos en las venas profundas pueden fragmentarse y convertirse en un material embólico que migra a la circulación pulmonar:
1) Un trombo reciente puede desprenderse de la pared vascular o fragmentarse y alcanzar los pulmones provocando un embolismo pulmonar (EP). El EP puede llegar a ser masivo y bloquear el flujo sanguíneo en los pulmones, conduciendo al paro cardíaco súbito que puede ser la primera manifestación de la ETV. El microembolismo crónico puede ser una complicación de una TVP no diagnosticada y no tratada, y puede ser confundido con un proceso neumónico o con asma.
2) Muy raramente ACV o embolia periférica: a consecuencia de un embolismo paradójico en caso de presentar una comunicación interauricular, como el foramen oval permeable.
3) Complicaciones tardías: síndrome postrombótico e hipertensión pulmonar. En ~2/3 de los enfermos tratados por TVP, el trombo se organiza y recanaliza parcialmente (solamente en un 1/3 de los enfermos desaparece por completo). El resultado es una insuficiencia venosa crónica y síndrome postrombótico. La secuencia de eventos sería: organización del trombo → lesión de las válvulas venosas → reflujo venoso → hipertensión venosa.
DiagnósticoArriba
Como en la mayoría de los enfermos con ETV el curso es poco sintomático o no característico, el diagnóstico tiene que basarse en el conocimiento de los factores de riesgo y en la vigilancia en caso de sospecha. En caso de dudas, siempre se debe intentar confirmar o descartar la TVP por su alto riesgo de complicaciones, incluyendo la muerte, y por la necesidad de tratamiento antitrombótico prolongado que está relacionado con el riesgo de efectos adversos importantes.
Exploraciones complementarias
1. Dímero D en sangre: es una prueba de exclusión de la TVP y del EP. El rango de referencia y el punto de corte dependen del test empleado. En la mayoría de los casos se considera baja probabilidad de trombosis a unos valores inferiores a 500 μg/l, y en personas >50 años calculado según la fórmula: edad × 10 μg/l. No se puede diagnosticar una ETV basándose solamente en los niveles del dímero D, pero unos valores normales sugieren que no se trata de trombosis.
2. Otras pruebas de laboratorio: en todo enfermo con sospecha de TVP se debe realizar hemograma, determinar la TFGe y el grupo sanguíneo (si no se conoce), así como realizar el tamizaje para determinar los parámetros de coagulación en el plasma, es decir, TTPa, tiempo de protrombina, fibrinógeno y, eventualmente, tiempo de trombina.
3. Ecografía de compresión: es el método básico para confirmar la presencia de trombosis proximal. Resultado positivo: la vena que contiene el trombo no se colapsa con la compresión ejercida con la sonda ecográfica. El estudio ecográfico del sistema venoso profundo de toda la extremidad permite diagnosticar la trombosis distal. También se debe realizar ecografía de la pantorrilla para descartar la presencia de hematoma o quiste de Baker roto.
4. Angio-TC: considerarla en caso de síntomas que sugieren el EP. Realizar angio-TC de las extremidades inferiores si se plantea el tratamiento endovascular de la trombosis.
Criterios diagnósticos
En caso de sospecha de trombosis siempre hay que intentar confirmar (si la probabilidad de enfermedad es alta) o descartar la TVP (si la probabilidad es baja) por alto riesgo de complicaciones graves (muerte incluida) en caso de pasar por alto la trombosis, o por un tratamiento anticoagulante prolongado no necesario, que conlleva un riesgo de efectos adversos graves, en caso de un diagnóstico prematuro de trombosis.
El diagnóstico se basa en la combinación de la valoración clínica de la probabilidad de la trombosis (p. ej. utilizando la escala de Wells →tabla 2.33-1) con la determinación del dímero D y/o ecografía de compresión (→más adelante). En caso de resultado dudoso en el estudio ecográfico → repetir la prueba o excepcionalmente considerar una angio-TC, angio-RMN o flebografía (prueba invasiva).
1. Enfermos ambulatorios:
1) probabilidad clínica de TVP baja o intermedia → determinar el dímero D utilizando un test de alta sensibilidad (~95 %); un resultado negativo descarta razonablemente la trombosis; si el resultado es positivo, realizar ecografía de compresión de las venas proximales o del sistema venoso y en caso de negatividad → repetirla a los 5-7 días en caso de probabilidad de TVP intermedia (no se recomienda repetir la ecografía de compresión en caso de probabilidad baja y en enfermos en los cuales se ha realizado la ecografía de compresión del sistema venoso y la probabilidad es intermedia)
2) probabilidad clínica de TVP alta o intermedia, sin posibilidad de determinar el dímero D con un test de sensibilidad como mínimo mediana (~85 %) → realizar ecografía de compresión y si resulta negativa → repetir la prueba a los 5-7 días.
2. Enfermos hospitalizados: por la baja especificidad y bajo valor predictivo positivo del dímero D (elevado en numerosas circunstancias en enfermos hospitalizados, como traumatismos o cirugías mayores, neoplasias malignas, procesos inflamatorios activos), y a veces también por baja sensibilidad (por uso de fármacos anticoagulantes o determinación tardía varios días después del inicio de los síntomas) → realizar ecografía de compresión. En caso de resultado negativo y alta probabilidad de TVP → repetir la ecografía de compresión a los 5-7 días. Si la probabilidad es menor → determinar el dímero D y repetir la ecografía si el dímero D estuviera elevado.
Diagnóstico diferencial
Traumatismo de la extremidad (con mayor frecuencia), insuficiencia venosa crónica (disfunción de las válvulas venosas, disfunción del mecanismo de bomba sural y plantar), trombosis venosa superficial, quiste de Baker roto (bulto de contenido líquido en el hueco poplíteo [p. ej. después de un traumatismo, en el curso de AR], que puede romperse o comprimir la vena poplítea; en caso de rotura se producen síntomas en la pierna, la piel puede volverse azulada de forma parcheada; en caso de compresión ocasiona un empeoramiento del retorno venoso y edema; si la compresión es intensa o se produce inflamación local, puede aparecer trombosis), celulitis o linfangitis, edema medicamentoso (especialmente por calcioantagonistas, en general bilateral en los tobillos), edema linfático (aparece en 1/3 de los enfermos con insuficiencia venosa crónica y avanzada), hematoma muscular en la pierna, miositis, tendinitis (sobre todo del tendón de Aquiles), artritis.
TratamientoArriba
Principios generales
1. El tratamiento de la TVP sintomática y asintomática no difiere. Algoritmo de actuación →fig. 2.33-1.
2. Tratamiento anticoagulante →más adelante. Es de importancia crucial. Fases del tratamiento anticoagulante →fig. 2.33-2.
3. Tratamiento trombolítico: no realizar trombólisis sistémica (salvo en casos de flegmasia dolorosa y solo si no se puede realizar trombólisis local asistida por catéter). La trombólisis local puede ser beneficiosa de manera eventual en los siguientes casos:
1) trombosis femoroilíaca extensa temprana con edema y dolor intensos, con síntomas que persisten <14 días, en buen estado de salud (bajo riesgo de sangrado) y con supervivencia esperada de ≥1 año
2) TVP de la extremidad superior temprana (síntomas que persisten <14 días) o con riesgo de pérdida de extremidad.
El fármaco trombolítico se administra localmente a través de un catéter introducido en el trombo, preferiblemente en combinación con fragmentación mecánica y aspiración de los fragmentos. Para la realización de la trombólisis local, es necesario referir al enfermo a un centro donde se realizan intervenciones endovasculares. Después de una trombólisis exitosa, se utiliza el mismo tratamiento anticoagulante que en los enfermos tratados de manera conservadora.
4. La TVP aguda puede tratarse desde su inicio ambulatoriamente sin hospitalización (empleando tratamiento anticoagulante y, eventualmente, compresión mediante vendaje o medias de compresión), siempre que se cumplan las siguientes condiciones:
1) estado clínico del enfermo estable y constantes vitales normales
2) ausencia de síntomas clínicos graves (dolor intenso y edema extenso en las extremidades inferiores)
3) bajo riesgo de sangrado (en la evaluación clínica y sin alteraciones en el tamizaje de la hemostasia)
4) nivel sérico de creatinina <150 μmol/l o aclaramiento de creatinina >60 ml/min
5) control garantizado por un enfermero especializado o por un médico.
5. Movilización completa precoz (en la mayoría de los enfermos): recomendar al paciente reposo en cama con la extremidad elevada solamente el día del diagnóstico de la TVP y del inicio del tratamiento con heparina (la pantorrilla colocada horizontalmente, el muslo bajando oblicuamente hacia la pelvis con la extremidad apoyada en toda su longitud). A partir del día siguiente animar al paciente a una deambulación intensa después de colocar un vendaje elástico compresivo de baja tensión.
6. Tratamiento con compresión gradual: es meramente complementario a la terapia anticoagulante obligatoria; colocar sobre la extremidad un apósito de compresión compuesto de dos capas de venda compresiva de baja tensión que no debe limitar la movilidad del tobillo. Sustituirlo precozmente al ceder el edema por una media elástica de clase II de compresión (existen medias y calcetines de longitudes diferentes; en la mayoría de los casos es suficiente una media corta por debajo de la rodilla). La media o calcetín (o el vendaje) se debe llevar puesto todo el día caminando todo lo posible (la eficacia del vendaje compresivo es mínima en enfermos que no caminan) y quitarlo por la noche. A nivel de las pantorrillas, el colchón debe estar elevado unos 10-15 cm. Contraindicaciones para el tratamiento compresivo: flegmasia cerúlea dolorosa, coexistencia de isquemia de la extremidad por arteriopatía (medir el índice tobillo-brazo [ITB] o al menos examinar la presencia de pulso simétrico pedio y tibial posterior), insuficiencia cardíaca no compensada, neuropatía periférica grave.
7. Colocación de filtro en la vena cava inferior: a tener en cuenta en enfermos con TVP proximal reciente de las extremidades inferiores en los que está contraindicado el tratamiento anticoagulante a dosis terapéuticas por un riesgo hemorrágico elevado o por necesidad de tratamiento quirúrgico mayor que no se puede posponer, o bien por resultar ineficaz (recidiva de EP o aumento significativo del trombo a pesar de un tratamiento anticoagulante adecuado). Deben utilizarse únicamente filtros temporales que deben retirarse hasta las 3 semanas de su implantación (no en todos los pacientes se consigue extraer el filtro). Iniciar o reiniciar el tratamiento anticoagulante cuando el riesgo hemorrágico disminuya.
Tratamiento anticoagulante inicial
1. En enfermos con probabilidad alta o intermedia o con diagnóstico confirmado de TVP comenzar el tratamiento anticoagulante inmediatamente, después de descartar las contraindicaciones aún en espera de los resultados de las pruebas diagnósticas. Si es imposible determinar el dímero D y realizar la ecografía en las siguientes 4 h y la probabilidad de TVP es al menos intermedia → comenzar el tratamiento anticoagulante antes de confirmar el diagnóstico.
2. Fármacos: en el tratamiento inicial utilizar la heparina de bajo peso molecular (HBPM), o un anticoagulante oral de acción directa (ACOD) como rivaroxabán, apixabán, dabigatrán, edoxabán (los dos últimos después del tratamiento inicial con HBPM, fondaparinux o HNF). El fondaparinux debido al coste elevado debe utilizarse en lugar de la HBPM en caso de trombocitopenia primaria o de sospecha de trombocitopenia inducida por heparina. Excepcionalmente se administrará también heparina no fraccionada (HNF). En el tratamiento inicial, de manera excepcional y durante el período más corto posible, utilizar HNF en infusión continua, en caso de insuficiencia renal o cuando es probable que se requiera una intervención quirúrgica urgente. En enfermos tratados con AVK o ACOD, en los que se presenta TVP aguda en las extremidades inferiores, hay que sustituir el fármaco utilizado por HBPM. En aquellos otros enfermos tratados con HBPM, en caso de un nuevo episodio de trombosis, confirmar que de verdad se trata de un nuevo episodio agudo y que el enfermo ha seguido el tratamiento pautado. Si el tratamiento ha sido correcto → aumentar la dosis de HBPM (normalmente al inicio hasta el 125 % de la dosis terapéutica estándar, y luego controlando la actividad de anti-Xa). En enfermos con disfunción renal (aclaramiento de creatinina <30 ml/min) optar por HNF (eventualmente reducir la dosis de HBPM en un 50 % o controlar la actividad plasmática anti-Xa). También en algunas situaciones clínicas (p. ej. riesgo de complicaciones hemorrágicas, valoración de tratamiento trombolítico, probabilidad de intervención quirúrgica urgente), el inicio del tratamiento con HNF es más beneficioso por su tiempo de acción más corto y la posibilidad de revertir su efecto anticoagulante con protamina. En enfermos con riesgo de TIH vigilar el recuento de plaquetas y utilizar fondaparinux o ACOD →Heparinas.
PERSPECTIVA LATINOAMERICANA
El fondaparinux no está disponible en Argentina.
El edoxabán no está disponible en Colombia.
Dosificación:
1) HBPM: VSc a dosis terapéutica cada 12 h (en tratamiento inicial) o 24 h (en tratamiento básico); en enfermos tratados de manera ambulatoria 2 × d durante los primeros 10-30 días, a continuación 1 × d →tabla 2.33-2. Si surgen dudas sobre la eficacia clínica de la HBPM (p. ej. en caso de progresión del trombo) → determinar la actividad anti-Xa (preferiblemente 4 h tras la última inyección de HBPM; debe ser de 0,6-1,0 UI/ml si la HBPM se administra cada 12 h y 1,0-1,3 UI/ml si se administra cada 24 h) y si dicho control no es posible → utilizar HNF iv. y vigilar el TTPa.
2) Fondaparinux: inyectar VSc 7,5 mg cada 24 h, en personas de >100 kg la dosis es de 10 mg cada 24 h, y en personas de <50 kg de 5 mg cada 24 h.
3) Rivaroxabán: utilizar VO 15 mg 2 × d durante 3 semanas, después 20 mg 1 × d.
4) Apixabán: VO 10 mg 2 × d los primeros 7 días y después 5 mg 2 × d; para prevenir las recurrencias de trombosis a los 6 meses del tratamiento, 2,5 mg 2 × d.
5) Edoxabán: sustituir la HBPM a los 5 días, utilizar VO 60 mg 1 × d (30 mg 1 × d en personas con aclaramiento de creatinina 15-50 ml/min o con peso ≤60 kg).
6) Dabigatrán: sustituir la HBPM a los 5 días, utilizar VO 150 mg 2 × d (se sugiere la dosis de 110 mg 2 × d en caso de función renal deteriorada o con riesgo hemorrágico alto).
7) HNF:
a) iv.: administrar 80 UI/kg (o 5000 UI) e iniciar infusión iv. continua 18 UI/kg/h (o 1300 UI/h). Después de 6 h determinar el TTPa. Si está en rango terapéutico (prolongación de 1,5-2,5 veces del rango de referencia; normalmente, el TTPa durante el tratamiento debe ser 60-90 s) → continuar con la infusión a la misma dosis (la dosis habitual de mantenimiento es de 25 000-35 000 UI/d), si se encuentra fuera del rango → aumentar o reducir respectivamente la dosis de HNF →tabla 2.33-3)
b) VSc: si se vigila el efecto anticoagulante → utilizar un preparado condensado 25 000 UI/ml inicialmente 80 UI/kg iv., después VSc 250 UI/kg cada 12 h y ajustar la dosis de manera que el TTPa a las 6 h después de la inyección esté en el rango terapéutico (la dosis habitual de mantenimiento es de 17 500 UI cada 12 h). Si no se vigila el efecto anticoagulante (más raramente), se inyectan inicialmente 333 UI/kg VSc y después 250 UI/kg VSc cada 12 h.
Si a pesar del uso de HNF a dosis altas no se obtiene el valor deseado de TTPa → ajustar la dosis según la actividad anti-Xa.
3. Duración del tratamiento inicial con heparina o fondaparinux:
1) En enfermos en los que se planifica tratamiento básico con AVK (con disfunción renal grave o que no pueden costearse los ACOD, o con síndrome antifosfolipídico), continuar desde el primer día con heparina. Suspender la heparina o fondaparinux si durante el tratamiento simultáneo con el AVK, el valor de INR es ≥2,0 durante ≥2 días consecutivos, pero no hacerlo antes de 5 días de uso de heparina o fondaparinux. Suspender el tratamiento con heparina/fondaparinux el día del inicio del tratamiento con el AVK es un error: los primeros días, el efecto del AVK no es pleno por lo que es necesario usar simultáneamente heparina/fondaparinux.
2) En caso de TVP extensa femoroilíaca, con gran edema y dolor → utilizar heparina durante >10 días, a continuación iniciar la administración de AVK o desde el principio utilizar ACOD en monoterapia.
3) Si los ACOD o los AVK están contraindicados o no recomendados → continuar el tratamiento con HBPM, especialmente en las siguientes situaciones:
a) embarazadas con ETV debido a que los AVK atraviesan la placenta y pueden tener un efecto teratogénico
b) enfermos con neoplasia maligna, por mayor eficacia y seguridad, utilizar HBPM durante al menos los primeros 3-6 meses de tratamiento de ETV (en la actualidad, en este grupo de enfermos es cada vez más frecuente el uso de ACOD)
c) si es imposible garantizar un control regular y adecuado de INR (en esta situación están indicados los ACOD, salvo que no estén disponibles o que existan contraindicaciones, entonces debe administrarse HBPM)
d) si el episodio actual de ETV se produjo a pesar del tratamiento con AVK a dosis adecuadas.
4. Uso de AVK:
1) Empezar el acenocumarol o warfarina simultáneamente con heparina o fondaparinux, en general el 1.er día del tratamiento. Si se planea usar heparina durante >7 días (→Duración del tratamiento), la administración de AVK se puede empezar más tarde.
2) Los primeros 2 días: acenocumarol a dosis de 6 mg (1.er día) y 4 mg (2.º día), warfarina a dosis de 10 mg y 5 mg, respectivamente; desde el 3.er día a una dosis dependiente de INR; no utilizar "dosis de carga", es decir, >6 mg de acenocumarol y >10 mg de warfarina. En enfermos de edad avanzada, discapacitados, desnutridos, con insuficiencia cardíaca, hepatopatía, que reciben fármacos que aumentan el efecto de los AVK o con riesgo aumentado de sangrado → empezar con la dosis de 4 mg de acenocumarol o 5 mg de warfarina. Algunos proponen iniciar el tratamiento con estas dosis reducidas en todos los enfermos.
3) El 3.er día determinar el INR y ajustar la dosis según el resultado.
4) Si el INR ≥2,0 durante dos días consecutivos → suspender heparina/fondaparinux y continuar el tratamiento con AVK solo durante un período de tiempo que depende del riesgo de recidiva (≥3 meses, →tabla 2.33-4), a una dosis que mantenga el INR entre 2,0 y 3,0.
5) Normas de seguridad para el uso de los AVK (contraindicaciones, observación y modificación de la dosis, actuación en caso de complicaciones) →Antagonistas de la vitamina K (AVK).
5. Uso de rivaroxabán o apixabán:
1) Se puede utilizar desde el inicio del tratamiento de la TVP.
2) A diferencia de los AVK, no es necesario el uso inicial simultáneo con heparina.
3) Dado el mayor coste del tratamiento con estos fármacos frente al tratamiento con AVK, se debe consultar con el paciente la solvencia económica para continuar el tratamiento durante los meses siguientes. Recordar que, debido a la duración más corta del efecto terapéutico, omitir una dosis de rivaroxabán puede tener consecuencias más graves que omitir una dosis de AVK.
6. Uso de dabigatrán o edoxabán:
1) Sustituye a la HBPM después de ≥5 días de tratamiento.
2) Dado el mayor coste del tratamiento con dabigatrán o edoxabán frente al tratamiento con AVK, se debe consultar con el paciente la solvencia económica para continuar el tratamiento durante los meses siguientes. Recordar que, debido a la duración más corta del efecto terapéutico, omitir una dosis de dabigatrán puede tener consecuencias más graves que omitir una dosis de AVK.
Duración del tratamiento
Es diferente según se empleen métodos mecánicos o farmacológicos. Los efectos óptimos se obtienen combinando ambos métodos.
1. Se puede mantener el tratamiento anticoagulante:
1) durante 3 meses: tratamiento estándar (básico)
2) >3 meses, sin definir de antemano la duración del tratamiento, con controles periódicos (p. ej. 1 × año), valorando los riesgos, beneficios y costes: tratamiento prolongado (prevención secundaria).
2. Los enfermos con TVP/EP requieren un tratamiento anticoagulante prolongado por el alto riesgo de progresión del trombo, recurrencia de la trombosis o aparición de EP. El riesgo es más elevado en caso de neoplasia maligna, trombofilia grave (p. ej. déficit de antitrombina), elevación persistente del nivel sérico del dímeros D, antecedentes de ETV, persistencia del trombo en las venas profundas de los miembros inferiores.
3. Son similares los métodos de prevención de la recurrencia de la ETV en enfermos después de un episodio de la TVP en las extremidades inferiores y superiores, y después de un EP. En la mayoría de los enfermos, lo más beneficioso es el uso prolongado de ACOD a dosis estándar o —si existen contraindicaciones para su uso— de AVK a una dosis que mantenga el INR en 2-3. En enfermos con neoplasia maligna se puede pautar HBPM o ACOD. En enfermos con el denominado síndrome antifosfolipídico triple positivo (especialmente si además de la ETV se presentó trombosis arterial) utilizar AVK. El tiempo recomendado de tratamiento anticoagulante depende de la situación clínica →tabla 2.33-4 y el riesgo de sangrado →tabla 2.33-5.
4. En la prevención de la recurrencia de ETV, por motivos de seguridad, se prefiere rivaroxabán a dosis de 20 mg 1× d (tras terminar el tratamiento con rivaroxabán a dosis completa durante 3 meses, se puede administrar la dosis reducida de 10 mg 1× d), dabigatrán 150 mg 2 × d, apixabán 5 mg 2 × d, o edoxabán 60 mg 1 × d, y no los AVK, siempre que no haya contraindicaciones para el uso de ACOD. En caso de usar ACOD, controlar periódicamente la concentración de creatinina.
5. Si no se pueden utilizar los AVK (p. ej. por contraindicaciones o imposibilidad de control regular del efecto anticoagulante) o ACOD → utilizar HBPM Vsc (después de 1 mes de tratamiento reducir la dosis hasta un 50-80 % de la dosis terapéutica cada 24 h).
6. En enfermos con recidiva de ETV a pesar de INR en el rango de 2,0-3,0 → considerar el uso de HBMP en el tratamiento inicial, y a continuación AVK a dosis que mantenga INR 2,5-3,5. Este rango terapéutico puede ser también adecuado para los enfermos con anticuerpos antifosfolipídicos (aFL) y factores de riesgo accesorios de ETV o con un episodio tromboembólico a pesar de mantener el INR en el rango de 2,0-3,0, y en los enfermos con INR basal aumentado por la presencia de aFL.
7. En el tratamiento prolongado (prevención secundaria) se pueden utilizar: ACOD, AVK en dosis menores (INR 1,5-2,0; en enfermos que prefieren una vigilancia menos frecuente de INR, aunque este tratamiento es menos eficaz) o AAS (en lugar de ningún tratamiento en enfermos que han suspendido el tratamiento anticoagulante y no tienen contraindicaciones para el uso de AAS).
8. Evaluar periódicamente el balance riesgos/beneficios de usar un anticoagulante, ya que reduce el riesgo de recurrencia de la ETV, pero aumenta el riesgo de sangrado.
9. Tratamiento compresivo: durante ≥2 años utilizar medias elásticas de clase II de compresión (en la mayoría de los casos las medias cortas son las más adecuadas), siguiendo las recomendaciones del fabricante y teniendo en cuenta el tamaño de la extremidad.
Tratamiento de la TVP en embarazadas
1. Fármacos (opciones; dosificación →tabla 2.33-6):
1) HBPM VSc (claramente preferible) en dosis ajustada al peso al inicio de la gestación, utilizada hasta la finalización del embarazo. Durante el tratamiento se recomienda vigilar (cada 1-3 meses) la actividad anti-Xa, si está disponible. Determinar la actividad anti-Xa ~4 h después de la última inyección de heparina. El valor debe ser de 0,6-1,0 UI/ml en caso de usar HBPM cada 12 h y 1,0-1,3 UI/ml si se usa cada 24 h.
2) HNF (cuando la HBPM no está disponible) VSc a dosis ajustada, hasta el final del embarazo: inicialmente inyectar 80 UI/kg iv., después VSc 250 UI/kg cada 12 h y ajustar la dosis para que el TTPa a las 6 h de la inyección esté en rango terapéutico (la dosis de mantenimiento habitual es de 17 500 UI cada 12 h).
2. Durante ≥3 meses utilizar heparina a dosis ajustada; después se puede reducir la dosis en un 25-50 % sin perder la eficacia, sobre todo en mujeres con riesgo elevado de sangrado u osteoporosis.
3. Manejo en el período periparto:
1) Planificar finalizar el embarazo sobre la semana ~39 para evitar el riesgo de parto espontáneo durante la anticoagulación completa.
2) Inducción del parto programada o cesárea programada si el riesgo tromboembólico es bajo → suspender la HBPM o HNF VSc 24 h antes del término planificado. Si la mujer recibe HBPM 2 × d → omitir la dosis de la noche e inducir el parto o realizar la cesárea al día siguiente por la mañana. La anestesia regional debe aplicarse >24 h después de la administración de la última dosis de HBPM.
3) Inducción del parto programada o cesárea programada en situación de riesgo muy elevado de recurrencia de ETV (p. ej. TVP proximal en extremidades inferiores en las últimas 4 semanas) → cambiar la HBPM o HNF VSc por HNF iv. a plena dosis anticoagulante ≥36 h antes del parto, y después suspenderla 4-6 h antes del término planeado; se puede considerar la colocación de un filtro transitorio en la vena cava inferior antes del término planificado y su retirada después del parto (utilizar solo en casos especiales, ya que no siempre es posible retirarlo).
4) Dinámica de parto espontánea → controlar estrechamente el TTPa si la mujer recibe HNF VSc, y si está muy prolongado en el momento de parto → considerar administrar protamina (dosificación →Heparinas).
5) Si la mujer ha recibido HBPM en las últimas 24 h o HNF VSc en las últimas 4 h, no se debe utilizar analgesia epidural ni subaracnoidea.
4. Actuación después del parto: durante 6 semanas (o más, para que el tiempo total del tratamiento anticoagulante sea ≥6 meses) utilizar AVK a una dosis que mantenga el INR en el rango de 2,0-3,0, inicialmente usando simultáneamente HBPM o HNF hasta que el INR sea ≥2,0 durante 2 días consecutivos. Los AVK no penetran en la leche materna.
PrevenciónArriba
1. Prevención primaria →Profilaxis primaria de la ETV.
2. Prevención de recurrencia de la ETV tratando adecuadamente el episodio de ETV →más arriba.
TABLAS Y FIGURAS
Valoración de la probabilidad clínica de TVP según la escala de Wells
|
Característica clínica
|
Puntuación
|
|
Neoplasia maligna (en tratamiento o diagnosticada en los últimos 6 meses)
|
1
|
|
Parálisis, paresia o inmovilización reciente del miembro inferior con escayola
|
1
|
|
Inmovilización reciente en cama durante >3 días o intervención mayor en las últimas 4 semanas
|
1
|
|
Dolor localizado a lo largo de las venas profundas del miembro inferiora
|
1
|
|
Edema de todo miembro inferiora
|
1
|
|
Perímetro de la pantorrilla superior en >3 cm respecto al de la extremidad sana (medido 10 cm por debajo de la tuberosidad tibial)a
|
1
|
|
Edema con fóvea (mayor en la extremidad sintomática)a
|
1
|
|
Venas superficiales de circulación colateral visibles (no varicosas)a
|
1
|
|
Otro diagnóstico igual o más probable que la TVP
|
–2
|
|
Antecedente de TVP (criterio adicional en la versión modificada de la escala)
|
1
|
|
Interpretación: probabilidad clínica, total de puntos
Versión original: ≤0 — baja, 1-2 — intermedia, ≥3 — alta
Versión modificadab: ≤1 — TVP poco probable, ≥3 — TVP probable
|
|
a Si están presentes síntomas en ambas extremidades inferiores, se debe evaluar la extremidad más afectada.
b Utilizada para evaluar la probabilidad clínica de recidiva de TVP de las extremidades inferiores.
TVP — trombosis venosa profunda
A partir de: Wells P.S. y cols., Lancet, 1997; 350: 1795-1798 y Wells P.S. y cols., N. Engl. J. Med., 2003; 349: 1227-1235
|
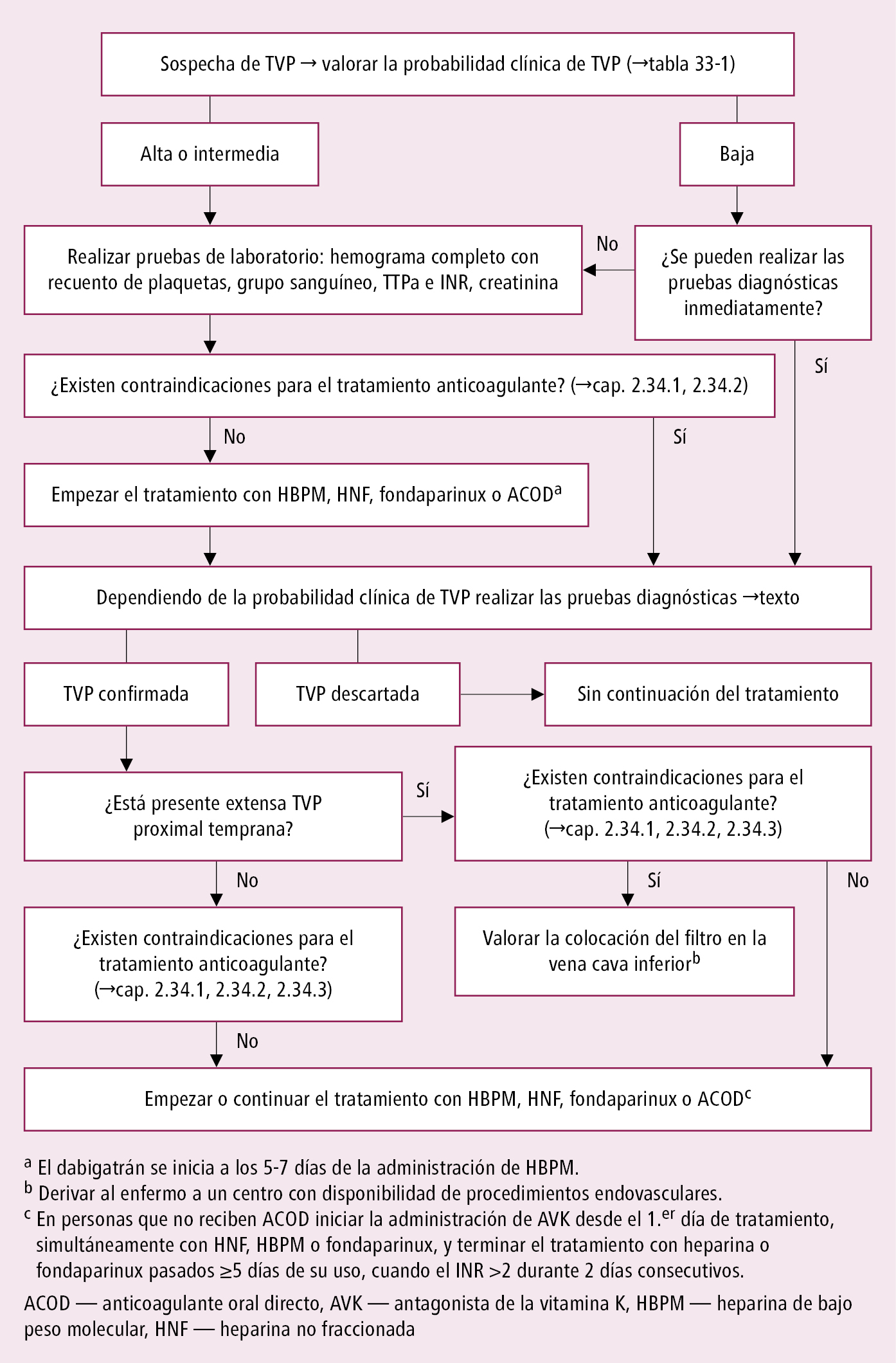
Fig. 2.33-1. Algoritmo del tratamiento de la trombosis venosa profunda (TVP) de las extremidades inferiores
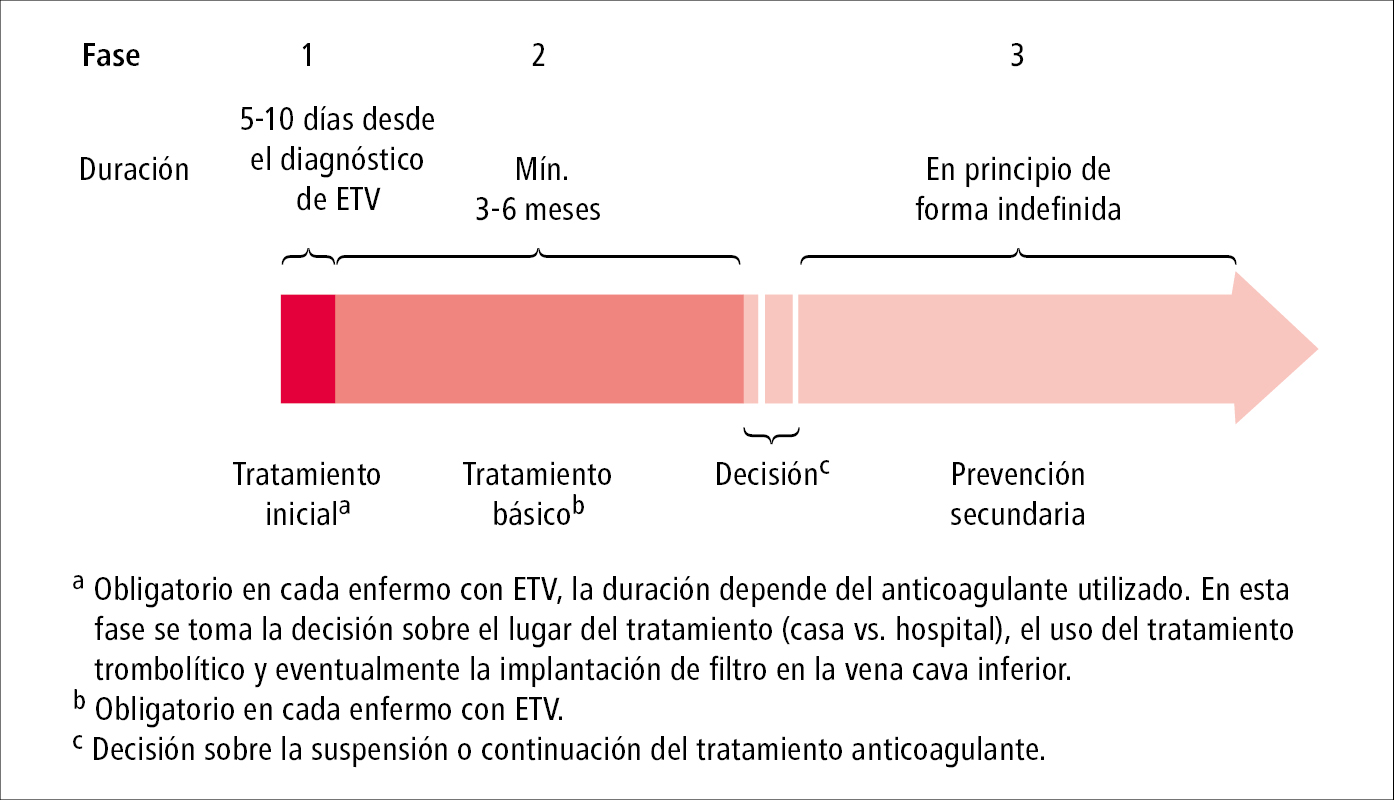
Fig. 2.33-2. Fases de tratamiento anticoagulante en un paciente con enfermedad tromboembólica venosa (ETV)
Dosificación de HBPM en el tratamiento inicial de la ETV
|
HBPM
|
Dosis terapéuticas y preparados
|
|
2 × d
|
1 × d
|
|
Dalteparina
|
100 UI/kg cada 12 h
|
200 UI/kg cada 24 h (máxima dosis única 18 000 UI)
|
|
Enoxaparina
|
1 mg/kg cada 12 h
|
1,5 mg/kg cada 24 h (máxima dosis única 180 mg)
|
|
Nadroparina
|
85 UI/kg cada 12 h
|
170 UI/kg cada 24 h
|
|
ETV — enfermedad tromboembólica venosa, HBPM — heparina de bajo peso molecular
|
Protocolo del ajuste de dosis de HNF iv. por peso corporal según el valor de TTPa
|
TTPa (s)a
|
Inyección iv. única
|
Infusión iv. continua
|
|
Primera dosis
|
80 UI/kg
|
18 UI/kg/h
|
|
<35 (<1,2 × control)
|
80 UI/kg
|
Aumentar en 4 UI/kg/h
|
|
35-45 (1,2-1,5 × control)
|
40 UI/kg
|
Aumentar en 2 UI/kg/h
|
|
46-70 (1,5-2,5 × control)b
|
Sin inyección iv.
|
Sin cambios
|
|
71-90 (2,5-3,0 × control)
|
Sin inyección iv.
|
Reducir en 2 UI/kg/h
|
|
>90 (>3,0 × control)
|
Sin inyección iv.
|
Suspender la infusión durante 1 h y después reducirla en 3 UI/kg/h
|
|
a Los valores numéricos expresados en segundos pueden ser diferentes según los valores de referencia del laboratorio (control).
b El rango terapéutico de TTPa 46‑70 s debe corresponder a la actividad anti‑Xa 0,3‑0,7 UI/ml. Nota: la siguiente determinación de TTPa y el ajuste de la dosis de la HNF se debe hacer después de 6 h.
HNF — heparina no fraccionada, TTPa — tiempo de tromboplastina parcial activada
|
Duración del tratamiento de la ETV según la situación clínica
|
Tratamiento básico (3-6 meses)
|
|
– TVP proximal del miembro inferior o EP por intervención quirúrgica o factor de riesgo transitorio no relacionado con una intervención quirúrgica
– TVP distal del miembro inferior aislada por intervención quirúrgica u otro factor de riesgo transitorio, en un enfermo con riesgo elevado de recaída de trombosis
– TVP en el miembro superior relacionada con catéter venoso central que fue retirado tanto en ausencia como en presencia de neoplasia maligna
– TVP distal del miembro inferior espontánea y aislada como primera manifestación de ETV
– TVP distal del miembro inferior espontánea y aislada o EP espontáneo como primera manifestación de ETV en enfermos con alto riesgo hemorrágicoa
– Segundo episodio de ETV espontánea en enfermos con alto riesgo hemorrágicoa
|
|
Tratamiento básico + prevención secundaria (>3-6 meses)b
|
|
– TVP en el miembro superior relacionada con catéter venoso central que no se ha retirado (se debe continuar el tratamiento anticoagulante hasta la retirada del catéter)
– TVP en el miembro inferior y neoplasia maligna
– TVP proximal espontánea del miembro inferior como primera manifestación de ETV en enfermos con riesgo hemorrágico bajo o intermedioa
– Segundo episodio de ETV espontánea en enfermos con riesgo hemorrágico bajo o intermedioa
– TVP espontánea del miembro superior o EP
– TVP espontánea del miembro superior que afecta a la vena axilar o a venas más proximales
– TVP del miembro superior no relacionada con catéter venoso central ni neoplasia maligna
|
|
a Factores de riesgo hemorrágico →tabla 5 en Trombosis venosa profunda.
b Se debe evaluar periódicamente la necesidad de continuar el tratamiento (p. ej. 1 × año).
EP — embolismo pulmonar, ETV — enfermedad tromboembólica venosa, TVP — trombosis venosa profunda
|
Factores de riesgo de sangrado durante el tratamiento anticoagulante
|
Factores de riesgoa
|
|
Edad >75 años, antecedente de sangrado, neoplasia maligna, neoplasia maligna con metástasis a distancia, insuficiencia renal, insuficiencia hepática, trombocitopenia, antecedente de ACV, diabetes mellitus, anemia, tratamiento antiagregante, mal control del tratamiento anticoagulante, comorbilidad con actividad física reducida, intervención quirúrgica recienteb, caídas frecuentes, abuso de alcohol
|
|
Número de factores de riesgo
|
Clase de riesgo
|
|
0
|
Bajo
|
|
1
|
Intermedio
|
|
≥2
|
Alto
|
|
a El aumento del riesgo hemorrágico relacionado con factores de riesgo dependerá de:
1) gravedad del factor de riesgo (p. ej. localización y número de metástasis, recuento de plaquetas),
2) relación temporal (p. ej. tiempo transcurrido desde la intervención quirúrgica o desde el sangrado previo) y
3) eficacia del tratamiento de la causa del sangrado previo (p. ej. del tracto digestivo alto).
b Importante en caso de tratamiento anticoagulante parenteral (p. ej. los primeros 10 días) y menos importante en caso de tratamiento anticoagulante a largo plazo o crónico.
|
Ejemplos de dosificación de heparinas en el tratamiento de la ETV durante el embarazo
|
|
Dosis ajustada
|
|
HNF
|
Para mantener el TTPa en rango terapéutico, VSc cada 12 h
|
|
Dalteparina
|
100 UI/kg VSc cada 12 h o 200 UI/kg VSc cada 24 h
|
|
Enoxaparina
|
1 mg/kg VSc cada 12 h o 1,5 mg/kg VSc cada 24 h
|
|
Nadroparina
|
85 UI/kg VSc cada 12 h o 190 UI/kg VSc cada 24 h
|
|
ETV — enfermedad tromboembólica venosa, HNF — heparina no fraccionada
|
 Español
Español
 English
English
 українська
українська






