ETIOPATOGENIAArriba
La insuficiencia cardíaca aguda (ICA) se puede desarrollar de novo, es decir, en una persona sin disfunción cardíaca previa, o como descompensación aguda de la insuficiencia cardíaca crónica (ICC).
Causas de ICA:
1) con rápida progresión de los síntomas: síndrome coronario agudo (infarto de miocardio o angina inestable, que provocan isquemia y disfunción de una gran área del miocardio, complicaciones mecánicas de un infarto de miocardio reciente, infarto del ventrículo derecho), crisis hipertensiva, alteraciones del ritmo y de la conducción, embolismo pulmonar, taponamiento cardíaco, disección de aorta, miocardiopatía periparto, miocardiopatía por estrés (takotsubo), complicaciones de intervenciones quirúrgicas, neumotórax a tensión
2) que producen una progresión de los síntomas más lenta: infecciones (también miocarditis y endocarditis infecciosa), alteraciones metabólicas y hormonales (p. ej. alteraciones de la función tiroidea, feocromocitoma, cetoacidosis diabética), sobrecarga de volumen, estados de alto gasto cardíaco (infecciones graves, especialmente sepsis, crisis tirotóxica, anemia, fístulas arteriovenosas, enfermedad de Paget; la ICA se desarrolla generalmente sobre la base de un daño cardíaco preexistente), hipertensión pulmonar, agudización de la ICC.
La causa más frecuente, sobre todo en personas mayores, es la enfermedad cardíaca isquémica. En personas más jóvenes predominan: miocardiopatía dilatada, alteraciones del ritmo cardíaco, cardiopatías congénitas o adquiridas, y la miocarditis.
CUADRO CLÍNICO E HISTORIA NATURALArriba
1. Síntomas y signos:
1) de la congestión retrógrada:
a) en la circulación sistémica (insuficiencia del ventrículo derecho): edemas periféricos (edema con fóvea en la zona maleolar o sacra; si bien puede que no haya suficiente tiempo para su aparición), dilatación de las venas yugulares y dolor a la palpación en el epigastrio (por hepatomegalia), a veces trasudado en las cavidades serosas (pleural, peritoneal, pericárdica)
b) en la circulación pulmonar (insuficiencia del ventrículo izquierdo → edema pulmonar): disnea, taquipnea y disnea en posición sentada, crepitantes pulmonares
2) por reducción del gasto cardíaco (hipoperfusión periférica; aparecen con menor frecuencia e indican peor pronóstico): fatiga fácil, debilidad, confusión, somnolencia; piel pálida, fría, húmeda, a veces cianosis periférica, pulso filiforme, hipotensión, oliguria
3) de la enfermedad de base, causante de la ICA.
Basándose en la presencia de congestión (con congestión = paciente húmedo vs. sin congestión = paciente seco) y de hipoperfusión periférica (hipoperfusión periférica = paciente frío vs. perfusión periférica normal = paciente caliente), es posible clasificar a los enfermos a 1 de los 4 perfiles hemodinámicos básicos, lo que determina el manejo posterior. Los enfermos con SCA generalmente presentan perfiles húmedos, que requieren sobre todo iniciar rápidamente el tratamiento diurético.
2. Las guías de la ESC (2021) distinguen 4 formas clínicas básicas de ICA →fig. 2.19-1:
1) IC aguda descompensada: generalmente se desarrolla en los enfermos con ICC
2) edema pulmonar agudo: cambios asociados a la congestión pulmonar
3) ICA derecha aislada: se presenta el síndrome de bajo gasto cardíaco sin edema pulmonar, presión elevada en el ventrículo derecho y en la aurícula derecha, congestión en la circulación sistémica
4) shock cardiogénico: hipoperfusión tisular, presión arterial sistólica <90 mm Hg, anuria u oliguria, a menudo arritmias; las manifestaciones de hipoperfusión y de edema pulmonar se desarrollan rápidamente; con mayor frecuencia, se debe a un daño extenso del ventrículo izquierdo en el curso de ICA.
DIAGNÓSTICOArriba
Está basado en los síntomas, signos y en los resultados de las exploraciones complementarias.
Exploraciones complementarias
1. ECG: habitualmente se observan los cambios típicos asociados a la enfermedad de base, con mayor frecuencia signos de isquemia miocárdica, alteraciones del ritmo y de la conducción.
2. Radiografía de tórax: además de los signos de la enfermedad de base puede observarse congestión pulmonar, derrame pleural y aumento del tamaño de las cámaras cardíacas.
3. Ecocardiografía: revela alteraciones funcionales (disfunción sistólica o diastólica, disfunción valvular) o alteraciones anatómicas del corazón (p. ej. complicaciones mecánicas del infarto).
4. Ecografía torácica: permite evaluar el edema pulmonar intersticial; ecografía abdominal: para medir el diámetro de la vena cava inferior y evaluar la ascitis.
5. Pruebas de laboratorio: pruebas básicas, como hemograma, niveles sanguíneos de creatinina, urea, lactato, procalcitonina, sodio y potasio, glucosa, troponina cardíaca, actividad de las enzimas hepáticas, gasometría arterial (si la disnea es leve se puede sustituir por pulsioximetría, salvo en situación de shock con gasto cardíaco muy bajo y vasoconstricción periférica). La determinación de los niveles de péptidos natriuréticos (BNP/NT-proBNP) es útil para diferenciar la disnea cardiogénica (niveles elevados) de la no cardiogénica. Hay que recordar que en enfermos con edema pulmonar de progresión súbita o con insuficiencia mitral aguda, los niveles pueden estar todavía normales en el momento de llegada al hospital. Determinación del dímero D: indicada en enfermos con sospecha de embolismo pulmonar agudo.
6. Biopsia endomiocárdica: indicaciones →Insuficiencia cardíaca crónica.
Proceso diagnóstico
Se debe determinar rápidamente (máx. en 120 min) si la ICA ha sido provocada por una enfermedad que precise de una actuación específica: coronariografía y eventualmente revascularización en caso de SCA o cirugía cardíaca en caso de rotura del miocardio, disección aórtica, tumor cardíaco o disfunción de válvula nativa o protésica, tratamiento de reperfusión y anticoagulante en caso de embolismo pulmonar agudo, antibioticoterapia en la presencia de infecciones.
Diagnóstico diferencial
Otras causas de disnea →Disnea y de edemas →Edemas.
Causas de edema pulmonar no cardiogénico →Insuficiencia respiratoria aguda (signos que ayudan a diferenciar el edema pulmonar no cardiogénico del cardiogénico →tabla 2.19-1), insuficiencia respiratoria aguda, enfermedades pulmonares intersticiales (de curso agudo) →Enfermedades pulmonares intersticiales.
TRATAMIENTOArriba
Principios generales
1. Hospitalización en una unidad de cuidados intensivos (general o cardiológica) de los enfermos que cumplen ≥1 de los siguientes criterios:
1) necesidad de intubación
2) SpO2 <90% a pesar de oxigenoterapia
3) frecuencia respiratoria >25/min
4) frecuencia cardíaca <40 o >130/min
5) presión arterial sistólica mantenida <90 mm Hg
6) necesidad de asistencia circulatoria mecánica
7) necesidad de utilizar fármacos inotrópicos o vasoactivos.
2. Metas a corto plazo para el tratamiento: control de síntomas, sobre todo de la disnea, y estabilización del estado hemodinámico.
3. Esquema general de manejo terapéutico de la ICA, según la presentación clínica y la presencia de los signos de hipoperfusión y/o congestión →fig. 2.19-1.
4. Tratamiento causal: aplicar en todos los casos.
5. Observación estricta: respiración, frecuencia cardíaca, ECG y presión arterial. Medir los parámetros de forma regular (p. ej. cada 5-10 min), mientras que en los enfermos inestables de manera continua hasta la estabilización de la dosis de fármacos y del estado del paciente. Las mediciones de la presión arterial con el uso de aparatos automáticos no invasivos son fiables si no hay un gran vasoespasmo ni taquicardia importante. La monitorización del ritmo y del segmento ST es imprescindible en la ICA, sobre todo la provocada por un SCA o por arritmia. En enfermos que reciben oxígeno observar la SpO2 de manera regular (p. ej. cada hora), aunque es preferible una observación continua.
A veces se requiere una monitorización invasiva de los parámetros hemodinámicos, especialmente en caso de coexistencia de congestión e hipoperfusión, y si la respuesta al tratamiento farmacológico no es satisfactoria, porque ayuda a elegir la terapia óptima. Para dicho propósito son útiles:
1) catéter de Swan-Ganz introducido en la arteria pulmonar, permite controlar la presión en la vena cava superior, aurícula derecha, ventrículo derecho y arteria pulmonar, la presión capilar pulmonar de enclavamiento y medir el gasto cardíaco →Shock, permite también medir la saturación de oxígeno en la sangre venosa mixta
2) catéter venoso central: útil para medir la presión venosa central (PVC) y la saturación venosa de oxígeno (SvO2) en la vena cava superior o en la aurícula derecha
3) catéter arterial periférico (en general en la arteria radial) indicado para realizar mediciones continuas de la presión arterial.
También puede realizarse monitorización hemodinámica no invasiva mediante ecocardiografía transtorácica y ecografía torácica, incluida la pulmonar (repetir frecuentemente).
Tratamiento farmacológico
1. Vasodilatadores: indicados sobre todo en enfermos con síntomas de hipoperfusión y congestión, sin hipotensión; evitarlos en enfermos con una presión arterial sistólica <90 mm Hg. Provocan reducción de la presión arterial sistólica, de la presión de llenado de ambos ventrículos y de la resistencia vascular periférica, y mejoran la disnea. Es imprescindible monitorizar la presión arterial. Utilizarlos con especial precaución en enfermos con estenosis mitral o aórtica significativas y con hipertrofia miocárdica.
1) Nitroglicerina iv.: inicialmente 10-20 µg/min, incrementar la dosis en caso de necesidad en 5-10 µg/min cada 3-5 min, hasta alcanzar la dosis máxima hemodinámicamente tolerada (máx. 200 µg/min); opcionalmente VO o en aerosol 400 μg cada 5-10 min. Tras 24-48 h de uso a dosis altas se desarrolla tolerancia, por lo que hay que administrarla con pausas. Cuando la presión arterial desciende <90 mm Hg → reducir la dosis, y si sigue bajando → suspender la perfusión.
2) Dinitrato de isosorbida iv.: inicialmente 1 mg/h hasta un máximo de 10 mg/h; si se utiliza de manera crónica, se desarrolla la tolerancia a este fármaco.
3) Nitroprusiato de sodio iv.: inicialmente a dosis de 0,3 μg/kg/min hasta máx. de 5 μg/kg/min. Indicado en enfermos con ICA grave en el curso de la hipertensión arterial y en la ICA secundaria a insuficiencia mitral. No utilizar en la ICA en el curso del síndrome coronario agudo por el riesgo del efecto de robo. En caso de administración prolongada, especialmente en enfermos con insuficiencia renal o hepática, pueden aparecer síntomas de toxicidad por sus metabolitos, tiocianuro y cianuro (dolor abdominal, confusión, convulsiones).
2. Diuréticos: indicados sobre todo en enfermos con ICA con síntomas de sobrecarga de volumen, como congestión pulmonar o edemas periféricos. A dosis altas pueden empeorar transitoriamente la función renal, conducir a la activación neurohumoral y trastornos electrolíticos. Algoritmo de tratamiento diurético en enfermos con ICA →fig. 2.19-2; preparados →tabla 2.20-7, dosificación →tabla 2.19-2. Cuando se usan diuréticos se debe: controlar la diuresis (puede estar indicado el sondaje vesical) y ajustar la dosis según la respuesta clínica, limitar la ingesta de sodio, monitorizar el nivel sérico de creatinina, potasio y sodio cada 1-2 días según la diuresis, corregir las pérdidas de potasio y magnesio.
3. Fármacos inotrópicos positivos: indicados sobre todo en la ICA con hipoperfusión periférica e hipotensión (presión sistólica <90 mm Hg). No utilizarlos de manera rutinaria, si la hipotensión se debe a hipovolemia u otra causa reversible. Monitorización ECG por el riesgo de taquicardia, isquemia miocárdica y arritmias. Fármacos y dosificación →tabla 2.19-3.
4. Vasoconstrictores: utilizar en caso de hipotensión e hipoperfusión que persisten a pesar de una hidratación adecuada (el fármaco de elección es la noradrenalina). Fármacos y dosificación →tabla 2.19-3.
5. Otros fármacos:
1) Entre los fármacos antiarrítmicos, el único eficaz en la mayoría de las arritmias supraventriculares y ventriculares y que no tiene efecto inotrópico negativo es la amiodarona.
2) En enfermos bajo tratamiento crónico con β-bloqueante por ICC, que son hospitalizados por intensificación de la IC, normalmente, no se debe suspender el β-bloqueante, a menos que sea necesario el uso de inotrópicos positivos. En caso de bradicardia o disminución de la presión sistólica <100 mm Hg → reducir la dosis del β-bloqueante. Si se ha suspendido el β-bloqueante → reintroducirlo después de la estabilización del estado hemodinámico del enfermo.
3) No suspender el tratamiento crónico con IECA/ARA-II, si no es imprescindible (suspender p. ej. en un enfermo con shock), pero no iniciarlos en la fase aguda de la IC. Empezar el tratamiento con IECA/ARA-II antes del alta hospitalaria, si está indicado y no se presentan contraindicaciones.
4) Utilizar prevención antitrombótica con heparina u otros anticoagulantes.
5) En la fase de estabilidad introducir un antagonista de la aldosterona si no existen contraindicaciones y tras evaluar la función renal y el nivel de potasio.
Tratamiento de soporte
1. Soporte ventilatorio: considerarlo (no invasivo como primera opción, eventualmente invasivo) cuando la SpO2 es <90 % a pesar de mantener las vías respiratorias permeables y administrar oxígeno.
2. Soporte circulatorio mecánico: se utiliza en la ICA (salvo en la forma con gasto cardíaco aumentado) resistente al tratamiento farmacológico, siempre que sea posible la recuperación funcional del miocardio o se deba mantener la circulación hasta el trasplante cardíaco u otra intervención que pueda restituir la función cardíaca.
Tratamiento quirúrgico
Indicaciones:
1) cardiopatía isquémica multivaso que provoca isquemia miocárdica grave
2) complicaciones mecánicas agudas del infarto de miocardio
3) insuficiencia mitral o aórtica aguda por endocarditis, traumatismo o disección de aorta (en caso de la válvula aórtica)
4) ciertas complicaciones de la ICP.
SITUACIONES ESPECIALESArriba
1. Trombosis sobre prótesis valvular: a menudo conduce a la muerte. Ante la sospecha de esta complicación, realizar estudio ecocardiográfico inmediato.
1) Trombosis sobre prótesis valvular en la parte derecha del corazón o riesgo operatorio elevado → utilizar un tratamiento fibrinolítico: alteplasa (inyección iv. de 10 mg, posteriormente infusión iv. de 90 mg en 90 min) o estreptoquinasa (250-500 mil UI en 20 min, posteriormente infusión iv. 1-1,5 mill. UI en 10 h, y más tarde HNF).
2) Trombosis sobre válvula en la parte izquierda del corazón → se prefiere reemplazo valvular.
2. La insuficiencia renal aguda que acompaña a la ICA conduce a la acidosis metabólica y alteraciones electrolíticas que pueden provocar arritmias, reducir la eficacia del tratamiento y empeorar el pronóstico. La insuficiencia renal moderada o grave (creatinina sérica >190 μmol/l [2,5 mg/dl]) se relaciona con una peor respuesta a los diuréticos. En caso de sobrecarga de volumen persistente a pesar del tratamiento farmacológico adecuado considerar la hemofiltración continua venovenosa con ultrafiltración.
3. Broncoespasmo: si se presenta en un enfermo con ICA, utilizar salbutamol 0,5 ml de solución (2,5 mg) al 0,5 % en 2,5 ml de NaCl al 0,9 % en nebulización de 20 min. Las dosis subsiguientes cada 20 min en las primeras horas, después según la necesidad.
TABLAS Y FIGURAS
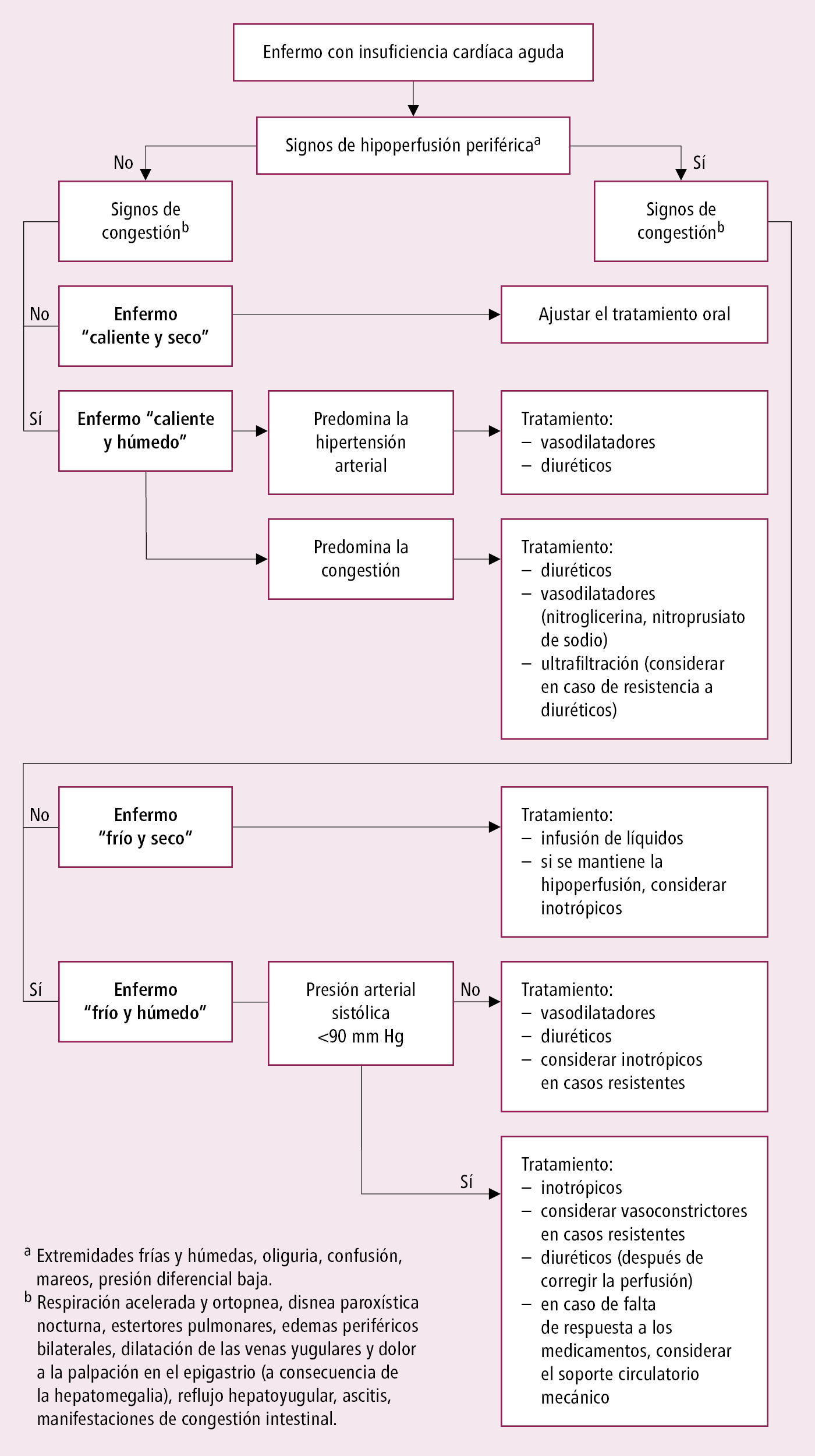
Fig. 2.19-1. Formas de insuficiencia cardíaca aguda y algoritmo de manejo según el cuadro clínico (a partir de las guías de la ESC 2021, modificado)
Diagnóstico diferencial inicial del edema de pulmón cardiogénico y no cardiogénico
|
Signos clínicos
|
Edema pulmonar
|
|
cardiogénico
|
no cardiogénico
|
|
Piel
|
Fría
|
En general caliente
|
|
Ritmo de galope
|
Presente
|
En general ausente
|
|
ECG
|
Signos de isquemia cardíaca o de infarto
|
En general normal
|
|
Radiografía de tórax
|
Cambios en los hilios pulmonares
|
Inicialmente cambios localizados en las zonas periféricas
|
|
Nivel de troponinas cardíacas en sangre
|
Puede estar aumentado
|
En general normal
|
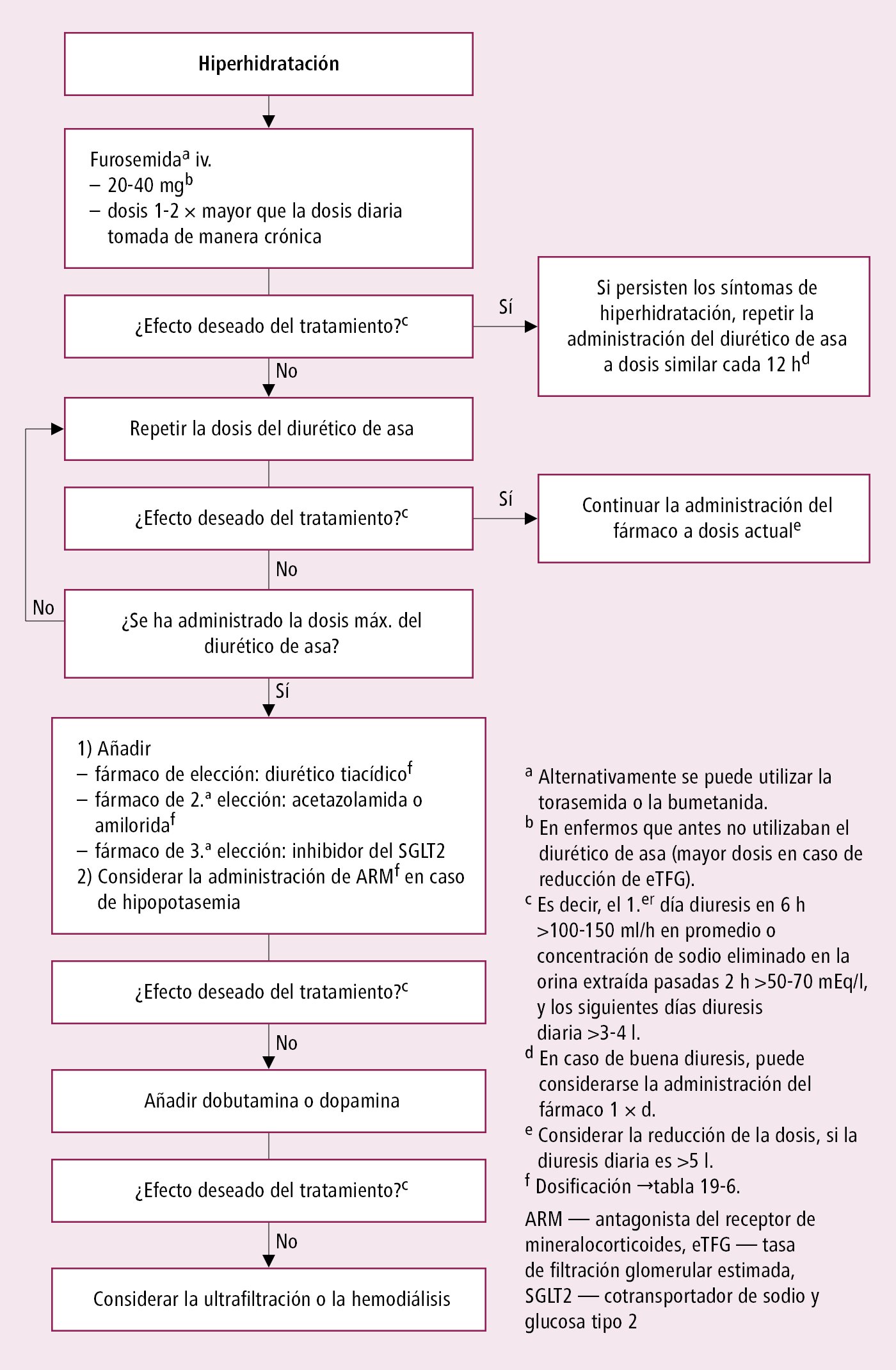
Fig. 2.19-2. Algoritmo de tratamiento diurético en enfermos con insuficiencia cardíaca aguda (a partir de las guías de la ESC 2021 y la posición de los expertos de la ESC 2019, modificado)
Dosificación típica de los fármacos antihipertensivos orales
|
Fármaco
|
Dosificación
|
|
β-bloqueantes
|
|
Acebutolol
|
400 mg 1 × d o 200 mg 2 × d
|
|
Atenolola
|
25-100 mg 1 × d
|
|
Betaxolol
|
5-20 mg 1 × d
|
|
Bisoprolol
|
2,5-10 mg 1 × d (máx. 20 mg/d)
|
|
Celiprolol
|
100-400 mg 1 × d
|
|
Carvedilol
|
6,25-25 mg 1-2 × d
|
|
Metoprolol preparados de liberación estándar
|
25-100 mg 2 × d
|
|
Preparados de liberación prolongada
|
50-100 mg 1 × d (hasta 200 mg 1 × d)
|
|
Nebivolol
|
5 mg 1 × d
|
|
Propranolol
|
40-80 mg 2-4 × d
|
|
Calcioantagonistas
|
|
Amlodipino
|
2,5-10 mg 1 × d
|
|
Diltiazem preparados de liberación estándar
|
30-60 mg 3 × d
|
|
Preparados de liberación prolongada
|
90-480 mg 1 × d o 90-240 mg 2 × d
|
|
Felodipino
|
5-10 mg 1 ×d
|
|
Lacidipino
|
4-6 mg 1 × d
|
|
Lercanidipino
|
10-20 mg 1 × d
|
|
Nitrendipino
|
10-20 mg 1 × d (máx. 20 mg 2 × d)
|
|
Verapamilo preparados de liberación estándar
|
40-120 mg 3-4 × d
|
|
Preparados de liberación prolongada
|
120-240 mg 1-2 × d
|
|
Diuréticos
|
|
Amilorida preparados combinados con hidroclorotiazida
|
2,5-5 mg 1-2 × d
|
|
Clortalidona
|
12,5-50 mg 1 × d o 50 mg cada 2 días
|
|
Hidroclorotiazida
|
12,5-50 mg 1 × d
|
|
Indapamida preparados de liberación estándar
|
2,5 mg 1 × d
|
|
Preparados de liberación prolongada
|
1,5 mg 1 × d
|
|
Clopamida
|
5-20 mg 1 × d
|
|
Espironolactona
|
25-50 mg 1-2 × d
|
|
Furosemida
|
20-40 mg 1 × d
|
|
Torasemida
|
2,5-10 mg 1 × d
|
|
IECA
|
|
Benazepril
|
5-20 mg 1-2 × d
|
|
Quinapril
|
5-40 mg 1-2 × d
|
|
Cilazapril
|
2,5-5 mg 1 × d
|
|
Enalapril
|
2,5-20 mg 1-2 × d
|
|
Imidapril
|
5-20 mg 1 × d
|
|
Captopril
|
25-50 mg 2-3 × d
|
|
Lisinopril
|
10-40 mg 1 × d
|
|
Perindopril
|
4(5)-8(10) mg 1 × d
|
|
Ramipril
|
2,5-5 mg 1 × d (máx. 10 mg)
|
|
Trandolapril
|
2-4 mg 1 × d
|
|
Zofenopril
|
30 mg 1 × d (máx. 60 mg 1 × d o en 2 dosis divididas)
|
|
Antagonistas de los receptores de la angiotensina II
|
|
Irbesartána
|
150-300 mg 1 × d
|
|
Candesartán
|
8-32 mg 1 × d
|
|
Losartán
|
25-100 mg 1 × d o en 2 dosis divididas
|
|
Olmesartán
|
20-40 mg 1 × d
|
|
Telmisartán
|
20-80 mg 1 × d
|
|
Valsartán
|
80-320 mg 1 × d
|
|
Preparados compuestos
|
|
IECA + calcioantagonista
|
|
|
Enalapril + lercanidipino
|
[10+10 mg] [20+10 mg] [20+20 mg] 1 × d
|
|
Lisinopril + amlodipino
|
[10+5 mg] [20+5 mg] [20+10 mg] 1 × d
|
|
Perindopril + amlodipino
|
[3,5+2,5 mg] [4+5 mg] [4+10 mg] [5+5 mg] [5+10 mg] [7+5 mg] [8+5 mg] [8+10 mg] [10+5 mg] [10+10 mg] 1 × d
|
|
Ramipril + amlodipino
|
[5+5 mg] [10+5 mg] [5+10 mg] [10+10 mg] 1 × d
|
|
Ramipril + felodipino
|
[2,5+2,5 mg] 1-2 compr. 1 × d
[5+5 mg] 1 × d
|
|
Antagonista de los receptores de la angiotensina II + calcioantagonista
|
|
|
Candesartán + amlodipino
|
[8+5 mg] [8+10 mg] [16+5 mg] [16+10 mg] 1 × d
|
|
Losartán + amlodipino
|
[50+5 mg] [100+5 mg]
[50+10 mg] [100+10 mg] 1 × d
|
|
Olmesartán + amlodipino
|
[20+5 mg] [40+5 mg] [40+10 mg] 1 × d
|
|
Telmisartán + amlodipino
|
[40+5 mg] [40+10 mg] [80+5 mg] [80+10 mg] 1 × d
|
|
Valsartán + amlodipino
|
[80+5 mg] [160+5 mg] [160+10 mg] 1 × d
|
|
IECA + diurético tiacídico/tipo tiacida
|
|
|
Cilazapril + hidroclorotiazida
|
[5+12,5 mg] 1 × d
|
|
|
Lisinopril + hidroclorotiazida
|
[10+12,5 mg] 1-2 compr. 1 × d
[20+12,5 mg] [20+25 mg] 1 × d
|
|
|
Perindopril + indapamida
|
[2+0,625 mg] [2,5+0,625 mg] [4+1,25 mg] [5+1,25 mg] [8+2,5 mg] [10+2,5 mg] 1 × d
|
|
|
Ramipril + hidroclorotiazida
|
[2,5+12,5 mg] 1-2 compr. 1 × d
[5+25 mg] 1 × d
|
|
|
|
|
Zofenopril + hidroclorotiazida
|
[30+12,5 mg] 1 × d
|
|
Antagonista de los receptores de la angiotensina II + diurético tiacídico
|
|
|
Candesartán + hidroclorotiazida
|
[8+12,5 mg] [16+12,5 mg] [32+12,5 mg] [32+25 mg] 1 × d
|
|
Losartán + hidroclorotiazida
|
[50+12,5 mg] 1-2 compr. 1 × d
[100+12,5 mg] [100+25 mg] 1 × d
|
|
Olmesartán + hidroclorotiazida
|
[20+12,5 mg] 1 × d
|
|
Telmisartán + hidroclorotiazida
|
[40+12,5 mg] [80+12,5 mg] [80+25 mg] 1 × d
|
|
Valsartán + hidroclorotiazida
|
[80+12,5 mg] [160+12,5 mg] [160+25 mg] [320+12,5 mg] [320+25 mg]1 × d
|
|
Antagonista de los receptores de la angiotensina II + diurético tipo tiacida
|
|
|
Telmisartán + indapamida
|
[80+2,5 mg] 1 × d
|
|
Diurético tipo tiacida + calcioantagonista
|
|
|
Indapamida + amlodipino
|
[1,5+5 mg] [1,5+10 mg] 1 × d
|
|
β-bloqueante + IECA
|
|
|
Bisoprolol + perindopril
|
[5+5 mg] [5+10 mg] [10+5 mg] [10+10 mg] 1 × d
|
|
Bisoprolol + ramipril
|
[2,5+5 mg] [5+5 mg] [5+10 mg] [10+10 mg]1 × d
|
|
β-bloqueante + diurético tiacídico
|
|
|
Nebivolol + hidroclorotiazida
|
[5+12,5 mg] [5+25 mg] 1 × d
|
|
β-bloqueante + calcioantagonista
|
|
|
Bisoprolol + amlodipino
|
[5+5 mg] [10+5 mg] [5+10 mg] [10+10 mg] 1 × d
|
|
β-bloqueante + ácido acetilsalicílico
|
|
|
Bisoprolol + ácido acetilsalicílico
|
[5+75 mg] [10+75 mg] 1 × d
|
|
Calcioantagonista + estatina
|
|
|
Amlodipino + atorvastatina
|
[5+10 mg] [5+20 mg] [10+10 mg] [10+20 mg] 1 × d
|
|
Amlodipino + rosuvastatina
|
[5+10 mg] [5+20 mg] [10+10 mg] [10+20 mg] 1 × d
|
|
Antagonista de los receptores de la angiotensina II + estatina
|
|
|
Valsartán + rosuvastatina
|
[80+10 mg] [80+20 mg] [160+10 mg] [160+20 mg] 1 × d
|
|
IECA + calcioantagonista + estatina
|
|
|
Perindopril + amlodipino + atorvastatina
|
[5+5+10 mg] [5+5+20 mg] [10+5+20 mg] [10+10+20 mg] [10+10+40 mg] 1 × d
|
|
IECA + diurético tipo tiacida + estatina
|
|
|
Perindopril + indapamida + rosuvastatina
|
[4+1,25+10 mg] [4+1,25+20 mg] [8+2,5+10 mg] [8+2,5+20 mg] 1 × d
|
|
3 fármacos hipotensores
|
|
|
Perindopril + indapamida + amlodipino
|
[5+1,25+5 mg] [5+1,25+10 mg] [10+2,5+5 mg] [10+2,5+10 mg] 1 × d
|
|
Perindopril + amlodipino + indapamida
|
[4+5+1,25 mg] [4+10+1,25 mg] [8+5+2,5 mg] [8+10+2,5 mg] 1 × d
|
|
Ramipril + amlodipino + hidroclorotiazida
|
[5+5+12,5 mg] [10+5+25 mg] [10+10+25 mg] 1 × d
|
|
Olmesartán + amlodipino + hidroclorotiazida
|
[40+5+12,5 mg] [40+10+12,5 mg] [40+10+25 mg] 1 × d
|
|
Valsartán + amlodipino + hidroclorotiazida
|
[160+5+12,5 mg] [160+10+12,5 mg] [160+10+25 mg] 1 × d
|
Dosificación de diuréticos en insuficiencia cardíaca aguda
|
Fármaco
|
Dosis inicial (mg/d)
|
Máxima dosis diaria (mg/d)
|
|
Diuréticos de asa
|
|
Furosemida
|
20-40
|
400-600
|
|
Torasemida
|
5-10
|
200-300
|
|
Bumetanida
|
0,5-1,0
|
10-15
|
|
Diuréticos tiacídicos y tipo tiacida
|
|
Hidroclorotiazida
|
25
|
200
|
|
Metolazona
|
2,5
|
20
|
|
Clortalidona
|
25
|
100
|
|
Antagonistas del receptor mineralocorticoide
|
|
Espironolactona
|
25
|
100
|
|
Eplerenona
|
25
|
100
|
|
Canrenoato de potasio
|
25-200
|
50-400a
|
|
Otros
|
|
Amilorida
|
5
|
20
|
|
Acetazolamida
|
250-375 VO, 500 iv.
|
1500
|
|
a Dosis utilizada en hepatopatías: 400 mg/d.
A partir de la posición de la HFA-ESC (2019)
|
Uso de los fármacos inotrópicos positivos de administración intravenosa en la ICA
|
Fármaco y preparados
|
Dosificación
|
Comentarios
|
|
Dopamina
|
1) 3-5 μg/kg/min
2) >5 μg/kg/min (máx. 30 µg/kg/min)
|
– Dosis media (1) → aumenta la contractilidad del miocardio y el gasto cardíaco estimulando los receptores adrenérgicos; dosis alta (2) → aumenta la resistencia periférica estimulando los receptores adrenérgicos α (puede empeorar el estado de los enfermos con ICA, aumentando la poscarga del ventrículo izquierdo y derecho)
– Puede utilizarse en la ICA con la presión arterial baja
– Se utiliza a menudo dopamina a dosis baja junto con dobutamina a dosis más alta
|
|
Dobutamina
|
2-20 μg/kg/min
|
– Utilizar para aumentar el gasto cardíaco
– Estimula los receptores β1, aumenta la contractilidad del miocardio, aumenta la frecuencia cardíaca, a dosis más bajas tiene efecto vasodilatador moderado, a dosis más altas provoca vasoconstricción
– La perfusión mantenida >24-48 h provoca desarrollo de tolerancia y desaparición parcial de los efectos hemodinámicos
– Puede ser difícil suspender el tratamiento a causa de recurrencia de la hipotensión, congestión o insuficiencia renal → reducir la dosis progresivamente (en 2 µg/kg/min cada día) y optimizar el tratamiento vasodilatador (p. ej. utilizando IECA VO)
– Puede provocar arritmias ventriculares y supraventriculares y dolor torácico en enfermos con cardiopatía isquémica
|
|
Milrinonaa
|
Inyección 25-75 µg/kg durante 10-20 min, después 0,375-0,75 µg/kg/min
|
– Inhibidor de fosfodiesterasa (inhibe la degradación de cAMP); tiene efecto inotrópico positivo, facilita la relajación del miocardio y vasodilatación
– Indicado en enfermos normotensos con hipoperfusión periférica, con o sin congestión pulmonar, en los que los diuréticos y vasodilatadores a dosis óptimas no han sido eficaces
– Se puede utilizar en lugar de dopamina en enfermos que reciben β-bloqueantes y en caso de respuesta insuficiente a la dobutamina
– Posible efecto proarrítmico: utilizar con precaución en enfermos con ICC
|
|
Levosimendán
|
3-12 μg/kg en 10 min, a continuación 0,05-0,2 μg/kg/min
|
– Es una alternativa para enfermos que toman β-bloqueantes, ya que el efecto inotrópico positivo no depende de la estimulación del receptor β
– En enfermos con la presión arterial sistólica <100 mm Hg no administrar la dosis de carga, para evitar la hipotensión
|
|
Noradrenalina
|
0,2-1,0 μg/kg/min
|
– Utilizar (con precaución) solamente en caso de shock cardiogénico cuando la presión arterial es <90 mm Hg a pesar de usar inotrópicos y fluidoterapia y la perfusión de los órganos es insuficiente a pesar de mejorar el gasto cardíaco
– Puede estar indicada en los enfermos con ICA y sepsis
– Puede utilizarse con cada fármaco inotrópico mencionado más arriba (con precaución en caso de dopamina); se prefiere sobre la dopamina
|
|
Adrenalina
|
1 mg cada 3-5 min (solamente durante la resucitación);
0,05-0,5 μg/kg/min
|
Utilizar solamente durante la resucitación en el paro cardíaco y eventualmente en caso de resistencia a la dobutamina y persistencia de presión arterial baja
|
|
Digoxina
|
Dosis inicial 0,25-0,5 mg; luego 0,125-0,375 mg/d (control del nivel sérico)
|
Eficaz en la ICA secundaria a taquiarritmia (p. ej. fibrilación auricular); no recomendada en la ICA que complica el infarto de miocardio reciente, por su efecto proarrítmico
|
|
a Fármacos eficaces en los enfermos que están bajo efecto de un β-bloqueante utilizado de manera crónica.
|
 Español
Español
 English
English
 українська
українська






