DEFINICIÓNArriba
La nefropatía diabética (ND) es un deterioro funcional y estructural de los riñones debido a la hiperglucemia crónica. La glomerulopatía diabética, que es un término más específico, se diagnostica mediante biopsia renal, identificando lesiones típicas de la ND en los glomérulos renales. Algunos enfermos con diabetes tipo 2 desarrollan una enfermedad renal crónica (ERC) no diabética o una ERC en la cual la diabetes es una causa concomitante.
Etiopatogenia e historia naturalArriba
La hiperglucemia es la principal causa de la ND. Produce una serie de alteraciones hemodinámicas y metabólicas, que incrementa la producción de citoquinas y otros mediadores de la inflamación, lo que lleva a lesiones de la membrana basal del glomérulo, deterioro de podocitos, proliferación de células mesangiales y expansión de la matriz mesangial. Como consecuencia, inicialmente aumenta la permeabilidad de la membrana basal y se presenta proteinuria. Con el tiempo aparece la glomeruloesclerosis (en la diabetes tiene carácter nodular) y la fibrosis intersticial, y se desarrolla insuficiencia renal. No obstante, estas alteraciones solo se producen en algunos pacientes con diabetes, lo que indica la participación de factores genéticos en la patogenia de la ND. Factores que aceleran el desarrollo de la ND:
1) modificables: hiperglucemia, hipertensión arterial, tabaquismo, factores nefrotóxicos, activación del sistema RAA, infecciones urinarias, obstrucción urinaria, dieta alta en sodio y proteínas, proteinuria, hipercalcemia, aumento del catabolismo
2) no modificables: edad avanzada, sexo masculino, factores genéticos.
La primera manifestación clínica de la ND es la albuminuria, que se mantiene en un rango de 30-300 mg/d (se evalúa como cociente albúmina/creatinina →tabla 14.4-1). Suele aparecer después de años de evolución de la enfermedad, cuando el deterioro funcional y estructural de los glomérulos ya es avanzado (estadio III de la ND según Mogensen →tabla 14.4-2). En algunos pacientes, la disfunción renal aparece sin albuminuria, mientras que en otros, ambas alteraciones pueden ser simultáneas. La evolución de la insuficiencia renal no tiene que correlacionarse con la velocidad de progresión de la proteinuria.
DiagnósticoArriba
Procedimiento diagnóstico
Realizar un tamizaje de ND 1 × año (en la diabetes tipo 2 desde el momento del diagnóstico, y en la tipo 1 a los 5 años del diagnóstico):
1) determinación del cociente albúmina/creatinina en una muestra de orina aleatoria (de preferencia la primera matutina) →tabla 14.4-1 y
2) determinación de la creatinina en suero para estimar la tasa de filtración glomerular (TFGe); confirmar el aumento de la excreción de albúmina (cociente albúmina/creatinina >30 mg/g) en ≥1 de 2 análisis adicionales de la primera orina en los siguientes 3-6 meses (albuminuria elevada en ≥2 de 3 análisis).
Antes de medir la albuminuria, descartar la infección urinaria. La albuminuria no es un signo constante de la ND. Puede ser considerablemente avanzada (TFGe <60 ml/min/1,73 m2) a pesar de una excreción normal de albúmina con la orina. Los IECA o los ARA-II pueden normalizar la albuminuria a pesar de una ND avanzada. En la diabetes tipo 2 es difícil identificar los casos en los que la diabetes es la causa única (y no un factor concomitante) de la ERC. El único procedimiento que permite determinar con seguridad la etiología de la ERC es la biopsia renal. Por este motivo, para determinar el grado de compromiso renal en la diabetes, se emplea la escala utilizada en la ERC (→Enfermedad renal crónica (ERC)) con la estimación de la tasa de filtración glomerular (TFGe). En la actualidad, la clasificación de la ND según Mogensen (→tabla 14.4-2) no se utiliza en la práctica clínica, pero tiene valor didáctico.
A veces, se deben descartar otras causas de la ERC distintas a la diabetes, sobre todo si la enfermedad tiene un curso atípico, progresa de forma brusca o se presentan manifestaciones que sugieren otra etiología (→Diagnóstico diferencial), y cuando un diagnóstico distinto a la ND ampliaría las posibilidades terapéuticas.
Criterios diagnósticos
La ND se diagnostica en enfermos con diabetes tipo 1 o 2 después de confirmar una albuminuria >30 mg/g (→tabla 14.4-1) y/o una TFG reducida, después de descartar otras causas de ERC. El diagnóstico de certeza se realiza identificando lesiones morfológicas típicas en la biopsia renal. Sin embargo, en la práctica no suele ser necesario. De los enfermos con diabetes tipo 2 y ERC, ~1/3 tiene solo ND y 1/3 tiene ND con nefropatía concomitante de otra causa. Esto significa que el restante 1/3 de los enfermos con diabetes tipo 2 y ERC no tiene ND. Sin embargo, es importante diagnosticar la ERC (y no la ND en concreto), ya que en ese caso se recomienda modificar la farmacoterapia de la diabetes y administrar fármacos nefroprotectores.
Diagnóstico diferencial
Nefropatías no diabéticas:
1) glomerulopatías no diabéticas: distintas formas de enfermedades renales glomerulares
2) enfermedades vasculares renales
3) nefropatías tubulointersticiales
4) otras causas de albuminuria transitoria o temporal (menstruación, esfuerzo físico, postura corporal [proteinuria ortostática], infecciones urinarias, enfermedades que aumentan la permeabilidad vascular [p. ej. infecciones graves, insuficiencia cardíaca]).
Considerar otras causas de ERC distintas a la diabetes, si se presenta ≥1 de las siguientes características:
1) ausencia de retinopatía diabética concomitante
2) disminución rápida de la TFG
3) disminución de la TFG de >30 % en 2-3 meses desde el inicio del tratamiento con IECA o ARA-II
4) desarrollo rápido de proteinuria o síndrome nefrótico
5) hipertensión arterial resistente al tratamiento
6) sedimento urinario activo
7) síntomas o signos de otra enfermedad sistémica.
Si se requiere determinar la causa de la ERC, es necesario considerar la biopsia renal, que se recomienda especialmente cuando:
1) aparece proteinuria significativa, sobre todo si es nefrótica (especialmente sin albuminuria previa)
2) no se presenta retinopatía
3) en el sedimento urinario hay eritrocitos o se observa un sedimento urinario activo
4) la TFGe disminuye rápidamente (p. ej. ≥5 ml/min/1,73 m2 en un año)
5) hay síndrome nefrítico (hipertensión arterial, oliguria, edemas) de causa desconocida.
TratamientoArriba
El objetivo principal es detener o ralentizar el progreso de la ND. Iniciar precozmente el tratamiento nefroprotector adecuado, de ser posible ya en el momento del diagnóstico de la diabetes.
1. Optimizar el control metabólico: proporcionar el tratamiento óptimo para la hiperglucemia, la dislipidemia, la hipertensión arterial y la obesidad. Un buen control de la diabetes y una reducción de la hiperfiltración glomerular en una fase temprana de la ND (a más tardar hasta el estadio que se manifiesta por una albuminuria 30-300 mg/d) pueden detener su progresión. En los enfermos con proteinuria clínica o con insuficiencia renal, solamente se puede conseguir ralentizar la progresión de la enfermedad. Frecuencia de controles y necesidad de consulta nefrológica en función de la TFGe y la albuminuria →tabla 14.4-3.
Los inhibidores del SGLT2 (gliflozinas) y los agonistas del receptor del GLP-1 son fármacos especialmente importantes en el tratamiento de la diabetes tipo 2, ya que no solo no aumentan el riesgo de hipoglucemia, sino también ralentizan la progresión de la enfermedad renal y disminuyen el riesgo de eventos cardiovasculares (incluida la insuficiencia cardíaca sintomática), y algunos incluso el riesgo de muerte. Las guías de la ADA y la EASD (2022), y de la ADA y la KDIGO (2022) recomiendan los inhibidores del SGLT2 (o los agonistas del receptor del GLP-1) en los enfermos con diabetes tipo 2 y ERC, independientemente del nivel de HbA1c, incluso cuando la monoterapia con metformina permite mantener el control glucémico objetivo (→fig. 14.1-1). La eficacia antihiperglucémica de los inhibidores del SGLT2 se reduce con la disminución de la TFGe, pero se mantiene el beneficio renal y cardiovascular, lo que justifica que se sigan utilizando. Si durante el tratamiento con metformina y un inhibidor del SGLT2 a dosis adecuadas no se consiguen los valores objetivo de glucemia en enfermos con diabetes tipo 2 y ERC, asociar un agonista del receptor del GLP-1 de acción prolongada. A diferencia de los inhibidores del SGLT2, los agonistas del receptor del GLP-1 tienen efecto antihiperglucémico también en estadios avanzados de la ERC, y además se asocian con beneficios cardiovasculares adicionales y un efecto nefroprotector. También favorecen la pérdida de peso. En caso de diabetes tipo 2 recién diagnosticada, la Sociedad Argentina de Diabetes recomienda implementar desde el principio un tratamiento con 2 fármacos: una asociación de metformina e inhibidor del SGLT2, o de metformina y agonista del receptor del GLP-1. No debe iniciarse metformina si la TFGe es de 30-45 ml/min/1,73 m2, pero se puede continuar un tratamiento previamente iniciado (incluso con una TFGe <45 ml/min/1,73 m2). En estos casos reducir la dosis de metformina a la mitad y controlar la función renal cada 3 meses. No utilizar metformina con una TFGe <30 ml/min/1,73 m2. El Ministerio de Salud de Chile avala esta recomendación. Si no se puede usar metformina, el fármaco de elección debe ser un inhibidor del SGLT2 o un agonista del receptor del GLP-1 con efectos nefroprotectores.
Solo en segundo lugar, si no se alcanza el nivel objetivo de HbA1c, se puede proponer un inhibidor de la DPP-4, una sulfonilurea (principalmente gliclazida, que se metaboliza en el hígado) o un fármaco de otro grupo. Recomendaciones sobre los cambios de dosis de los antidiabéticos en función del grado de insuficiencia renal →tabla 14.4-4.
2. Tratar la dislipidemia →Dislipidemias. Las guías de la KDIGO 2022 recomiendan el tratamiento con estatina de intensidad moderada o alta en todas las personas con diabetes y ERC. Iniciar independientemente de los niveles séricos de colesterol LDL; los valores objetivo dependen del riesgo cardiovascular.
3. Tratar la hipertensión arterial: la reducción de la presión arterial tiene efectos nefroprotectores, independientemente del hipotensor utilizado. De acuerdo con las recomendaciones de la PTD, la presión arterial objetivo (objetivo general) en los enfermos con diabetes debe ser <130/80 mm Hg (en personas >65 años se recomienda mantener la presión sistólica dentro del rango 130-140 mm Hg); evitar reducir la presión sistólica <120 mm Hg, y en caso de ERC, <130 mm Hg; no reducir la presión diastólica <70 mm Hg.
4. Usar nefroprotectores específicos (IECA o ARA-II, inhibidores del SGLT2, agonistas del receptor del GLP-1, antagonista no esteroideo del receptor de mineralocorticoides [ns-MRA] finerenona): especialmente en los pacientes con diabetes y albuminuria, ya que muestran una actividad nefroprotectora independiente del efecto hipotensor, y en los enfermos con cardiopatía isquémica conocida (observar cuidadosamente si no se desarrolla la hipotensión). No combinar de manera rutinaria los inhibidores del sistema RAA (IECA, ARA-II, antagonistas de la aldosterona, aunque es posible en ciertos casos, bajo una vigilancia estricta) ni los diferentes inhibidores del SGLT2 ni diferentes agonistas del receptor del GLP-1. En enfermos con diabetes tipo 2, TFGe ≥25 ml/min/1,73 m2, niveles séricos de potasio normales y albuminuria a pesar de utilizar IECA/ARA-II a la dosis máxima tolerada, así como en enfermos sin hipertensión arterial y/o con contraindicaciones para el uso de IECA/ARA-II se recomienda asociar finerenona, la cual puede combinarse con inhibidores del SGLT2 y agonistas del receptor del GLP-1.
5. Limitar la ingesta de proteínas y sodio: permite reducir la hiperfiltración glomerular y la presión arterial. La ingesta diaria recomendada de proteínas es de 0,75-0,8 g/kg de peso ideal + la cantidad perdida con la orina, y una ingesta de sodio, de 50-100 mmol/d. Los beneficios de limitar la ingesta de proteínas son mayores en la diabetes tipo 1.
6. Evitar agentes nefrotóxicos: evitar la exposición a sustancias nefrotóxicas (incluidos los fármacos), consumo de tabaco y consumo excesivo de cafeína. Las personas con ND presentan un riesgo especialmente alto de deterioro de la función renal tras la administración de un medio de contraste radiológico.
7. Tratar la anemia asociada a ERC →Anemia en la enfermedad renal crónica.
ComplicacionesArriba
1) ERC →Enfermedad renal crónica (ERC).
2) Hiperpotasemia.
3) Infecciones urinarias y complicaciones asociadas: pielonefritis crónica, necrosis de papilas renales.
PronósticoArriba
Las enfermedades cardiovasculares y las infecciones son las principales causas de muerte. De los pacientes dializados con diabetes, un 75 % sobrevive a un año, un 50 % a 3 años y un 25 % a 5 años. Por lo tanto, el tratamiento nefroprotector es fundamental. Se recomienda realizar un trasplante de riñón, y en ocasiones de riñón y páncreas, antes de que aparezcan indicaciones para la diálisis crónica. Los resultados del trasplante son parecidos a los de los enfermos sin diabetes.
TABLAS Y FIGURAS
Categorías de albuminuria y proteinuria, y relación entre ellas (a partir de la KDIGO 2012)
|
Indicador
|
Categoría
|
|
|
Normal o aumento leve
|
Aumento moderado
|
Aumento significativoa
|
|
|
Cociente albúmina/creatininab
|
|
|
|
mg/g
|
<30
|
30-300
|
>300
|
|
|
mg/mmol
|
<3
|
3-30
|
>30
|
|
|
Albuminuria de 24 h (mg/24 h)c
|
<30
|
30-300
|
>300
|
|
|
Cociente proteína/creatininab
|
|
|
|
mg/g
|
<150
|
150-500
|
>500
|
|
|
mg/mmol
|
<15
|
15-50
|
>50
|
|
|
Proteinuria de 24 h (mg/24 h)c
|
<150
|
150-500
|
>500
|
|
|
Tira reactiva para detectar proteínad
|
Negativa o trazas
|
Trazas hasta +
|
+ o más
|
|
|
a Proteinuria nefrótica cuando el cociente albúmina/creatinina >2200 mg/g (>2200 mg/24 h) o el cociente proteína/creatinina >3000 mg/g (>3000 mg/24 h).
b En la primera muestra de orina matutina o en una muestra casual; suponiendo que la media de excreción urinaria de creatinina es de 1 g/24 h o 10 mmol/24 h.
c En la orina de 24 h.
d El resultado del test con tira reactiva depende de la densidad de la orina.
|
|
Clasificación de la nefropatía diabética según Mogensen y curso de la enfermedada
|
Duración de la diabetes
|
Fase
|
Cuadro clínico
|
Pronóstico
|
|
Desde el inicio de la enfermedad
|
I — hiperfiltración, hipertrofia renal
|
Aumento de la TFG hasta 160 ml/min, aumento del tamaño renal
|
Posible remisión de las alteraciones
|
|
2-5 años
|
II — inicio de alteraciones histológicas, alteración de la estructura y la función de la membrana basal
|
Engrosamiento y cambio de carga eléctrica de la membrana basal, expansión mesangial, sin albuminuria
|
Posible remisión parcial de las alteraciones
|
|
5-10 (15) años
|
III — nefropatía clínica incipiente
|
Albuminuria 30-300 mg/24 h, disminución de la TFG de 160 a 130 ml/min, aumento de la presión arterial
|
Posible inhibición del progreso de las alteraciones, en ocasiones remisión
|
|
10 (15)-25 años
|
IV — nefropatía establecida
|
Proteinuria constante (métodos estándar), disminución de la TFG hasta 70 ml/min, posteriormente hasta 10 ml/min, aumento constante de la presión arterial, edemas, trastornos lipídicos
|
Posible ralentización (en ocasiones interrupción) de la evolución de las alteraciones
|
|
>15 años
|
V — insuficiencia renal
|
Aumento de la creatininemia, hipertensión arterial
|
Progresión irreversible de las alteraciones hacia la insuficiencia renal terminal
|
|
a La secuencia de fases de la enfermedad solo se puede seguir en la diabetes tipo 1; la clasificación ya no se utiliza en la práctica clínica.
TFG — tasa de filtración glomerular
|
Riesgo de progresión de la enfermedad renal crónica (ERC), frecuencia de controles y necesidad de consulta nefrológica en función de la TFGe y la albuminuria (a partir de la ADA 2024 y de la PTD 2024, modificado)
|
TFGe (tasa de filtración glomerular estimada)
|
A1
Albuminuria normal o levemente aumentada <30 mg/g (3 mg/mmol)
|
A2
Albuminuria moderadamente aumentada 30-299 mg/g (3-29 mg/mmol)
|
A3
Proteinuria clínica ≥300 mg/g (30 mg/mmol)
|
|
G1 ≥90 ml/min/1,73 m2
|
Control (1 ×)
|
Tratamiento (1 ×)
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
|
G2 60-89 ml/min/1,73 m2
|
Control (1 ×)
|
Tratamiento (1 ×)
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
|
G3a 45-59 ml/min/1,73 m2
|
Tratamiento (1 ×)
|
Tratamiento (2 ×)
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
|
G3b 30-44 ml/min/1,73 m2
|
Tratamiento (2 ×)
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
|
G4 15-29 ml/min/1,73 m2
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
Tratamiento y derivación a un nefrólogo (3 ×)
|
Tratamiento y derivación a un nefrólogo (≥4 ×)
|
|
G5 <15 ml/min/1,73 m2
|
Tratamiento y derivación a un nefrólogo (≥5 ×)
|
Tratamiento y derivación a un nefrólogo (≥4 ×)
|
Tratamiento y derivación a un nefrólogo (≥4 ×)
|
|
█ riesgo bajo (si no hay otros marcadores de enfermedad renal, sin ERC)
█ riesgo moderado
█ riesgo alto
█ █ riesgo muy alto
Los números en las casillas hacen referencia a las recomendaciones relativas a la frecuencia de pruebas de tamizaje o de vigilancia en un año. La frecuencia sugerida de tamizaje o de vigilancia varía desde 1 × año █ █ hasta ≥4 × año █ (es decir, cada 1-3 meses), en función del riesgo de progresión de ERC y de sus complicaciones.
Simultáneamente, de manera regular y programada, debe realizarse una vigilancia de otras enfermedades y trastornos que se desarrollan en el curso de diabetes o que coexisten con ella (vigilancia compartida).
|
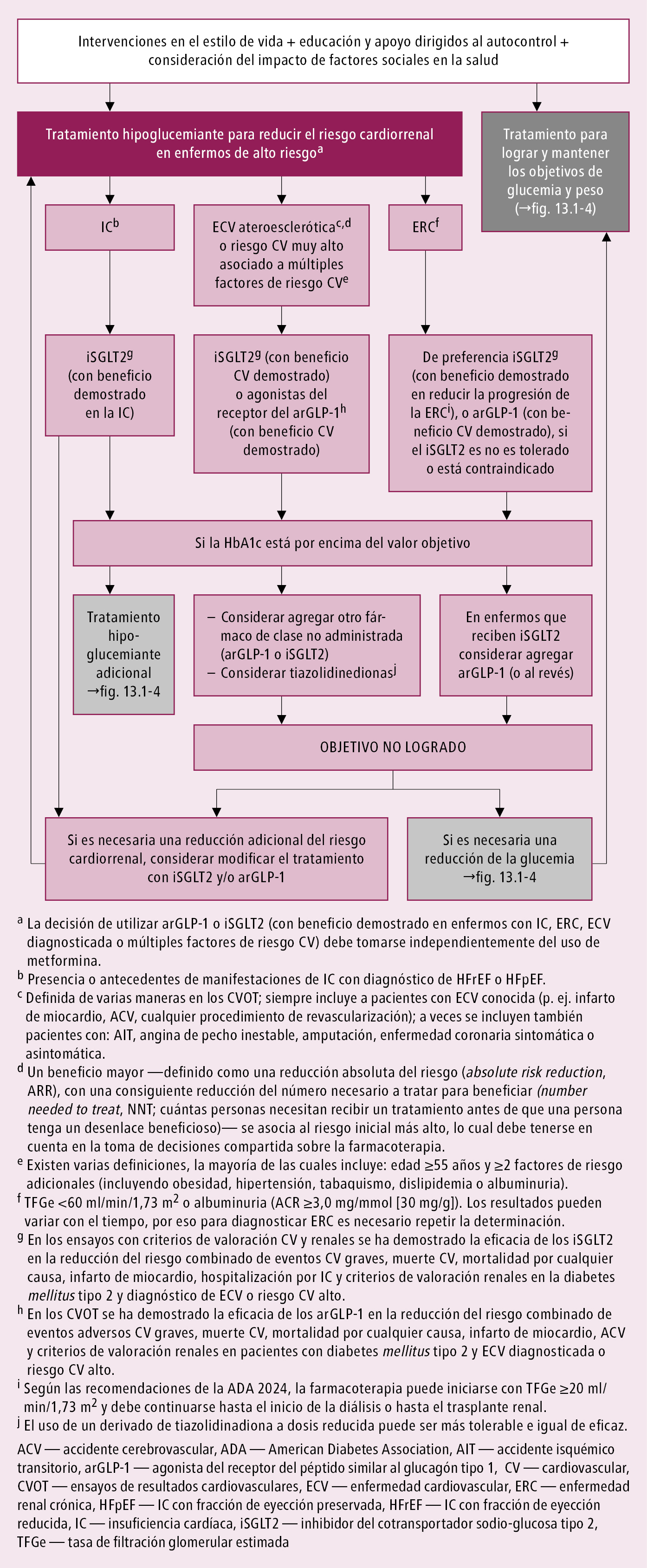
Fig. 14.1-1. Algoritmo de tratamiento hipoglucemiante dirigido hacia la reducción de riesgo cardiorrenal en el grupo de alto riesgo (a partir de la ADA 2024, modificado)
Reglas de uso de antidiabéticos orales y agonistas del receptor del GLP-1 en función del grado de la función renal (a partir de la ADA y la KDIGO 2022, y la PTD 2023, modificado)
|
Categorías (estadios) de la enfermedad renal crónica según la KDIGO
|
Estadios G1 y G2 (TFGe ≥60 ml/min/1,73 m2)
|
Estadio G3a (TFGe 45-59 ml/min/1,73 m2)
|
Estadio G3b (TFGe 30-44 ml/min/1,73 m2)
|
Estadio G4 (TFGe 15-29 ml/min/1,73 m2)
|
Estadio G5 (TFGe <15 ml/min/1,73 m2)
|
|
Metforminaa
|
|
Control más frecuente de la TFGe si la TFGe es 30-44; reducir la dosis hasta 1000 mg/d
|
|
|
Sulfonilureas
|
|
Aumento del riesgo de hipoglucemia, si la TFGe es <60; considerar reducir la dosis; el fármaco preferido es la gliclazida porque es metabolizada por el hígado
|
|
|
Pioglitazona
|
Evitar su uso en pacientes dializados
|
|
Inhibidores de la DPP-4 (gliptinas)
|
|
Linagliptina
|
|
|
Saxagliptina
|
|
Reducir la dosis a 2,5 mg/d; evitar su uso en pacientes dializados
|
|
Sitagliptina
|
|
Reducir la dosis a 50 mg/d
|
Reducir la dosis a 25 mg/d
|
|
Vildagliptina
|
|
Reducir la dosis a 50 mg/d si la TFGe es <50
|
|
Inhibidores del SGLT2 (gliflozinas)
|
|
Canagliflozina
|
Dosis inicial de 100 mg, aumentar gradualmente hasta 300 mg, si es necesario
|
Iniciar o continuar con 100 mg/d
|
Continuar con 100 mg/d; no iniciar el tratamiento; retirar el fármaco en pacientes dializados
|
|
Dapagliflozinab
|
No es necesario reducir la dosis si la TFGe es ≥25
|
|
|
Empagliflozinac
|
No es necesario reducir la dosis si la TFGe es ≥20
|
|
|
Agonistas del receptor del GLP-1
|
|
Dulaglutida (1 × semana VSc)
|
No es necesario reducir la dosis si la TFGe es ≥15
|
|
|
Exenatida (1 × semana VSc)
|
No es necesario reducir la dosis si la TFGe es ≥30
|
|
|
Liraglutida (1 × d VSc)
|
No es necesario reducir la dosis si la TFGe es ≥30
|
|
|
Lixisenatida (1 × d VSc)
|
No es necesario reducir la dosis si la TFGe es ≥30
|
|
|
Semaglutida (1 × semana VSc)
|
No es necesario reducir la dosis si la TFGe es ≥15
|
|
|
█ Rango de TFGe dentro del cual no es necesario ajustar la dosis del fármaco.
█ Se recomienda ajustar la dosis del fármaco según la TFGe.
█ No se recomienda utilizar el fármaco con la TFGe determinada; en caso de dudas, consultar la ficha técnica del producto para tomar decisiones terapéuticas de acuerdo con la misma.
a Las recomendaciones relativas al uso de metformina según el grado de disminución de la TFGe presentadas en la tabla son de carácter general y se refieren a la metformina (sustancia). Las distintas preparaciones de este fármaco, tanto de acción corta como de acción prolongada, pueden tener indicaciones de uso establecidas por los fabricantes en rangos ligeramente distintos a los presentados en la tabla. En caso de TFGe <30 ml/min/1,73 m2 y ante los beneficios esperados de la continuación del tratamiento con metformina, está indicado evaluar el aclaramiento de creatinina con la ecuación de Cockcroft y Gault (eClCr). En la ficha técnica de la metformina se recomienda ajustar las dosis del fármaco a la función renal estimada a partir del aclaramiento de creatinina. En pacientes con obesidad o sobrepeso, el eClCr será considerablemente más alto que la TFGe calculada con la fórmula MDRD o con la fórmula CKD-EPI recomendada por la PTD.
b El tratamiento con dapagliflozina por indicaciones cardiológicas puede iniciarse con TFGe ≥25 ml/min/1,73 m2.
c El tratamiento con empagliflozina en enfermos con insuficiencia cardíaca puede iniciarse con TFGe ≥20 ml/min/1,73 m2.
DPP-4 — dipeptidilpeptidasa 4, KDIGO — Kidney Disease: Improving Global Outcomes, SGLT2 — cotransportador sodio-glucosa tipo 2, TFGe — tasa de filtración glomerular estimada
|
 Español
Español
 English
English
 українська
українська





