Definición y etiopatogeniaArriba
Definiciones, criterios y clasificación de la diarrea →Diarrea.
1. Agentes etiológicos (más frecuentes): virus (norovirus y otros calicivirus; rotavirus, astrovirus, adenovirus); bacterias (Salmonella y Campylobacter; Escherichia coli, Clostridioides difficile, Yersinia, con poca frecuencia Shigella); raramente parásitos (Giardia duodenalis, Cryptosporidium parvum, Entamoeba histolytica, Dientamoeba fragilis, Microsporidium).
Agentes causantes de la inflamación del intestino grueso: Shigella spp., Campylobacter spp., Yersinia spp., enteroinvasivas E. coli, C. difficile, Vibrio parahaemolyticus, raramente Salmonella spp. y Klebsiella oxytoca, CMV, VHC, adenovirus, Entamoeba histolytica, Cryptosporidium parvum, microsporidios, etc. Agentes causantes de la inflamación del intestino delgado: Salmonella spp., E. coli, Clostridium perfringens, Staphylococcus aureus, Bacillus cereus, Vibrio cholerae, rotavirus, norovirus, astrovirus, Giardia duodenalis, Cryptosporidium parvum, Entamoeba histolytica, Dientamoeba fragilis, microsporidios, etc. Entre los factores que producen alteraciones inflamatorias intestinales se encuentra también el SARS-CoV-2 →COVID-19 (enfermedad por coronavirus de 2019).
Una bacteriemia por bacilos de Salmonella requiere realizar pruebas dirigidas hacia el VIH (una de las enfermedades definitorias de sida).
2. Vía de transmisión: digestiva (fecal-oral; manos, alimentos o agua contaminados). La fuente del contagio suele ser un enfermo o portador.
3. Factores de riesgo: contacto con un enfermo o portador; higiene de manos insuficiente; consumo de alimentos y agua de origen incierto (contaminados), huevos crudos, mayonesa, carne poco cocinada o cruda (Salmonella), aves de corral o leche y productos lácteos (Campylobacter, Salmonella), mariscos (norovirus); antibioticoterapia (C. difficile); estancia en zonas endémicas (cólera) y en países en vías de desarrollo (diarrea del viajero); aclorhidria; inmunodeficiencias. En el riesgo de presentación y en el curso de la infección intestinal pueden influir: fármacos (la listeriosis se presenta con mayor frecuencia en personas que toman glucocorticoides), embarazo (riesgo 20 veces mayor de listeriosis), factores genéticos (curso de cólera más grave en personas con el grupo sanguíneo 0), comorbilidades (aclorhidria, déficit de vitamina A: favorecen el desarrollo de cólera; abuso de alcohol, hepatopatías y nefropatías crónicas, diabetes mellitus: favorecen el desarrollo de listeriosis; hemocromatosis hereditaria y otros estados de sobrecarga de hierro, talasemia, anemia aplásica, desnutrición, neoplasias malignas, enfermedades inflamatorias intestinales: favorecen el desarrollo de yersiniosis), y edad (listeriosis: neonatos y personas ≥65 años; fiebre tifoidea y paratifoidea: curso más leve en pacientes <5 años).
4. Período de incubación e infectividad: el período de incubación es de horas o días. El paciente puede eliminar los patógenos en las heces durante un período de entre unos días y varios meses (p. ej. portadores de Salmonella).
CUADRO CLÍNICO E HISTORIA NATURALArriba
1. Tipos patogénicos de diarrea infecciosa:
I — enterotóxico
II — inflamatorio
III — invasivo.
2. Síndromes clínicos (según la IDSA 2017; a veces pueden superponerse varias formas clínicas):
1) Diarrea aguda acuosa o sanguinolenta <7 días. Los vómitos agudos y/o la diarrea aguda se denominan gastroenteritis aguda. Al principio predominan los vómitos, que posteriormente se acompañan de diarrea (habitualmente acuosa, menos frecuentemente inflamatoria); es posible una deshidratación considerable (p. ej. en cólera). En la diarrea sanguinolenta (p. ej. disentería bacteriana o amebiana) predomina la diarrea con presencia de sangre fresca en las heces y dolor abdominal de tipo cólico.
2) Diarrea prolongada: 7-13 días.
3) Diarrea persistente: 14-29 días.
4) Diarrea crónica: ≥30 días.
Una diarrea sanguinolenta o mucosa con evacuaciones frecuentes, poco abundantes y dolorosas y con fiebre en general sugiere inflamación del intestino grueso. Una abundante diarrea acuosa acompañada de dolor cólico, distensión abdominal, rara vez fiebre, y sangre oculta en heces sugiere inflamación del intestino delgado.
3. Otros síntomas y signos: dolor abdominal, náuseas y vómitos, fiebre, signos de deshidratación (la complicación más importante y más frecuente de la diarrea aguda →Diarrea), dolor abdominal a la palpación, alteración del nivel de conciencia debido a la infección (p. ej. por Salmonella) o a la deshidratación.
4. Historia natural: independientemente de la etiología, la diarrea puede tener un curso:
1) leve: no influye en la actividad diaria del enfermo
2) moderado: influye en la actividad diaria del enfermo, pero no la perturba por completo, o se presentan síntomas acompañantes preocupantes, p. ej. fiebre
3) grave: imposibilita la vida diaria, la realización de actividades planificadas, o en caso de diarrea sanguinolenta.
En la mayoría de los enfermos, la diarrea aguda infecciosa tiene un curso clínico leve y se resuelve espontáneamente en unos pocos días; en caso de infección por Salmonella, un 1-6 % de los convalecientes será portadores crónicos (>1 año, sobre todo si recibieron antibióticos).
DIAGNÓSTICOArriba
Procedimiento diagnóstico y terapéutico de la diarrea infecciosa →fig. 4.27-1. En la mayoría de los casos no son necesarias pruebas diagnósticas, sobre todo en los tratados ambulatoriamente.
Para el diagnóstico de los casos de diarrea asociada al consumo de alimentos contaminados es útil determinar el momento de la presentación de síntomas:
1) <6 h; náuseas, vómitos, raramente diarrea: toxinas de Staphylococcus aureus o Bacillus cereus (tras consumir alimentos, p. ej. arroz o pasta, en los que se multiplican bacilos que producen una toxina termoestable; toxina resistente a pH bajo, a la acción de enzimas proteolíticas y a temperaturas altas)
2) 8-16 h; dolor abdominal cólico, diarrea, raramente vómitos: Clostridium perfringens, Bacillus cereus (manifestaciones causadas por toxina termolábil producida por las bacterias en el intestino tras consumir carne, verduras o cereales contaminados)
3) >16 h; diarrea: Vibrio cholerae, Vibrio parahaemolyticus, Shigella spp., Salmonella spp., cepas enterotóxicas de E. coli.
En todos los casos es imprescindible evaluar el grado de deshidratación →Diarrea.
Exploraciones complementarias
1. Pruebas de laboratorio. Pruebas bioquímicas y hemograma (realizar en enfermos graves y/o con deshidratación grave, rehidratados por vía intravenosa): hiper- o hiponatremia (la deshidratación isotónica es la más frecuente), hipopotasemia, hipocalcemia, hipomagnesemia, acidosis metabólica, elevación de la urea y creatinina (insuficiencia prerrenal, síndrome hemolítico urémico en la infección por E. coli O157:H7); leucocitosis o leucopenia (p. ej. en la fiebre tifoidea).
2. Pruebas microbiológicas
En la diarrea acuosa sin fiebre no se recomienda realizar pruebas rutinarias para determinar el factor etiológico; no se recomienda determinar en heces: el recuento de leucocitos, de calprotectina ni de lactoferrina. Indicaciones de pruebas microbiológicas de heces: fiebre, diarrea sanguinolenta, con moco, dolor abdominal de tipo cólico, signos de sepsis, sospecha de infección por C. difficile, diarrea moderada o grave de >7 días, diarrea del viajero que requiere hospitalización y/o persiste >2 semanas, manifestaciones extraintestinales (p. ej. artritis), inmunodeficiencias; razones epidemiológicas: serotipificación de E. coli productoras de toxina Shiga, STEC; estudios en brotes epidémicos y en caso de alto riesgo de transmisión; identificación de portadores y evaluación bacteriológica de personas convalecientes de cólera, fiebre tifoidea, paratifoidea, salmonelosis y disentería causada por bacilos de Shigella).
Examen de heces: coprocultivo dirigido hacia Salmonella, Shigella, Campylobacter, Yersinia, STEC y Vibrio spp. (en caso de diarrea acuosa masiva, viaje a una región endémica); serologías en infecciones virales (rotavirus, norovirus); detección de toxinas A y B de C. difficile GDH; pruebas microscópicas en heces frescas para presencia de quistes y trofozoítos de ameba, quistes de Cryptosporidium spp.; pruebas moleculares para C. difficile productora de toxinas (NAAT). Existe la posibilidad de utilizar kits basados en PCR que permiten detectar hasta más de diez patógenos en heces. No se recomienda examinar la resistencia de la bacteria a antibióticos (con excepción de epidemias).
Análisis de sangre: recomendada en los enfermos con síntomas de bacteriemia, sospecha de fiebre tifoidea (viaje a una región endémica o contacto con una persona infectada), manifestaciones generales de la infección, inmunodeficiencias, anemia hemolítica, sospecha del síndrome hemolítico urémico. Pruebas serológicas para el diagnóstico de yersiniosis, criptosporidiosis, infección por CMV y síndrome hemolítico urémico.
Diagnóstico diferencial
Otras causas de diarrea aguda →Diarrea.
TratamientoArriba
La mayoría de los enfermos puede ser tratada en régimen ambulatorio. Indicaciones de ingreso hospitalario: necesidad de rehidratación iv., estado general grave, complicaciones de la diarrea infecciosa, fiebre tifoidea, fiebres paratifoideas (A, B, C), cólera.
Tratamiento sintomático
1. Hidratación: aspecto básico del tratamiento sintomático →Diarrea.
2. Alimentación: empezar la alimentación oral al finalizar la hidratación rápida (de 3-4 h) eficaz. La dieta adecuada está basada en almidón cocido (arroz, pasta, papa) y sémolas, enriquecida con galletas saladas, plátanos, yogur, sopas, carne y verduras cocidas. El enfermo debe comer alimentos que le apetecen. No obstante, se deben evitar comidas difíciles de digerir, fritas y leche dulce. Son más convenientes comidas en pequeñas cantidades, pero frecuentes. Se recomienda volver a una dieta habitual al normalizarse el aspecto de las heces.
3. Fármacos antidiarreicos: loperamida →Diarrea; puede utilizarse en enfermos inmunocompetentes de >18 años con diarrea acuosa sin fiebre o con fiebre baja (contraindicada en casos de diarrea sanguinolenta o fiebre alta).
4. Probióticos y prebióticos: pueden utilizarse en diarrea aguda en adultos con inmunidad preservada (para reducir la intensidad y la duración de la diarrea).
5. Tratamiento de otros trastornos (acidosis metabólica, alteraciones electrolíticas) →Alteraciones del metabolismo hidroelectrolítico.
Tratamiento causal
Las indicaciones son limitadas porque la mayoría de los casos cede espontáneamente.
El tratamiento causal está indicado en la diarrea aguda de etiología parasitaria.
1. Antibioticoterapia empírica: indicada en la diarrea del viajero →Diarrea del viajero, y mientras se espera el resultado del coprocultivo en enfermos con diarrea inflamatoria de curso grave (fiebre, tenesmo rectal doloroso, sangre en las heces: cuadro de infección ocasionada por Salmonella, Campylobacter jejuni, Yersinia spp., Shigella), y en enfermos con inmunodeficiencia. En enfermos adultos utilizar fluoroquinolona (ciprofloxacina 500 mg 2 × d; levofloxacina 500 mg 1 × d; u ofloxacina 400 mg 1 × d o 200 mg 2 × d) durante 3-5 días o azitromicina VO (1 g en dosis única o 500 mg/d durante 3 días; de preferencia en diarrea sanguinolenta con fiebre). En caso de sepsis o sospecha de fiebre tifoidea, administrar un antibiótico de alto espectro tras la toma de muestras de sangre, heces y orina para pruebas microbiológicas, y a continuación un antibiótico dirigido. No utilizar antibióticos en infecciones por la cepa de E. coli STEC O157 ni por otras cepas productoras de toxina Shiga 2.
2. Antibioticoterapia dirigida:
1) Salmonella (diferente a S. Typhi): no recomendada en infecciones asintomáticas y leves (riesgo elevado de estado de portador); utilizar en casos graves, sepsis o factores de riesgo de infección extraintestinal (→Complicaciones); infecciones contraídas fuera de Asia → ciprofloxacina VO o levofloxacina VO 500 mg 1 × d durante 7-10 días (≥14 días en inmunodeprimidos); infecciones contraídas en Asia → azitromicina 500 mg VO 1 × d o ceftriaxona 2 g iv. 1 × d durante 7 días (14 días en inmunodeprimidos)
2) S. Typhi →Fiebre tifoidea
3) C. jejuni → azitromicina (500 mg 1 × d durante 3 días) o eritromicina VO 500 mg 4 × d durante 5 días o ciprofloxacina VO 500 mg 2 × d durante 5 días
4) Shigella → ciprofloxacina VO 750 mg o levofloxacina VO 500 mg 1 × d durante 3 días; en casos graves ciprofloxacina o levofloxacina iv., o ceftriaxona iv. 1-2 g 1 × d durante 5 días; alternativamente azitromicina VO 500 mg 1 × d durante 3 días o cotrimoxazol VO 960 mg 2 × d durante 5 días (únicamente en caso de sensibilidad confirmada)
5) E. coli: cepas enterotoxigénicas (ECET), enteropatógenas (ECEP), enteroinvasivas (ECEI), generalmente infecciones autolimitadas →Diarrea del viajero; cepas enterohemorrágicas (ECEH) → evitar fármacos que disminuyen el peristaltismo y antibióticos, por su resultado incierto y riesgo de síndrome hemolítico urémico
6) Aeromonas o Plesiomonas → ciprofloxacina VO 750 mg 1 × d o levofloxacina VO 750 mg 1 × d durante 3 días, o cotrimoxazol VO 960 mg 2 × d durante 3 días
7) Yersinia: los antibióticos suelen ser innecesarios; en una infección de curso grave, hemocromatosis hereditaria o estados de sobrecarga de hierro, así como en inmunodeprimidos → ciprofloxacina VO 500 mg 2 × d o cotrimoxazol VO 8 mg/kg/d en 2 dosis divididas, o doxiciclina VO 100 mg 2 × d; en casos con bacteriemia → ceftriaxona iv. 2 g o ciprofloxacina iv. 400 mg 2 × d; en sepsis → ceftriaxona iv. 2 g 1 × d junto con gentamicina o tobramicina iv. a dosis 5 mg/kg/d 1 × d; duración del tratamiento en casos limitados al tracto digestivo en general 5 días, en caso de bacteriemia o sepsis 2-3 semanas
8) Vibrio cholerae O1 u O139 → azitromicina VO 500 mg 1 × d durante 3 días o doxiciclina VO 300 mg en dosis única, o tetraciclina 500 mg VO 4 × d durante 3 días; o eritromicina 250 mg VO 3 × d durante 3 días i ciprofloxacina VO 1 g en dosis única
9) Giardia duodenalis →Giardiasis
10) Cryptosporidium: personas inmunocompetentes no infectadas por VIH → nitazoxanida VO 500 mg 2 × d durante 3 días; personas infectadas por VIH → nitazoxanida VO 500-1000 mg 2 × d durante 14 días + tratamiento de la infección por VIH
11) Cystoisospora, Cyclospora → cotrimoxazol VO 960 mg 2 × d durante 7-10 días
12) Microsporidium: no recomendada; infectados por VIH → albendazol VO 400 mg 2 × d durante 2-4 semanas (ineficaz en la infección por E. bieneusi y Vittaforma corneae); en la infección por Trachipleistophora o Anncaliia añadir itraconazol VO 400 mg 1 × d; mejoría de la inmunocompetencia.
ComplicacionesArriba
Dependen de la etiología:
1) deshidratación grave: cólera, ECET, rotavirus, Salmonella spp.
2) colitis hemorrágica (ECEH, Shigella spp., Vibrio parahaemolyticus, Campylobacter spp., Salmonella spp.)
3) megacolon tóxico, perforación del intestino (ECEH y Shigella spp., raramente: C. difficile, Campylobacter spp., Salmonella spp., Yersinia spp.)
4) perforación del intestino: Salmonella spp. (incluida S. Typhi), Shigella spp., Campylobacter spp., Yersinia spp., Entamoeba histolytica
5) síndrome hemolítico urémico (STEC serotipo O157:H7 y Shigella dysenteriae serotipo 1, raramente Campylobacter spp.) →Síndrome hemolítico urémico
6) artritis reactiva (Shigella spp., Salmonella spp., Campylobacter spp., Yersinia spp.; con poca frecuencia Giardia duodenalis y Cyclospora cayetanensi)
7) síndrome del intestino irritable posinfeccioso (Campylobacter spp., Shigella spp., Salmonella spp., STEC, Giardia duodenalis)
8) eritema nudoso: Yersinia spp., Campylobacter spp., Salmonella spp., Shigella spp.
9) glomerulonefritis: Shigella spp., Campylobacter spp., Yersinia spp.
10) nefropatía IgA: Campylobacter spp.
11) anemia hemolítica: Campylobacter spp., Yersinia spp.
12) infecciones a distancia focales, aortitis, osteítis, artritis, colecistitis, abscesos en diversos órganos o sepsis (Salmonella [serotipo Typhi y Paratyphi], Yersinia spp., raramente Campylobacter spp. o Shigella spp.); factores de riesgo: edad <6 meses o >50 años, prótesis biliares, cardiopatía, ateroesclerosis grave, enfermedad neoplásica, uremia, inmunodeficiencia, diabetes, sobrecarga de hierro (riesgo de infecciones graves por Yersinia spp.)
13) meningitis: Listeria spp., Salmonella spp. (riesgo elevado en neonatos ≤3 meses)
14) malnutrición y caquexia (varios patógenos)
15) síndrome de Guillain-Barré (Campylobacter jejuni).
PronósticoArriba
En la mayoría de los casos es bueno. Las personas mayores pueden tener una evolución grave y mortal. Los trabajadores implicados en la manipulación de productos alimenticios y en la gastronomía o en otros puestos de trabajo que estatutariamente requieren pruebas de detección de portador (→Prevención) con infección por Salmonella, Shigella o cólera confirmada pueden incorporarse al trabajo después de descartar el estado de portador (3 coprocultivos negativos, realizados a partir de las muestras de heces tomadas en 3 días consecutivos).
PREVENCIÓNArriba
Son fundamentales:
1) higiene de las manos: lavarse las manos cuidadosamente con agua y jabón después de la defecación y de cambiar el pañal, tras el contacto con instalaciones sanitarias, con animales, antes de comer y preparar las comidas, después de manipular carne o huevos crudos
2) control y adhesión a las normas sanitarias de producción y distribución de alimentos y agua; tratamiento térmico y almacenamiento adecuados de alimentos
3) notificación obligatoria a las autoridades sanitarias y epidemiológicas correspondientes de todos los casos de cólera, disentería bacteriana (Shigella) y amebiana, fiebre tifoidea y fiebres paratifoideas A-C, así como de infecciones por bacilos paratifoideos, yersiniosis (Y. enterocolitica, Y. pseudotuberculosis), campilobacteriosis (C. jejuni), colitis hemorrágica por E. coli (ECEH, ECEI), salmonelosis zoonótica, criptosporidiosis (Cryptosporidium spp.) y giardiasis (G. duodenalis), diarreas virales (rotavirus, enterovirus, calicivirus) y de etiología infecciosa probable
4) vigilancia epidemiológica y detección de las fuentes de infección (investigación epidemiológica)
5) pruebas para determinar el estado de portador en portadores y en personas convalecientes de cólera, fiebre tifoidea o paratifoidea, salmonelosis o disentería bacteriana
6) pruebas para identificar el estado de portador (Salmonella o Shigella): en personas que empiezan a trabajar o realizan tareas que conllevan un riesgo de transmitir la infección a otras personas, así como en alumnos y estudiantes de escuelas que preparan para este tipo de profesiones, justo antes de empezar las prácticas; las pruebas (3 coprocultivos durante 3 días consecutivos) pueden ser realizadas en cualquier centro sanitario y epidemiológico
7) vacunación contra rotavirus (recomendada en niños), cólera (adultos que viajan a zonas endémicas), fiebre tifoidea (personas expuestas a la infección).
Los resultados de las pruebas clínicas no confirman beneficios importantes del uso de probióticos en la prevención de la diarrea del viajero ni de la diarrea asociada a antibióticos.
FIGURAS
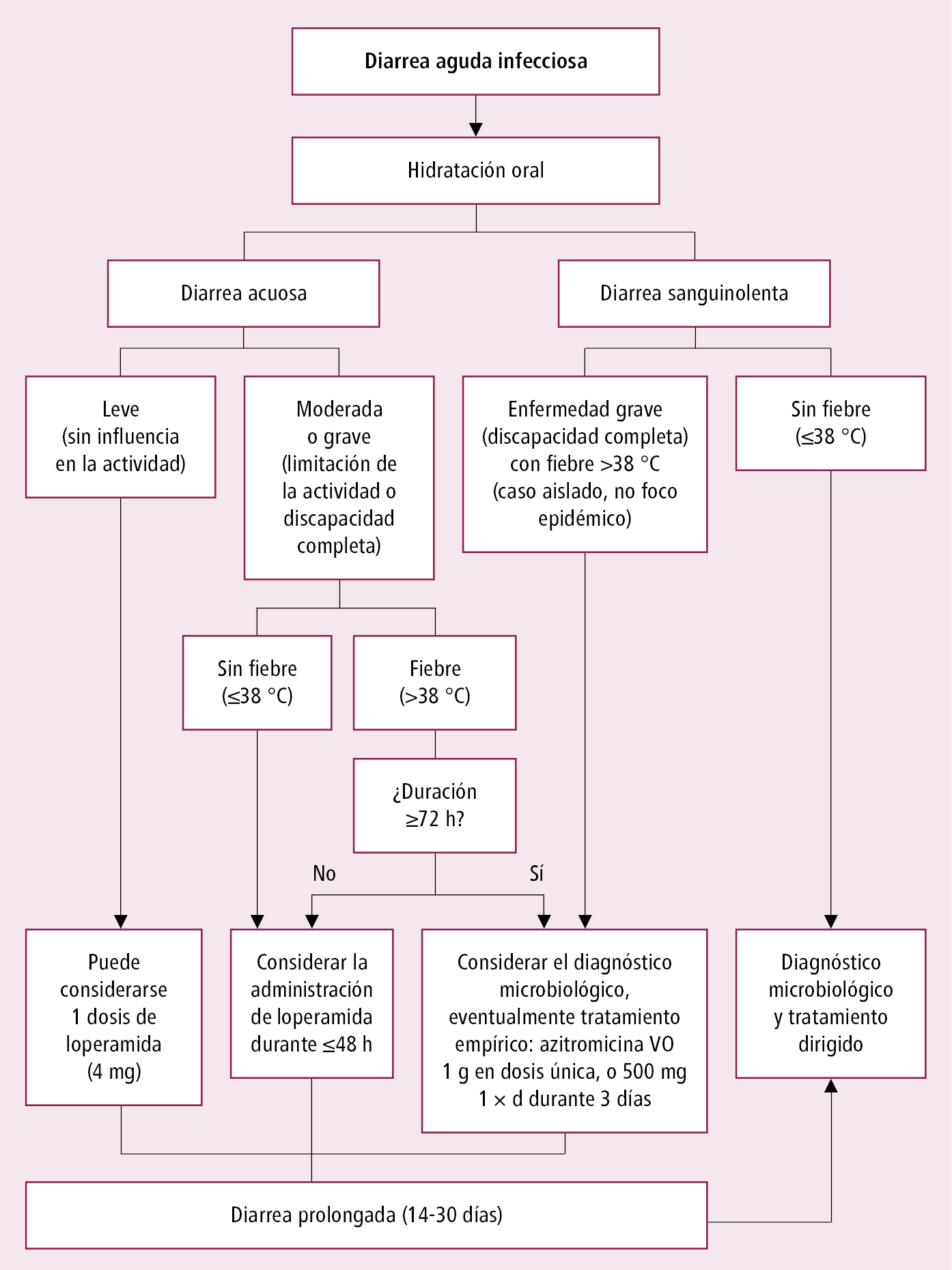
Fig. 4.27-1. Algoritmo sobre el manejo de la diarrea infecciosa aguda (excluyendo la diarrea del viajero; a partir de las guías del ACG 2016; modificado)
 Español
Español
 English
English
 українська
українська





