Actualizaciones rápidas en medicina interna (Internal Medicine Rapid Refreshers) es una serie de vídeos concisos pero repletos de información, cuyo objetivo es repasar el conocimiento sobre problemas médicos clave que los médicos generales tengan que afrontar en su práctica diaria. Este episodio resume los elementos esenciales que deben tenerse en cuenta en el manejo del síncope.
Índice
- Introducción
- Definición
- Evaluación
- Examen físico
- Exploraciones
- Manejo
- Guías sobre la conducción de vehículos
- Créditos
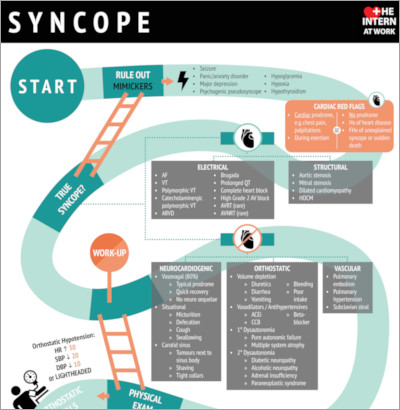
Infografía
Haga click para ver la imagen completa.
La presente infografía es la cortesía de The Intern at Work (theinternatwork.com).
Enlaces útiles
- Capítulo sobre el síncope del manual MIBE
- Capítulo sobre el síncope del manual McMaster Textbook of Internal Medicine [en inglés]
- Canadian Syncope Risk Score (escala de riesgo de síncope canadiense) en mdcalc.com [en inglés]
- Guías de evaluación de aptitud de conducción de vehículos y de vuelo en un paciente cardíaco: declaración consensuada de la Canadian Cardiovascular Society (2003) [en inglés]
Introducción
Soy Heather Bannerman, médico residente del último curso de la Universidad McMaster. Este vídeo del ciclo describirá un enfoque práctico del manejo del síncope. Está dirigido a subespecialistas con práctica independiente que vuelvan a ejercer la medicina interna general y quieran actualizar su conocimiento. No tiene como fin servir de asesoramiento médico a la población general.
Definición
El síncope se define como una pérdida transitoria de conciencia debida a una hipoperfusión cerebral global. Tiene un inicio brusco, duración corta y una resolución espontánea que no produce déficits neurológicos.
Evaluación
Al evaluar a un paciente que presenta pérdida de conciencia, el primer paso es considerar síntomas que puedan imitar el síncope y, siempre que sea posible, descartarlos. Los imitadores incluyen condiciones que cursan con una pérdida de conciencia debida más bien a una anormalidad metabólica o estructural, que a una hipoperfusión cerebral global. Esto ocurre en caso de convulsiones, hipoglucemia, hipoxia, hiperventilación con hipocapnia e intoxicación. Los imitadores también incluyen condiciones que no se asocian con una pérdida de conciencia pero que tienen un inicio brusco, como la caída o el pseudosíncope psicógeno (aparición de una pérdida de conciencia transitoria en ausencia de una verdadera pérdida de conciencia).
Una vez que estos imitadores estén descartados, las causas del síncope verdadero se pueden dividir en 2 categorías principales: cardíacas y no cardíacas.
Para obtener una información precisa del episodio de síncope deben realizarse las siguientes preguntas:
- ¿Cuáles fueron los hechos previos a la aparición del episodio de síncope (cualquier factor desencadenante o síntoma prodrómico)?
- En caso de que hubiera testigos, ¿qué ocurrió durante el episodio de síncope? ¿Pseudoconvulsiones? ¿Incontinencia? ¿Mordedura de lengua?
- ¿Qué ocurrió después de que el paciente recuperara la conciencia? ¿Se sentía despierto y orientado de inmediato o hubo un período de somnolencia, lo que sugeriría un posible estado postictal?
Después de obtener una anamnesis completa, necesitará considerar las características que sugieran etiología cardíaca. Los síncopes cardíacos se dividen, a su vez, en los debidos a causas eléctricas y estructurales. Las causas eléctricas incluyen taquiarritmias (p. ej. taquicardia ventricular) o bradiarritmias (p. ej. bloqueo cardíaco completo). Las causas estructurales abarcan la estenosis aórtica grave, la estenosis mitral, la miocardiopatía dilatada o la miocardiopatía hipertrófica obstructiva (MCHO).
Los signos de alarma en la anamnesis que pueden indicar una causa cardíaca del síncope son: (1) síntomas prodrómicos cardíacos (p. ej. dolor torácico, disnea o palpitaciones); (2) síncope que ocurre durante el esfuerzo; (3) ausencia de fase prodrómica por completo; (4) antecedentes de cardiopatías; (5) antecedentes familiares de síncope inexplicable o muerte súbita.
El síncope no cardíaco (no cardiógénico) se puede dividir según la etiología: neurocardiogénica, ortostática y vascular. Las causas neurocardiogénicas del síncope incluyen la estimulación sinusal vasovagal, situacional (p. ej. al orinar o al defecar) o carótida. Para delimitar aún más estas etiologías, es necesario realizar una anamnesis cuidadosa. A modo de ejemplo, el síncope vasovagal tiende a tener una fase prodrómica y resolución rápida, sin dejar secuelas neurológicas. Puede asociarse con espacios abarrotados, bipedestación prolongada o estrés emocional. El síncope ortostático puede derivar de varias condiciones subyacentes (depleción del volumen, fármacos vasodilatadores/antihipertensivos, disautonomía) y debe asociarse con cambios de la posición. En cuanto al síncope de etiología vascular, el embolismo pulmonar siempre debe estar en el diagnóstico diferencial inicial.
Examen físico
Al realizar un examen físico para diagnosticar el síncope, siempre deben evaluarse primero los signos vitales. Durante la evaluación, asegúrese de obtener también los signos vitales ortostáticos en todos los pacientes sincopales. El paciente tiene hipotensión ortostática si su frecuencia cardíaca aumenta en >30/min, la presión arterial sistólica (PAS) disminuye en >20 mm Hg, la presión arterial diastólica (PAD) se reduce en >10 mm Hg, o se siente aturdido durante los 3 primeros minutos tras ponerse de pie.
Otras maniobras importantes del examen físico que deben llevarse a cabo con el fin de evaluar si existe causa cardíaca del síncope incluyen la auscultación de ruidos cardíacos anormales o soplos cardíacos. Asegúrese de evaluar si hay signos de tromboembolismo venoso (lo que sugeriría un posible embolismo pulmonar), como edema unilateral de la pierna, dolor o eritema.
También es importante realizar un examen neurológico, puesto que cualquier déficit neurológico focal nuevo le podría orientar a investigar la presencia de ACV o convulsiones.
Exploraciones
Para evaluar la presencia del síncope cardíaco, asegúrese de obtener un electrocardiograma (ECG). Busque cualquier signo de una arritmia subyacente y el ensanchamiento del complejo QRS, la prolongación del intervalo PR, un eje anormal o un intervalo QT prolongado (QTc). Cuando disponga de la información obtenida mediante la anamnesis, el examen físico y la observación del ECG, puede utilizar el Canadian Syncope Risk Score (enlace más arriba) para estratificar a los pacientes y determinar si corren un riesgo alto de padecer un evento adverso grave dentro de los siguientes 30 días. Esta clasificación de riesgo ha sido validada para pacientes con síncope ingresados en el servicio de urgencias.
Para evaluar la presencia de alteraciones metabólicas que puedan contribuir al estado del paciente debe realizarse también un análisis de sangre básico que incluya hemograma completo, electrólitos, glucemia capilar y creatinina. La determinación de niveles de troponinas también es necesaria a menudo, sobre todo si el paciente presenta algún dolor torácico o disnea en su episodio de síncope. Los demás análisis de sangre deben basarse en la anamnesis y en el examen físico
Manejo
Si el paciente se considera de bajo riesgo según la puntuación Canadian Syncope Risk Score y la anamnesis, el examen físico y las exploraciones no revelan otras características preocupantes, se le puede dar de alta sin la necesidad de realizar otros estudios.
Sin embargo, si el paciente presenta un riesgo moderado/alto, probablemente requiere hospitalización con el fin de realizar más pruebas. Dichas pruebas deben basarse en la anamnesis y en el examen físico, pero pueden incluir un ecocardiografía o un monitoreo cardíaco. Dependiendo de la causa más probable del episodio de síncope, basándose en la anamnesis, el examen físico y las exploraciones, el paciente puede derivarse también a una prueba de la mesa basculante en caso de hipotensión ortostática, un estudio electrofisiológico en caso de un síncope cardíaco asociado a arritmias, o una electroencefalografía (EEG) en caso de posibles convulsiones.
Guías sobre la conducción de vehículos
Las siguientes guías sobre la conducción de vehículos se basan en la declaración consensuada de la Canadian Cardiovascular Society del año 2003. Si está ejerciendo la práctica profesional en otra región, necesitará tomar en cuenta las leyes y regulaciones locales.
Después de un episodio aislado de síncope vasovagal, el paciente puede seguir conduciendo si el evento no ocurrió mientras estaba sentado. Si el paciente tiene un síncope recurrente o inexplicable, usted necesitará presentar un informe al Ministerio de Transporte y, como consecuencia, el paciente no podrá conducir hasta llevar 3 meses (conductores privados) o 12 meses (conductores comerciales) sin presentar ningún síncope.
Créditos
Me gustaría darle las gracias al coautor, el doctor Akbar Panju (División de Medicina Interna; consultor de este vídeo).
Los recursos utilizados en la producción de la presente actualización rápida incluyen el manual McMaster Textbook of Internal Medicine, podcasts e infográficas de la página The Intern at Work, la puntuación de Canadian Syncope Risk Score y la declaración consensuada respecto a la conducción de vehículos de la Canadian Cardiovascular Society (CCS) de 2003. Todos los enlaces a estos recursos se han indicado más arriba.
Gracias por ver esta actualización rápida sobre el síncope.
 Español
Español
 English
English
 українська
українська