Actualizaciones rápidas en medicina interna (Internal Medicine Rapid Refreshers) es una serie de vídeos concisos pero repletos de información, cuyo objetivo es repasar el conocimiento sobre problemas médicos clave que los médicos generales tengan que afrontar en su práctica diaria. Este episodio repasa los puntos esenciales a recordar para el abordaje de la neumonía adquirida en la comunidad.
Índice
- Información general
- Evaluación: anamnesis y exploración física
- Evaluación: exploraciones
- Manejo
- Créditos
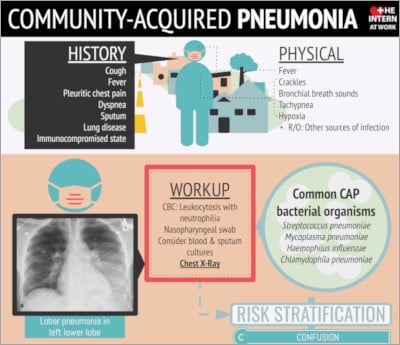
Infografía
Haga click para ver la imagen completa.
La presente infografía es cortesía de The Intern at Work (theinternatwork.com).
Enlaces útiles
- Capítulo sobre la neumonía adquirida en la comunidad del manual MIBE
- Capítulo sobre la neumonía adquirida en la comunidad del manual McMaster Textbook of Internal Medicine [en inglés]
- Capítulo sobre la tomografía computarizada en COVID-19 del manual MIBE
- Capítulo sobre la tomografía computarizada en COVID-19 del manual McMaster Textbook of Internal Medicine [en inglés]
- Pódcast sobre la neumonía de la página web The Intern at Work [en inglés]
- Escala CURB-65 disponible en el manual MIBE
- Escala PSI/PORT disponible en el manual MIBE
- Guías de práctica clínica para la neumonía adquirida en el hospital y asociada a la ventilación mecánica (2016), de la American Thoracic Society (ATS) e Infectious Diseases Society of America (IDSA) [en inglés ]
- Guías de práctica clínica para la neumonía adquirida en la comunidad (2019), de la ATS e IDSA [en inglés ]
Introducción
Soy Heather Bannerman, médica residente del último curso de la Universidad McMaster. En este vídeo vamos a repasar un enfoque práctico de la neumonía. Esta actualización rápida está dirigida a médicos que retoman la práctica de la medicina interna durante la pandemia de la enfermedad por coronavirus 2019 (COVID-19). No tiene como fin servir de asesoramiento médico a la población general.
Recuerde que no tiene que atender a los pacientes solo. Hay muchos médicos en el hospital a los que puede usted llamar para obtener asistencia adicional.
Información general
La neumonía adquirida en la comunidad (NAC) se define como una infección aguda del parénquima pulmonar en un paciente que ha adquirido la infección en el ámbito comunitario, diferenciándola de la neumonía intrahospitalaria (NIH). La NAC es una enfermedad frecuente y potencialmente grave, asociada a una morbilidad y mortalidad considerables, especialmente en pacientes adultos mayores y en aquellos con comorbilidades importantes.
Hay un gran número de posibles microorganismos que pueden causar neumonía. Abordaremos los más frecuentes. A la hora de considerar las causas de la neumonía, es importante pensar en el lugar de residencia del paciente, sus antecedentes de infecciones previas, reciente uso de antibióticos u hospitalización, así como las comorbilidades subyacentes. Causas bacterianas frecuentes de la NAC:
- Streptococcus pneumoniae
- Haemophilus influenzae
- Mycoplasma pneumoniae
- Chlamydia pneumoniae
- Staphylococcus aureus
- Moraxella catarrhalis
- Legionella species
Considere los factores de riesgo de infección por organismos más resistentes, tales como Staphylococcus aureus resistente a la meticilina (SARM) o Pseudomonas. Estos incluyen: aislamiento previo de dichos patógenos, hospitalización reciente o uso reciente de antibióticos parenterales.
También es importante considerar las causas virales, incluyendo el nuevo coronavirus:
- influenza A o B
- parainfluenza
- adenovirus
- virus respiratorio sincitial (VRS)
- coronavirus del síndrome respiratorio agudo grave 2 (SARS-CoV-2), causante de la COVID-19.
Las guías previas recomendaban diferenciar la NAC de la neumonía asociada al contacto con el sistema sanitario (health care-associated pneumonia, HCAP). Las guías de la American Thoracic Society (ATS) e Infectious Diseases Society of America (IDSA) de 2019 sugieren abandonar el término HCAP para recomendar a los médicos realizar una cobertura empírica del SARM o de las Pseudomonas si presentan factores de riesgo validados localmente para cualquiera de los dos patógenos.
Evaluación: anamnesis y exploración física
Al evaluar por primera vez a un paciente, considere siempre su ABC: vías respiratorias (airway), respiración (breathing), circulación. Asegúrese de evaluar la cantidad de oxígeno que requiera el paciente y si estos requerimientos están aumentando.
Observe al paciente para buscar cualquier signo de dificultad respiratoria (habla en frases cortas, posición en trípode, uso de músculos respiratorios accesorios, respiración con los labios fruncidos, respiración abdominal). Monitorice estrechamente al paciente buscando signos de inestabilidad hemodinámica, como taquicardia, hipotensión o alteración del estado mental.
En la anamnesis, los síntomas típicos de la neumonía incluyen: fiebre, dolor torácico pleurítico, tos (con o sin esputo), disnea e intolerancia al esfuerzo físico. Los pacientes de edad avanzada pueden presentar más síntomas no específicos, como la alteración del estado mental. Asegúrese de preguntar al paciente por cualquier tipo de comorbilidad, lo que podría empeorar su pronóstico o ser la causa para considerar un diagnóstico alternativo.
En la exploración física, procure realizar un examen cardiorrespiratorio completo. Pueden presentarse: taquipnea, taquicardia, crepitaciones, ruidos bronquiales, matidez a la percusión o evidencia de enfermedad respiratoria crónica.
Siempre tenga presente su diagnóstico diferencial a la hora de realizar la exploración física para asegurarse de que no se omitan otros hallazgos:
- síndrome coronario agudo (SCA)
- insuficiencia cardíaca congestiva
- exacerbación de la enfermedad pulmonar obstructiva crónica (EPOC)
- embolismo pulmonar
- neumonía por aspiración
- neumotórax
Evaluación: exploraciones
Para los pacientes ingresados con un diagnóstico presuntivo de neumonía, deben incluirse los siguientes análisis de sangre (pruebas sanguíneas): hemograma completo con frotis de sangre periférica, función renal y enzimas hepáticas (para valorar el grado de gravedad de enfermedad sistémica) y troponinas (para buscar la presencia de SCA). Debe solicitarse un análisis de gases arteriales para determinar la presencia tanto de hipoxemia como de hiper- o hipoventilación.
La radiografía de tórax, de ser posible con vistas lateral y anteroposterior, es fundamental a la hora de determinar qué patrón radiológico de la enfermedad puede estar presente. En caso de la COVID-19, la literatura actual ha demostrado la presencia de opacidades bilaterales con una predominancia periférica [véase COVID-19: tomografía computarizada (TC)].
Un hisopado nasofaríngeo es importante en la detección de virus respiratorios, incluyendo el SARS-CoV-2. Considere la realización de hemocultivos, sobre todo en los casos más graves o en pacientes con antecedentes de patógenos resistentes, y un cultivo de esputo, de ser posible, especialmente en el contexto de las enfermedades respiratorias crónicas. Obtenga un electrocardiograma (ECG) para descartar un SCA o buscar signos de sobrecarga del ventrículo derecho del corazón en el caso de embolismo pulmonar (EP). Considere una angiografía pulmonar por tomografía (angio-TC) si los pacientes presentan taquicardia, ausencia de consolidación en la radiografía de tórax o hemoptisis. La presencia del antígeno urinario de Legionella también puede considerarse en pacientes con NAC grave.
Manejo
Como siempre, considere el ABC, las vías intravenosas (iv.), el oxígeno, la necesidad de monitorización y la gravedad de la enfermedad antes de decidir dónde ingresar al paciente.
Existen escalas para valorar la gravedad de la NAC, como la escala CURB-65 (confusión, urea, frecuencia respiratoria, presión arterial, ≥65 años) y la escala PSI (Pneumonia Severity Index). Estas escalas pueden ayudar a determinar los cuidados hospitalarios vs. ambulatorios; los enlaces correspondientes se indican más arriba.
Si ha decidido ingresar al paciente en el hospital, necesitará considerar si le corresponde una cama en una unidad estándar, en la unidad de cuidados intermedios (con una monitorización más estrecha) o en la unidad de cuidados intensivos (UCI).
Se debe ingresar al paciente en la UCI de forma inmediata si está hipotenso y requiere tratamiento con vasopresores o tiene una insuficiencia respiratoria que requiere ventilación mecánica. Una cama en la unidad de cuidados intermedios, por lo general, es adecuada para los pacientes que requieren una fracción de oxígeno del aire inspirado (FiO2) >50 %. Recuerde que siempre es importante una monitorización continua, enfocada a detectar crecientes requerimientos de oxígeno o signos de dificultad o insuficiencia respiratoria.
En cuanto a la terapia con oxígeno suplementario, una saturación de oxígeno (SpO2) objetivo debe ser de >92 % (88-92 % en pacientes con EPOC subyacente y con antecedente de presión parcial de dióxido de carbono crónicamente elevada).
En referencia a los antibióticos, en la gran mayoría de los pacientes se puede empezar por administrar un betalactámico y un macrólido, que deberían de cubrir la mayor parte de organismos grampositivos, gramnegativos y atípicos frecuentes en la NAC. Un régimen inicial razonable es aplicar ceftriaxona iv. a dosis de 1-2 g diarios y 500 mg de azitromicina iv. o VO diarios. Un régimen alternativo es la administración de una fluoroquinolona respiratoria.
Si el paciente tiene factores de riesgo de adquisición de SARM, inicie la administración de vancomicina de forma empírica. Si el paciente tiene factores de riesgo de adquisición de Pseudomonas, elija un betalactámico antipseudomonas (p. ej., ceftazidima o piperacilina con tazobactam [nombre comercial Tazocin]). Para los pacientes con sospecha de aspiración, la cobertura antibiótica no siempre está indicada salvo que se trate de una enfermedad de moderada a grave.
Si hay una alta sospecha de gripe, considere oseltamivir empírico (nombre comercial Tamiflu) VO a dosis de 75 mg 2 veces al día.
Otras intervenciones terapéuticas de apoyo incluyen la infusión de fluidos iv. dependiendo del estado del volumen; los broncodilatadores de acción corta, en caso de respiración sibilante en la exploración o antecedente de EPOC subyacente; y la fisioterapia respiratoria si se presentan secreciones respiratorias. No se recomienda ningún tratamiento de nebulización, ya que implica generación de aerosoles, por lo que debe evitarse en la medida de lo posible.
Las guías de la ATS/IDSA 2019 recomiendan no usar corticosteroides en adultos con NAC no grave (recomendación fuerte, calidad de la evidencia alta). Dichas guías tampoco recomiendan el uso rutinario de corticosteroides en adultos con NAC grave (recomendación condicional, calidad de la evidencia moderada), ni lo hacen respecto al uso de corticosteroides en adultos con neumonía gripal grave (recomendación condicional, calidad de la evidencia baja). Sin embargo, las guías respaldan las recomendaciones de la Campaña para sobrevivir a la sepsis (Surviving Sepsis Campaign) relativas al uso de corticosteroides en pacientes con NAC y shock séptico refractario.
Los antibióticos pueden interrumpirse a los 5 días si el estado clínico del paciente es estable. Esto significa que se han resuelto las alteraciones de los signos vitales, el paciente es capaz de ingerir alimentos y mantiene la escala de coma de Glasgow intacta. Pueden ser necesarios tratamientos más largos (p. ej., de 7-10 días) si el paciente no reúne los criterios arriba mencionados de estabilidad o si tiene neumonía secundaria a otra infección.
Créditos
Gracias por ver esta actualización rápida sobre la NAC. Quisiera dar las gracias a la autora asesora, la doctora Rebecca Amer (Divisiones de Neumología y Medicina Interna; consultora de este vídeo), y al doctor Roman Jaeschke (Divisiones de Cuidados Intensivos y Medicina Interna; editor de este vídeo).
Si desea ver alguno de los recursos, más arriba encontrará los enlaces.
 Español
Español
 English
English
 українська
українська