DefinicionesArriba
1. Arritmias supraventriculares:
1) Extrasístoles supraventriculares: tienen su origen fuera del nodo sinusal, pueden ser precoces o de sustitución y aparecen aisladas o en salvas.
2) Taquicardia supraventricular (TSV): todo ritmo de frecuencia >100/min con origen dentro de o por encima del haz de His:
a) taquicardias auriculares (TA): taquicardias sinusales (taquicardia sinusal fisiológica, taquicardia sinusal inadecuada, taquicardia por reentrada), TA monofocal, TA multifocal, TA por macrorreentrada dependiente e independiente del istmo cavotricuspídeo (ICT), es decir, flutter auricular (FLA) típico y atípico
b) taquicardias de la unión auriculoventricular (AV): taquicardia por reentrada del nodo AV (TRNAV) típica y atípica
c) taquicardia por reentrada auriculoventricular (TRVA) ortodrómica y antidrómica.
3) Fibrilación auricular (FA).
2. Arritmias ventriculares tienen su origen por debajo de la bifurcación del haz de His:
1) Extrasístoles ventriculares (EV): pueden ser precoces o de sustitución; monomorfas o polimorfas; aisladas o compuestas; pueden tener patrón de allorhytmia: bigeminismo (una extrasístole después de cada sístole normal) o trigeminismo (una extrasístole después de cada 2 sístoles normales).
2) Las extrasístoles ventriculares compuestas pueden tener forma de: dobletes, taquicardia ventricular no sostenida (TVNS; ≥3 EV seguidas); taquicardia ventricular sostenida (TVS).
3) Flutter ventricular.
4) Fibrilación ventricular (FV).
Clasificación básica de los ritmos ventriculares →tabla 2.6-1.
Basándose en criterios electrocardiográficos se distingue:
1) TV bidireccional (alternancia de los complejos QRS de ejes opuestos)
2) TV pleomórfica: taquicardias monomorfas de morfología distinta en el mismo enfermo
3) TV tipo torsade de pointes →fig. 2.1-1
4) flutter ventricular: arritmia regular y rápida (~300/min), monomorfa, ausencia de línea isoeléctrica entre los complejos QRS (→fig. 2.1-1)
5) fibrilación ventricular: ritmo caótico, habitualmente >300/min, con deflexiones con irregularidades del ciclo y morfología, sin complejos QRS visibles en la ECG superficial (→fig. 2.1-1)
6) tormenta eléctrica: episodios de TV muy frecuentes (≥3 en 24 h) que requieren intervenciones terapéuticas; con mayor frecuencia se presentan en enfermos con desfibrilador automático implantable (DAI) y múltiples descargas adecuadas del DAI.
Las EV aparecen también en personas sanas, en las que no superan 50-200/24 h y raramente son compuestas.
Cuadro clínico e historia naturalArriba
1. Taquicardia supraventricular (TSV)
Los síntomas dependen de la frecuencia ventricular, de la enfermedad cardíaca de base, de la duración de la arritmia y de la susceptibilidad individual a la arritmia. Síntomas: palpitaciones, fatiga, mareos, sensación de disconfort torácico, disnea, desmayo o síncope, poliuria. Más a menudo tiene carácter paroxístico (aparece y desaparece de repente); menos frecuentemente tiene forma persistente (está presente de manera crónica alternando con ritmo sinusal, persiste durante >50 % del día). Si la TSV está relacionada con una enfermedad aguda u otra causa transitoria, habitualmente no vuelve a aparecer. No obstante, puede reaparecer con una frecuencia variable. Una TSV de larga duración y respuesta ventricular rápida puede provocar una taquicardiomiopatía.
2. Arritmias ventriculares
Las arritmias ventriculares en forma de extrasístoles en general son asintomáticas. Síntomas: sensación del "escape del corazón a la garganta o al estómago", dolor precordial punzante o palpitaciones. En general, los enfermos toleran mal el bigeminismo, sobre todo cuando el ritmo sinusal es bastante lento y cuando las EV son precoces y se acompañan de déficit de pulso. Un episodio de TV o de fibrilación ventricular provoca síncope o paro cardíaco.
DiagnósticoArriba
El tipo de arritmia se determina con el electrocardiograma. En cada paciente con arritmia determinar:
1) el tipo de arritmia y su probable mecanismo mediante ECG o estudio electrofisiológico
2) la causa de la arritmia (la enfermedad de base)
3) los síntomas que la acompañan
4) el pronóstico, sobre todo el riesgo de muerte cardíaca súbita (MCS).
Hay que tener en cuenta los síntomas de la enfermedad cardíaca de base, la existencia de antecedentes familiares de MCS y los fármacos que toma el paciente.
Exploraciones complementarias
Pruebas diagnósticas en un paciente con TVNS diagnosticada de forma accidental →fig. 2.6-1 y en un paciente tras paro cardíaco súbito →fig. 2.6-2.
1. Electrocardiografía:
1) ECG en reposo: prueba básica en la arritmia persistente; alentar a los pacientes que intenten someterse a ECG durante un episodio de palpitaciones.
2) La monitorización del ECG de 24 h con el método de Holter es útil si los episodios de la arritmia son frecuentes. En caso de arritmias ventriculares, permite contabilizar el número de extrasístoles en 24 h y su carácter (arritmia simple o compuesta, TVNS, TVS). Se debe realizar monitorización de 12 derivaciones para valorar los cambios en el intervalo QT o en el segmento ST.
3) Grabadora de eventos, tele-ECG: para detectar las arritmias que aparecen esporádicamente; grabadora implantable si hay síntomas de inestabilidad hemodinámica.
4) Ergometría: para el diagnóstico de cardiopatía isquémica y determinar si la arritmia empeora durante el esfuerzo. Recordar que arritmias idénticas en el ECG pueden suponer un riesgo vital o tener carácter benigno dependiendo de la enfermedad de base.
2. Estudio electrofisiológico (EEF): invasivo (en general asociado a la intervención terapéutica) o estimulación auricular transesofágica. Se utiliza para un diagnóstico preciso.
3. Ecocardiografía: para descartar una enfermedad cardíaca orgánica como causa de la arritmia y las complicaciones evolutivas.
4. Pruebas genéticas: en función del diagnóstico preliminar, se realizan o se consideran en enfermos con miocardiopatía o canalopatía sospechada o diagnosticada.
Diagnóstico diferencial
1. Extrasístoles ventriculares vs. supraventriculares →tabla 2.6-2. Las arritmias ventriculares deben ser diferenciadas de las supraventriculares y, en caso de que el enfermo sea portador de un marcapasos o DAI, deben ser diferenciados de los ritmos estimulados.
2. Taquicardias QRS estrecho: casi siempre TSV. Diferenciación del mecanismo de la taquicardia →fig. 2.6-3 y →fig. 2.6-4.
3. Taquicardias QRS ancho (TSV con bloqueo de rama del haz de His o con conducción aberrante; TSV antidrómica con conducción por vía accesoria; TV) →fig. 2.6-5. En caso de dudas sobre si se trata de una TSV o TV → tratar como si fuera una TV. En caso de TV, la administración del fármaco utilizado en TSV iv. (en especial de verapamilo) puede provocar inestabilidad hemodinámica. La TV es la causa más frecuente de taquicardia con QRS ancho.
TratamientoArriba
En el tratamiento de las alteraciones del ritmo, aparte del tratamiento de la enfermedad de base y/o eliminación de los factores desencadenantes, se utilizan:
1) maniobras que aumentan el tono vagal: maniobra de Valsalva (es más eficaz la versión modificada, en la que al final de la maniobra el enfermo se coloca en la posición horizontal con las extremidades inferiores elevadas), inducción de vómitos, inmersión de la cara en agua fría, masaje del seno carotídeo
2) fármacos antiarrítmicos
3) electroterapia: cardioversión eléctrica →Cardioversión eléctrica, desfibrilación →Desfibrilación cardíaca, implantación de DAI
4) ablación percutánea (por catéter venoso) y quirúrgica.
Fármacos antiarrítmicos
1. Clasificación de Vaughan-Williams. Clase Ia: quinidina, procainamida, disopiramida; clase Ib: lidocaína, mexiletina; clase Ic: flecainida, propafenona; clase II: β-bloqueantes; clase III: amiodarona, dronedarona, sotalol, bretilio, ibutilida, dofetilida, azimilida y tedisamil; clase IV: verapamilo, diltiazem.
2. Preparados y dosificación, contraindicaciones →tabla 2.6-3.
3. Los fármacos antiarrítmicos pueden tener un efecto proarrítmico, que se manifiesta como arritmias supraventriculares o ventriculares (p. ej. TV tipo torsade de pointes en caso de fármacos de la clase Ia y III), y alteraciones del automatismo y de la conducción (disfunción del nodo sinusal, bloqueos AV, casi todos los fármacos). El mayor riesgo arritmogénico se da en personas mayores con enfermedad cardíaca orgánica, especialmente con enfermedad coronaria avanzada y coexistencia de alteraciones electrolíticas (más a menudo hipopotasemia).
PERSPECTIVA LATINOAMERICANA
La procainamida es la única clase Ia en Chile, disponible iv. La dronedarona, el bretilio, la ibutilida, la dofetilida, la azimilida y el tedisamil no están disponibles en Chile.
En Colombia no está disponible ninguno de los fármacos de clase Ia. De los del grupo Ib, no se cuenta con mexiletina, y de los del grupo Ic, con flecainida. Del grupo III no se cuenta con sotalol, bretilio, ibutilida, dofetilida, azimilida ni tedisamil.
Métodos invasivos
1. Ablación percutánea: consiste en la destrucción del área del miocardio responsable de la formación o consolidación de la arritmia, utilizando catéter percutáneo.
Preparación para el procedimiento: suspender el medicamento antiarrítmico un tiempo correspondiente a 5 períodos de vida media del fármaco (en caso de amiodarona ≥4-6 semanas). Para el aislamiento de las venas pulmonares se requieren 3 semanas de tratamiento anticoagulante con AVK (INR 2-3) o ACOD.
Contraindicaciones: embarazo (por la necesidad de fluoroscopia; si es necesario realizarla, debe utilizarse un sistema electroanatómico), acceso vascular imposible, trombo intracardíaco.
Complicaciones (raramente): daño valvular, complicaciones tromboembólicas (entre otras ACV, embolismo pulmonar), perforación cardíaca con taponamiento, bloqueo AV, espasmo u oclusión coronaria.
2. Desfibrilador automático implantable (DAI). Es un dispositivo automático programable con las siguientes funciones: reconocimiento de taquiarritmias y bradiarritmias, desfibrilación de alta energía (hasta 30-40 J, más frecuentemente eficaces 10-20 J) para interrupción de la FV o de la TV de alta frecuencia, estimulación antiarrítmica para la interrupción de la TV (cómodo para el enfermo y muy eficaz), estimulación contra la bradicardia, registro del ECG con la posibilidad de recuperación del trazado en el momento de la incidencia de la arritmia, estimulación en la resincronización biventricular.
Contraindicaciones: TV o FV por causas claramente reversibles o transitorias (p. ej. las primeras 24 h del infarto agudo, miocarditis aguda); TV incesante; FV secundaria a la preexcitación; supervivencia esperada con buena calidad de vida <1 año; infección local o generalizada.
Complicaciones: similares a las de la implantación de marcapasos (→Trastornos del automatismo y la conducción) + las típicas para el DAI: descargas eléctricas inadecuadas por taquicardia sinusal, FA, taquicardia supraventricular, cuenta de las ondas T por el dispositivo; tormentas eléctricas (≥3 intervenciones durante 24 h por la taquiarritmia de recurrencia repetida).
Aparte del DAI con electrodo (electrodos) intracardíaco, actualmente se utilizan también DAI con electrodos subcutáneos y desfibriladores automáticos externos tipo chaleco.
Indicaciones generales
1. Tratamiento de emergencia de la taquicardia regular supraventricular →fig. 2.6-6.
Taquicardia supraventricular inestable → realizar cardioversión eléctrica.
2. Si los episodios de arritmia no se han documentado y el ECG entre los eventos no permite establecer el origen de la arritmia → se puede derivar al enfermo directamente a un estudio electrofisiológico (EEF) con eventual ablación, la cual permite conseguir la curación completa en muchos enfermos.
3. Enseñar al paciente las maniobras que aumentan el tono vagal.
4. Es posible dejar sin tratamiento antiarrítmico a los enfermos con función sistólica del ventrículo izquierdo preservada, con complejos QRS estrechos y sin signos de preexcitación en el ECG entre los episodios si son poco frecuentes y bien tolerados.
5. En caso de arritmia no documentada es posible comenzar tratamiento empírico con β-bloqueante. No administrar empíricamente fármacos antiarrítmicos de clase I o III.
6. Tratamiento de emergencia de taquicardia regular con QRS anchos →fig. 2.6-7. En caso de cualquier duda sobre el origen de la taquicardia con QRS ancho, tratar de igual manera que en caso de taquicardia ventricular. No se debe utilizar verapamilo ni diltiazem.
7. Tratamiento de emergencia de las taquicardias ventriculares:
1) TV polimorfa con intervalo QT normal en un enfermo con síndrome coronario agudo → corregir las alteraciones electrolíticas y administrar tratamiento antisquémico (importante β-bloqueante iv.); en caso necesario también amiodarona o lidocaína, solicitar coronariografía urgente y eventual revascularización. TV polimorfa con intervalo QT prolongado → verificar si la causa es congénita o adquirida.
2) Tormenta eléctrica en el enfermo con DAI → buscar la causa (isquemia miocárdica aguda, infarto de miocardio, alteraciones electrolíticas, efectos adversos de los fármacos o DAI mal programado), después optimizar la programación del DAI. En caso de TV monomorfa utilizar β-bloqueante iv. y/o amiodarona iv., sedación o eventualmente anestesia general; y si esto es ineficaz, utilizar la ablación. Manejo de la TV polimorfa →tabla 2.6-4.
3) Taquicardia ventricular hemodinámicamente inestable → realizar cardioversión eléctrica (preferiblemente también en la taquicardia de QRS ancho hemodinámicamente estable).
4) Taquicardia ventricular hemodinámicamente estable, pero en enfermos con sospecha o diagnóstico de cardiopatía estructural → se prefiere la cardioversión. En caso de optar por el tratamiento farmacológico → considerar la procainamida, y en segundo lugar la amiodarona iv.
8. En caso de arritmias ventriculares, la base del manejo es el diagnóstico de la enfermedad de base, el grado de daño miocárdico, el tipo de arritmia y sus síntomas, así como el riesgo de MCS.
9. Tratamiento crónico de arritmias ventriculares →fig. 2.6-1 y →tabla 2.6-4.
TABLAS Y FIGURAS
Clasificación de los ritmos ventriculares
|
Frecuencia del ritmo
|
≥100/min
|
Taquicardia ventricular
|
|
<100/min
|
Ritmo idioventricular acelerado
|
|
Complejos QRS
|
Idénticos
|
Taquicardia monomorfa
|
|
Diferentes
|
Taquicardia polimorfa
|
|
Duración
|
≥30 s
|
Taquicardia sostenida (TVS)
|
|
<30 s, ≥3 QRS
|
Taquicardia no sostenida (TVNS)
|
|
Crónico (>50 % del día)
|
Taquicardia incesante
|
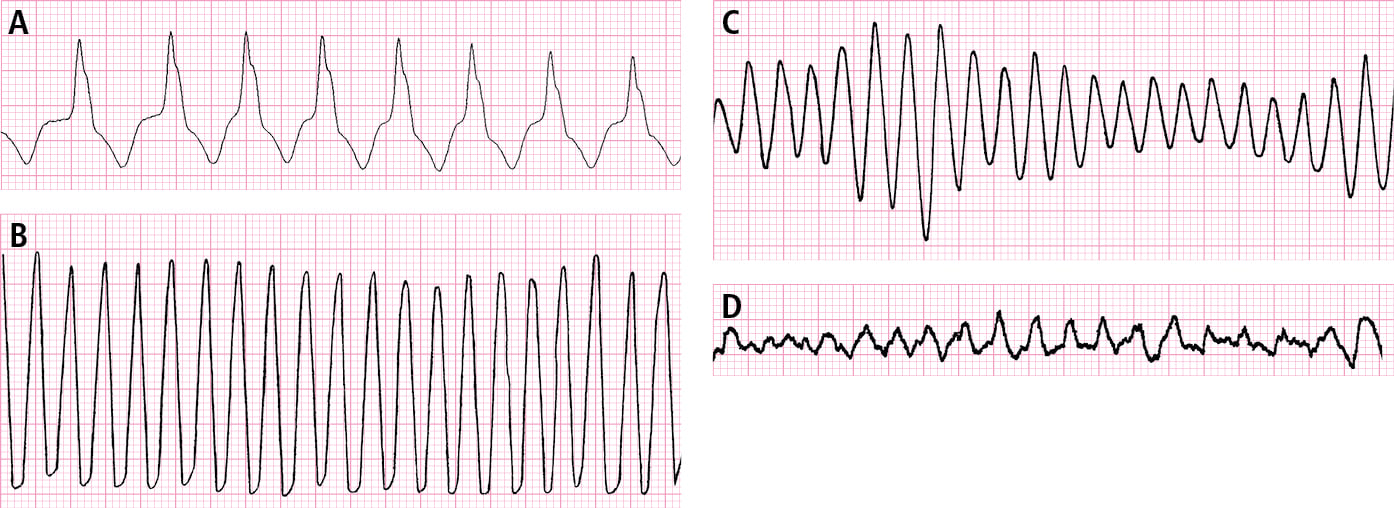
Fig. 2.1-1. Arritmias ventriculares. A: taquicardia ventricular monomorfa. B: flutter ventricular. C: taquicardia ventricular polimorfa. D: fibrilación ventricular

Fig. 2.6-1. Manejo de enfermos con taquicardia ventricular no sostenida (a partir de las guías de la ESC 2022, modificado)
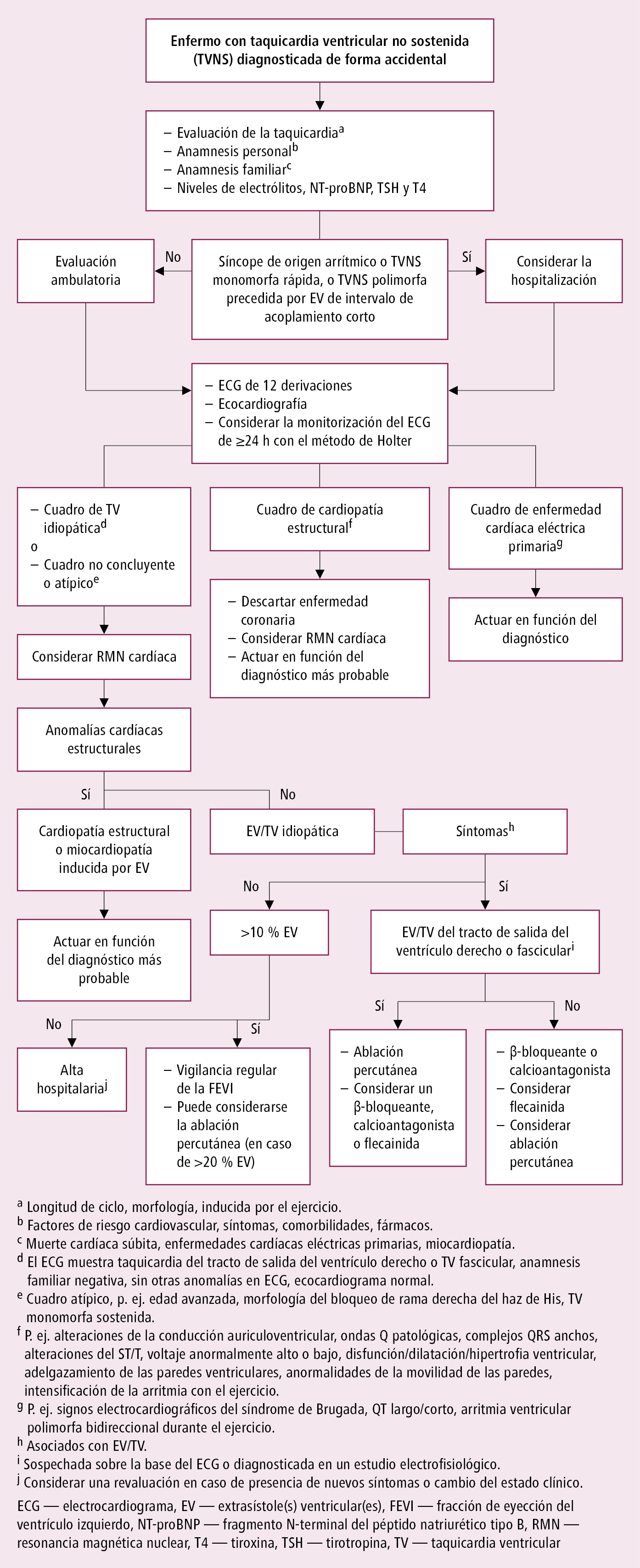
Fig. 2.6-2. Manejo de enfermos tras un paro cardíaco súbito (a partir de las guías de la ESC 2022, modificado)
Diferenciación de las extrasístoles ventriculares de las supraventriculares
|
|
Extrasistolia ventricular
|
Extrasistolia supraventricular con aberración de la conducción
|
|
Onda P’ precedente
|
Ausente
|
A menudo presente
|
|
QRS
|
>160 ms
|
<120 ms
|
|
Pausa compensatoria
|
Más a menudo presente
|
Más a menudo ausente
|
|
Forma del QRS
|
|
|
Tipo bloqueo de la rama izquierda
|
V1 — bajada lenta de la S (>60 ms)
|
V1 — pico rápido de la onda S (<60 ms)
|
|
V6 — Q presente
|
V6 — Q ausente
|
|
Tipo bloqueo de la rama derecha
|
V1 — monofásico o bifásico tipo Rr’
|
V1 — trifásico tipo rsR’
|
|
V6 — S >R
|
V6 — S <R
|
|
Salvo la onda P precoz (P’), que es un criterio fiable de la alteración, la presencia de las características enumeradas sugiere un determinado tipo de extrasistolia, pero no es un criterio diagnóstico.
|
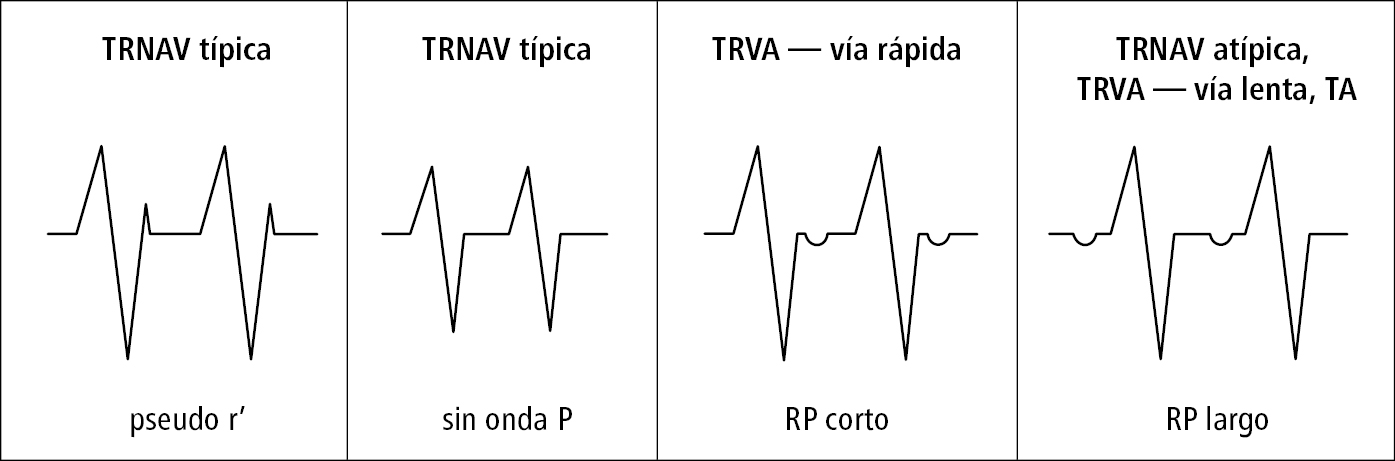
Fig. 2.6-3. Diagnóstico diferencial de las taquicardias supraventriculares basado en la relación entre las ondas P y los complejos QRS
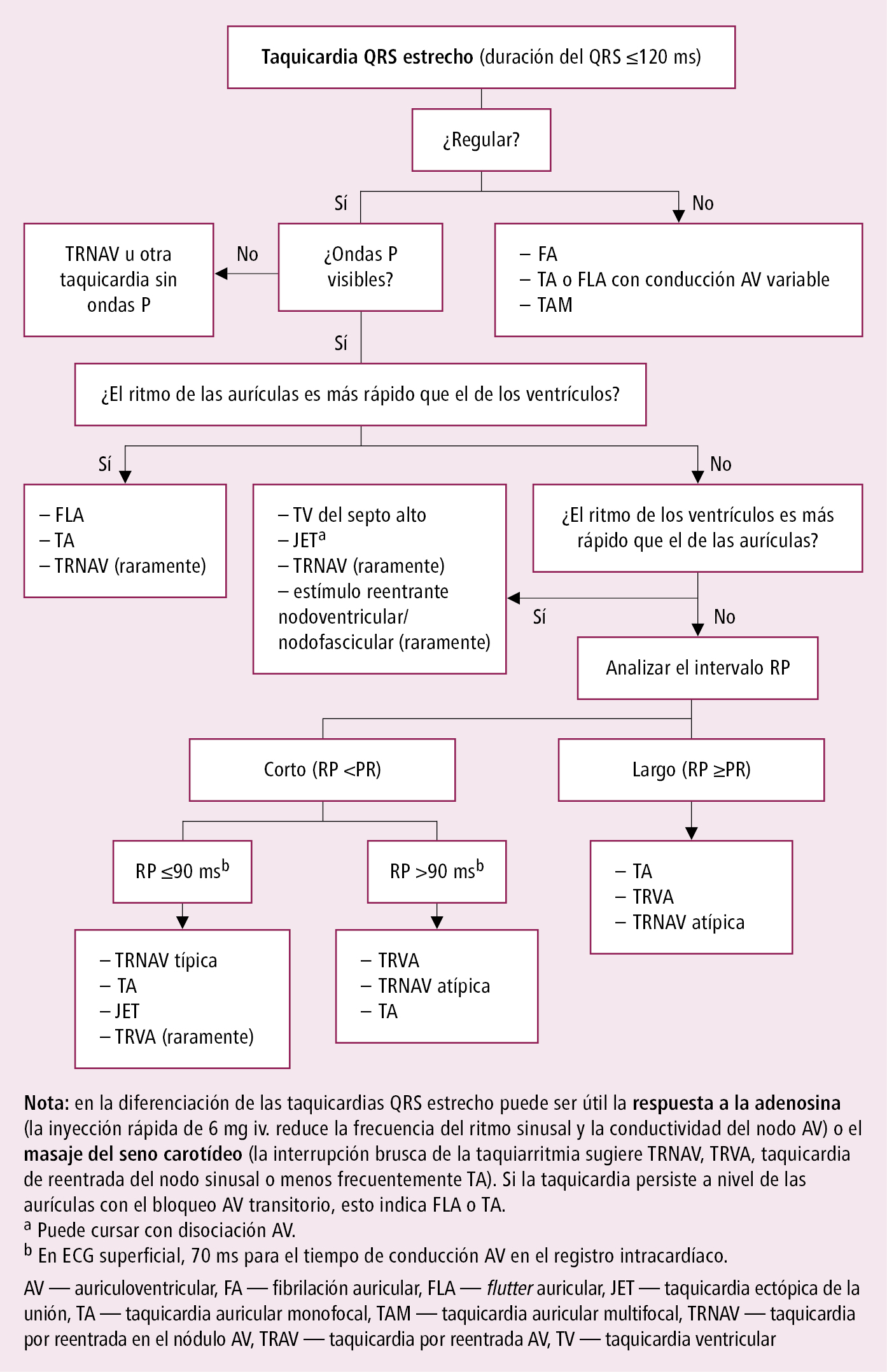
Fig. 2.6-4. Diagnóstico diferencial de las taquicardias con complejos QRS estrechos (a partir de las guías ESC 2019, modificado)
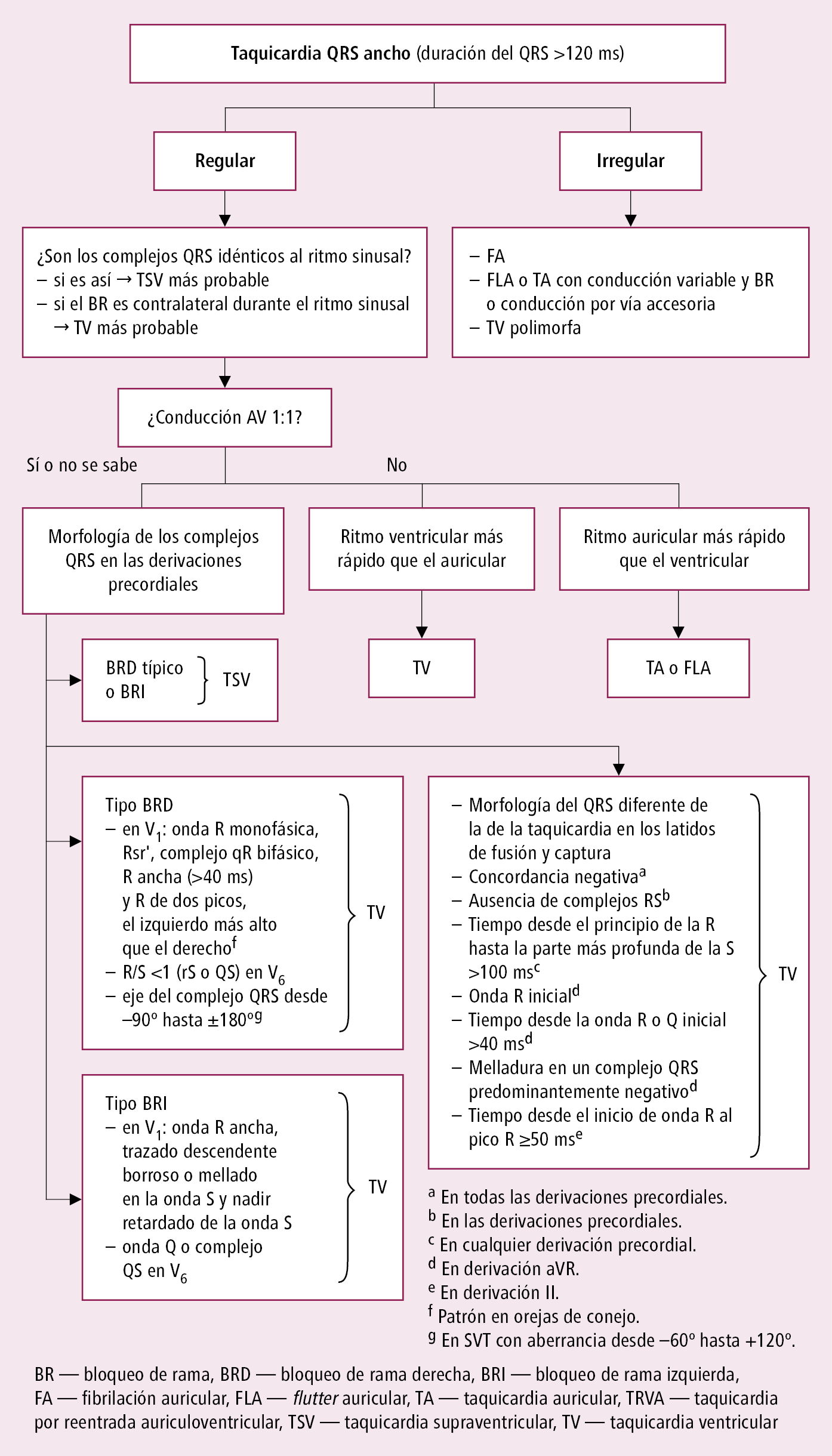
Fig. 2.6-5. Diagnóstico diferencial de las taquicardias con complejos QRS anchos (a partir de las guías ESC 2019, modificado)
Fármacos utilizados en el tratamiento de las alteraciones del ritmo cardíaco
|
Fármaco
|
Dosificación
|
Contraindicaciones y otras observaciones
|
|
De emergencia
|
Crónicos VO
|
|
Fármacos de clase I
|
|
Quinidina
|
VO; dosis inicial 200 mg cada 3 h hasta un máx. de 3 g en las primeras 24 h
|
600-1600 mg/d; en síndrome de Brugada se recomienda una dosis de 600 mg/d
|
Disfunción del nodo sinusal, bloqueo AV o intraventricular, cardiopatía isquémica (especialmente después de un infarto de miocardio), disfunción del ventrículo izquierdo, IC
Nota: efectos adversos frecuentes. Riesgo de efecto arritmogénico en forma de TdP: importante vigilar QTc y concentración de potasio
|
|
Disopiramida
|
–
|
250-750 mg/d
|
Disfunción sistólica del ventrículo izquierdo e IC, estado tras infarto de miocardio, disfunción del nodo sinusal, bloqueo AV e intraventricular, prolongación del QT (suspender en caso de QTc >500 ms), glaucoma, hipertrofia de próstata, miastenia
Nota: efectos adversos frecuentes asociados a la acción cardiodepresora y anticolinérgica
|
|
Procainamida
|
Dosis inicial: bolo iv. 100 mg, puede repetirse después de 5 min, máx. 500-750 mg (máx. 50 mg/min), a continuación 2-6 mg/min
|
|
Trastornos graves de la conducción (disfunción del nodo sinusal, bloqueo AV o intraventricular), cardiopatía isquémica (sobre todo después de un infarto de miocardio), disfunción del ventrículo izquierdo grave, IC, síndrome de Brugada
Nota: reducción de la dosis justificada en caso de insuficiencia renal
|
|
Lidocaína
|
Dosis inicial: bolo iv. 50-200 mg, luego 2-4 mg/min
|
–
|
Hipersensibilidad al fármaco, bloqueo AV o intraventricular, daño hepático o renal grave, epilepsia, miastenia
|
|
Mexiletina
|
–
|
600-1200 mg/d; dosis inicial 400 mg, a continuación 600 mg en las primeras 24 h
|
Disfunción del nodo sinusal o bloqueo AV, IC grave
|
|
Flecainida
|
iv. 1-2 mg/kg en 10 min
VO 200-300 mga
|
200-400 mg/d
|
Antecedentes de infarto de miocardio, cardiopatía estructural importante, síndrome de Brugada, CrCl <35 ml/min, SQTL (excepto LQT3), trastornos de la conducción graves (disfunción del nodo sinusal, bloqueo AV o intraventricular
Nota: discontinuar si la duración de QRS aumenta en >25 % o se presenta BBB
|
|
Propafenona
iv.
VO
|
iv. 1,5-2 mg/kg en 10 min
VO 450-600 mga
|
450-900 mg/d
|
Antecedentes de infarto de miocardio, cardiopatía estructural importante, SQTL, síndrome de Brugada, trastornos de la conducción graves (disfunción del nodo sinusal, bloqueos AV e intraventriculares), hepatopatía o nefropatía importante
Nota: discontinuar si la duración de QRS aumenta en >25 % o se presenta BBB
|
|
Fármacos de clase II
|
|
Acebutolol
|
–
|
100-800 mg/d
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma
|
|
Atenolol
|
–
|
25-50 mg 1 × d (máx. 100 mg/d)
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma, insuficiencia renal grave
|
|
Bisoprolol
|
–
|
1,25-20 mg/d
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma
|
|
Esmolol
|
iv. 500 μg/kg durante 1 min, a continuación 50-300 µg/kg/min
|
–
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, shock, hipotensión, asma, insuficiencia renal
|
|
Carvedilol
|
–
|
6,25-50 mg/d
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma
|
|
Metoprolol
iv.
VO
|
iv. 2,5-5 mg en 2 min, se puede repetir hasta 4 dosis
|
Preparado de liberación prolongada: 25-200 mg/d
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma
|
|
Nadolol
|
–
|
40-320 mg 1 × d
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma
Nota: es necesario modificar la dosis en caso de disfunción renal
|
|
Propranolol
iv.
VO
|
iv. 1 mg en 1 min, puede repetirse hasta 3 dosis cada 2 min
|
80-320 mg/d
|
Disfunción del nodo sinusal o bloqueo AV, IC descompensada, hipotensión, asma
|
|
Fármacos de clase III
|
|
Amiodarona
iv.
VO
|
iv. 5 mg/kg durante 20 min-2 h, 2-3 veces durante 24 h, a continuación 600-1200 mg/24 h durante 8-10 días por vía central o mediante bomba volumétrica; en condiciones de riesgo vital inminente, se pueden administrar 300 mg en 2-3 min
|
Dosis de carga: 600-1200 mg/d durante 8-10 días; dosis de mantenimiento 200-400 mg/d
|
Disfunción del nodo sinusal o bloqueo AV, hipertiroidismo, hipersensibilidad a yodo, daño hepático, embarazo o lactancia
Nota: está justificado suspender el fármaco cuando QTc >500 ms
|
|
Dronedarona
|
–
|
800 mg/d
|
IC, disfunción del nodo sinusal, bloqueo AV, enfermedad hepática, CrCl <30 ml/min, prolongación del QT, antecedentes de daño hepático o pulmonar inducido por amiodarona
Nota: está justificado suspender el fármaco cuando QTc >500 ms
|
|
Dofetilida
|
–
|
125-500 µg cada 12 h (dosis dependiente del CrCl)
|
Nota: debido al alto riesgo de TdP, el tratamiento debe iniciarse en el hospital
|
|
Ibutilida
|
iv. 1 mg en 10 min; puede repetirse después de 10 min
|
–
|
|
|
Sotalol
|
iv. 0,5-1,5 mg/kg durante 10 min, en caso de necesidad se puede repetir después de 6 h
|
80-160 mg (excepcionalmente 40 mg) cada 12 h; en enfermos con CrCl 30-60 ml/min, el fármaco se administra 1 o 2 × d, pero a mitad de esta dosis
|
Disfunción del nodo sinusal o bloqueo AV, hipertrofia ventricular izquierda importante, prolongación del QT, CrCl <30 ml/min, IC grave
Nota: efectos adversos típicos de los β-bloqueantes no selectivos y aumento del riesgo de TdP (cuando la dosis es mayor, hipertrofia ventricular izquierda, bradicardia, mayor prolongación del QT, hipopotasemia, disfunción renal); está justificado suspender el fármaco cuando QTc >500 ms o prolongación del QTc en >60 ms
|
|
Fármacos de clase IV
|
|
Diltiazem
VO
|
–
|
30-60 mg 3 × d; preparado de liberación prolongada: 90-360 mg 1 × d
|
Disfunción del nodo sinusal o bloqueo AV, disfunción del ventrículo izquierdo e IC, hipotensión, síndrome de preexcitación
|
|
Verapamilo
iv.
VO
|
iv. 5-10 mg durante 5 min; en caso de necesidad se puede repetir después de 30 min
|
40-120 mg 2-3 × d; preparado de liberación prolongada: 120-480 mg 1 × d
|
Disfunción del nodo sinusal o bloqueo AV, disfunción del ventrículo izquierdo e IC, hipotensión, síndrome de preexcitación, TV de origen desconocido, síndrome coronario agudo
|
|
Otros
|
|
Adenosina
|
iv. 6 mg en 1-2 s; si no hay efecto, puede administrarse bolo de 12 mg o 18 mg después de 1-2 min
|
–
|
Hipersensibilidad a la adenosina, asma, disfunción del nodo sinusal o bloqueo AV, síndrome de Wolf-Parkinson-White (WPW)
|
|
Digoxina
iv.
VO
|
iv. 0,5 mg, puede repetirse 0,25 mg cada 6-8 h hasta una dosis máx. de 1 mg/24 h
|
0,0625-0,25 mg 1 × d
|
Disfunción del nodo sinusal o bloqueo AV, síndrome de preexcitación, MCH, TV, FV
Nota: es necesario controlar la función renal
|
|
Ivabradina
|
–
|
5-7,5 mg 2 × d
|
|
|
Ranolazina
|
–
|
750-2000 mg/d
|
Disfunción del nodo sinusal grave, IC grave, SQTL (excepto LQT3)
|
|
Vernakalant
|
Infusión iv. 3 mg/kg durante 10 min; si después de 15 min la FA persiste, repetir la administración del fármaco 2 mg/kg durante 10 min
|
|
Hipotensión, síndrome coronario agudo, IC (NYHA III o IV), estenosis aórtica grave y prolongación del QT
|
|
Antazolina
|
iv. 100-250 mg
|
–
|
|
|
a Excepcionalmente como comprimido "a demanda".
Nota: la contraindicación en enfermos con disfunción del nodo sinusal, bloqueo AV o intraventricular no se aplica a los enfermos con sistema de estimulación cardíaca implantado.
AV — auriculoventricular, BBB — bloqueo de rama del haz de His, CrCl — aclaramiento de creatinina, FA — fibrilación auricular, FV — fibrilación ventricular, IC — insuficiencia cardíaca, MCH — miocardiopatía hipertrófica, QTc — QT corregido, TdP — torsade de pointes, SQTL — síndrome de QT largo, TV — taquicardia ventricular
A partir de las guías de la ESC 2022 (arritmias ventriculares) y 2020 (fibrilación auricular), ACC/AHA/HRS 2015 (arritmias supraventriculares) y 2017 (arritmias ventriculares) y la posición de la EHRA 2018 (fármacos antiarrítmicos), modificados
|
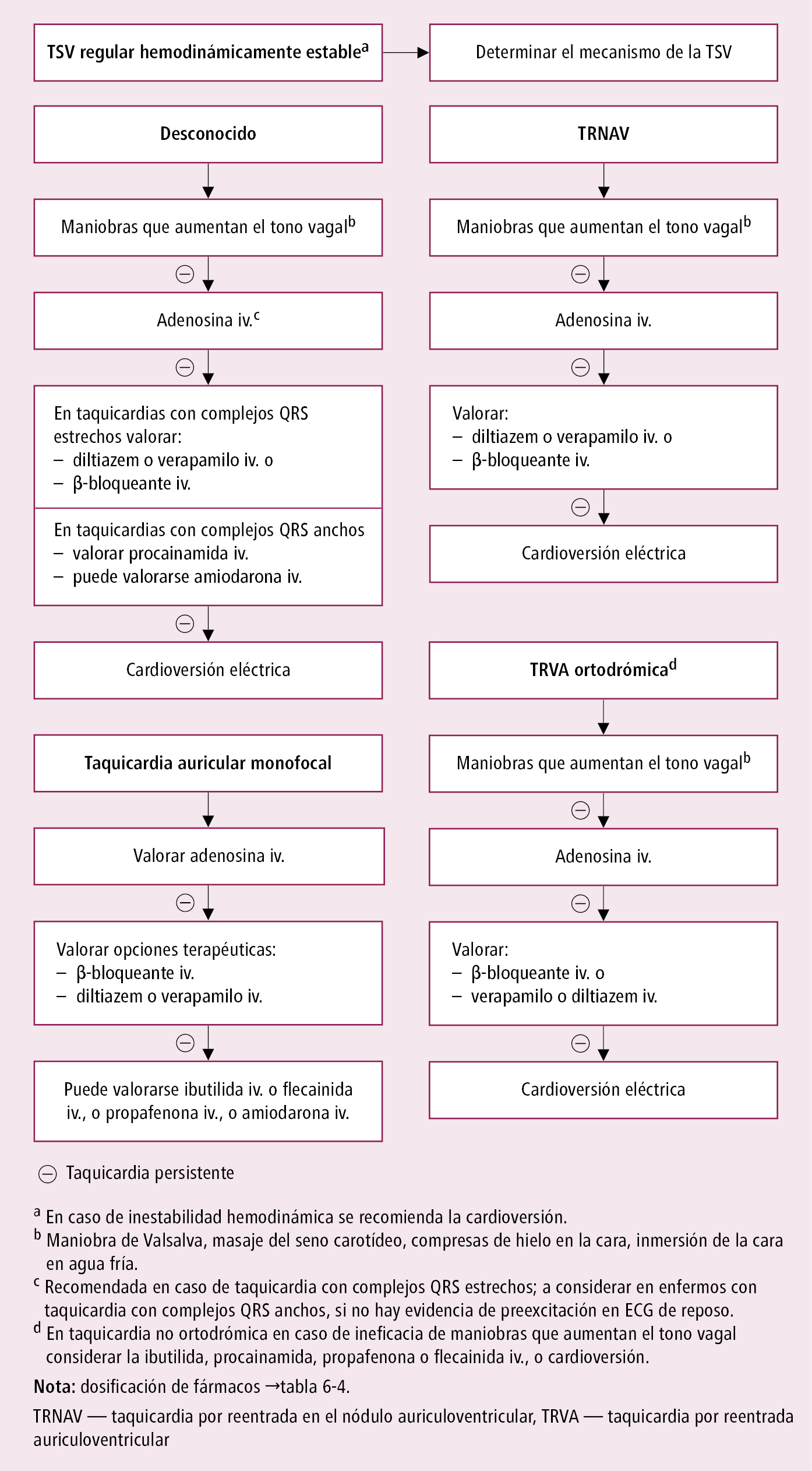
Fig. 2.6-6. Tratamiento de emergencia de la taquicardia supraventricular (TVS) regular hemodinámicamente estable (a partir de las guías ESC 2019, modificado)
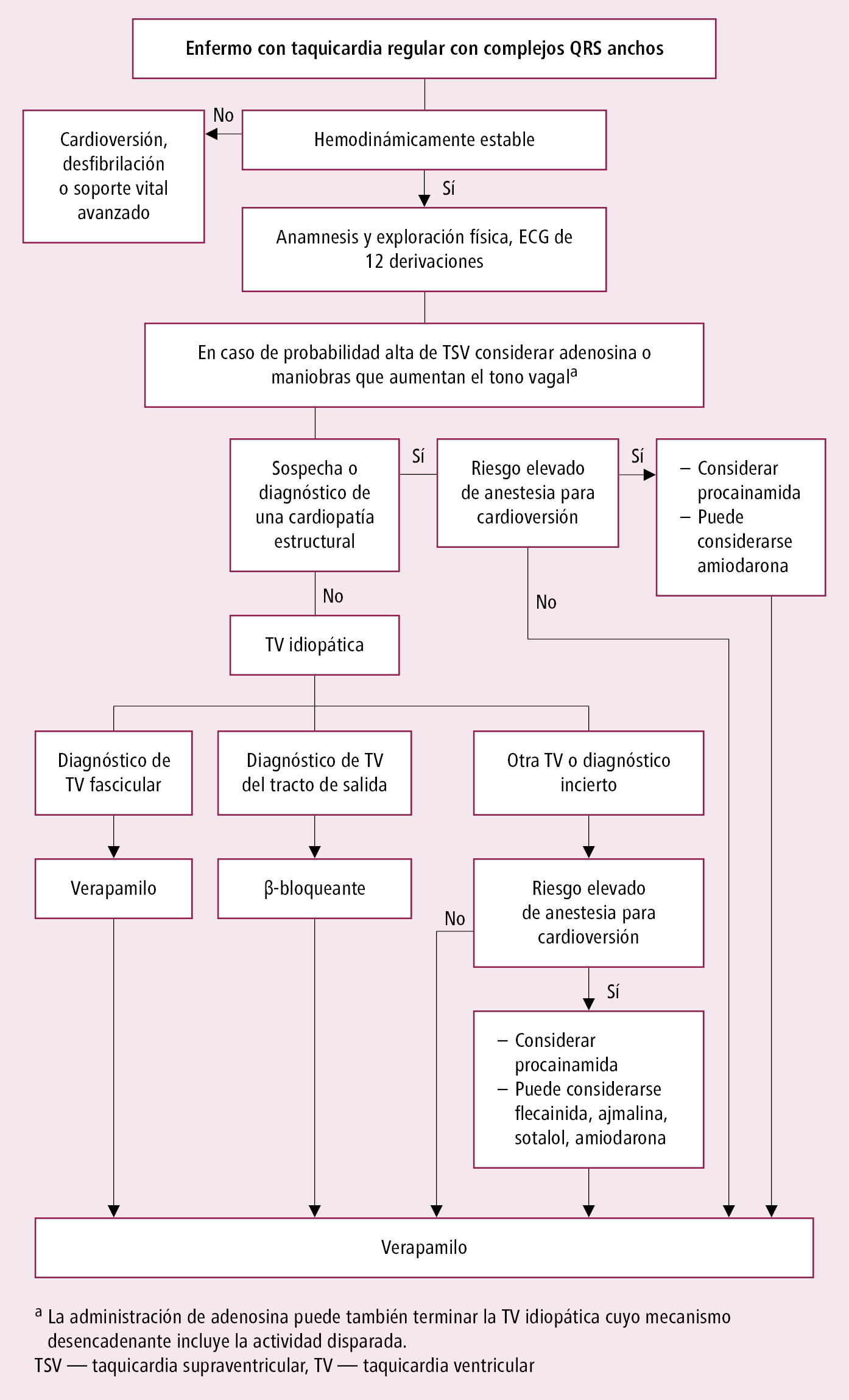
Fig. 2.6-7. Tratamiento de emergencia de los enfermos con taquicardia regular con complejos QRS anchos (a partir de las guías ESC 2022, modificado)
Manejo de pacientes con tormenta eléctrica o con intervenciones de DAI recurrentes por TV polimorfa
|
Etiología de la taquicardia
|
Opción terapéutica
|
|
Síndrome de Brugada, síndrome de repolarización precoz
|
Considerar: isoprenalina, quinina, ablación percutánea
|
|
Síndrome de QT largo congénito, TV polimorfa dependiente de catecolaminas
|
1) Recomendados: β-bloqueante, estimulación, magnesio y potasio iv.
2) Considerar: antiarrítmicos en función de la etiología de la taquicardia, modulación autonómica
|
|
TV idiopática
|
Considerar: isoprenalina, quinina, verapamilo, ablación percutánea
|
|
Síndrome de QT largo congénito
|
Recomendados: eliminar el factor desencadenante, magnesio y potasio iv., isoprenalina, estimulación
|
|
Arritmia inducida por EV monomorfas
|
1) Considerar la ablación percutánea
2) Puede considerarse la quinidina
|
|
Factores externos
|
Tratar la causa de TV
|
|
IAMCEST
|
1) Recomendados: β-bloqueante iv., continuar revascularización (si está indicada), potasio y magnesio iv., sedación
2) Si la TV polimorfa sigue recurriendo: considerar amiodarona iv., puede considerarse lidocaína iv.a
|
|
Arritmia recurrente
|
1) Considerar sedación profunda/intubación
2) Puede considerarse el soporte ventilatorio mecánico
|
|
Nota: los principios de tratamiento descritos se refieren a los enfermos hemodinámicamente estables.
a Si las arritmias ventriculares siguen recurriendo a pesar de aplicar las intervenciones mencionadas, considerar la ablación percutánea (si las EV morfológicamente similares desencadenan una arritmia ventricular polimorfa recurrente) y estimulación con una frecuencia de impulsos preestablecida. Además, puede considerarse la modulación del sistema autonómico (es decir, el bloqueo del ganglio estrellado, la anestesia epidural torácica o la denervación simpática cardíaca izquierda) y el soporte circulatorio mecánico.
DAI — desfibrilador automático implantable, EV — extrasístoles ventriculares, IAMCEST — infarto agudo de miocardio con elevación del segmento ST, TV — taquicardia ventricular
A partir de las guías de la ESC (2022)
|
 Español
Español
 English
English
 українська
українська












